Жалобы
- быстрое утомление,
- вспыльчивость,
- рассеянность,
- общее недомогание,
- нарушения сна.
При осмотре больного грамотным врачом-неврологом чаще всего выявляются апатичное состояние, многословность, замедленное мышление, узкий круг интересов, сонное состояние днём, возможно также затруднённое произношение, трудность речи.
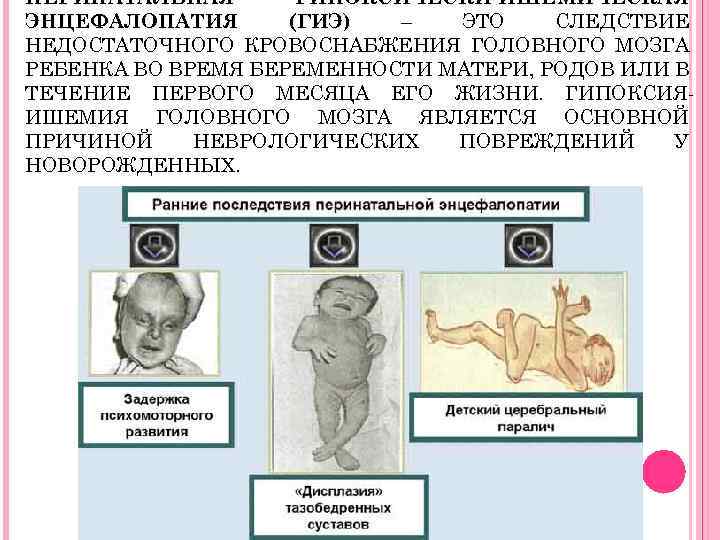
Развитие энцефалопатии головного мозга
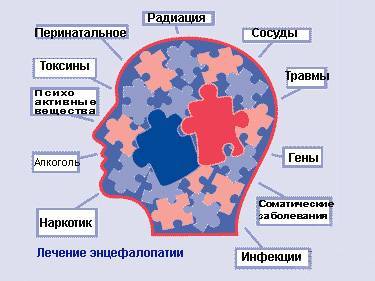
Энцефалопатия или дистрофия мозга — заболевание, возникающее как у маленьких детей, так у подростков и у взрослых людей.
Это собирательное понятие, которое в любом случае характеризуется нарушениями функций головного мозга. Хотя в разных возрастных периодах оно характеризуется своими особенностями. К примеру, у маленьких детей наблюдается полный симптомокомплекс данного заболевания.
У взрослых людей энцефалопатия является скорее следствием таких заболеваний как гипер или гипотонии, вегетодистонии, атеросклероза, травм и грубых патологий шейного отдела позвоночного столба, сердечной недостаточности и тому подобных нарушений.
И в первом и во втором случае эти симптомы обобщают под названием — энцефалопатия.
Симптомы энцефалопатии похожи, а источники их появления различны.
У новорожденных самой частой причиной возникновения энцефалопатии является родовая травма, далее стоит гипоксия.
Лечение ПЭП
При раннем комплексном лечении у большинства детей наблюдается значительное, а иногда и полное восстановление нарушенных функций к 1-2 годам жизни. В некоторых случаях сохраняются симптомы минимальной церебральной дисфункции, гидроцефалия, микроцефалия, органические формы поражения ЦНС очагового характера, детский церебральный паралич, судорожный синдром и др.
Лечение детей с перинатальной энцефалопатией (ПЭП) проводится в два этапа. В острый период назначают патогенетическую (гемостатическая, дегидратационная, дезинтоксикационная; устранение метаболических нарушений, гипофункции надпочечников, дыхательных расстройств) и симптоматическую (устранение сердечно-сосудистой недостаточности, гипертермии, дыхательной недостаточности, судорог, повышенной нервно-рефлекторной возбудимости) терапию. В восстановительный период продолжают патогенетическую и симптоматическую терапию и назначают стимулирующие средства. При судорогах необходимы подбор противосудорожных препаратов и их комбинация в зависимости от характера судорог
Важное место в восстановительной терапии занимают массаж и ЛФК, которые нормализуют мышечный тонус, улучшают обменные процессы, восстанавливают врожденные двигательные рефлексы и устраняют патологические синергии. Только комплексный патогенетический подход к лечению поражений ЦНС новорожденного с соблюдением принципов этапности и непрерывности в значительной мере способствует восстановлению нарушенных функций.
При сохранении неврологической симптоматики на 2-м году жизни выставляется диагноз минимальная мозговая дисфункция.
Слабо выраженная форма детской энцефалопатии – минимальная церебральная дисфункция (МЦД) (органическая мозговая дисфункция, гиперактивность, гиперкинетический синдром, хронический мозговой синдром, минимальный церебральный паралич и т. д.). Число детей с М. ц. д. колеблется в широких пределах – от 2 до 21 %.
Патогенез (что происходит?) во время Гипервозбудимости у детей:
Синдром гипервозбудимости может наблюдаться у детей с патологией центральной нервной системы или с холерическим темпераментом. Во многих случаях болезнь сопутствует грыжам, рахиту, прорезыванию зубов, кишечным коликам и проч. Гипервозбудимость возникает сразу после получения родовой травмы (в большинстве случаев).
Эмоциональные нарушения проявляются всплесками. Как говорят в народе, истерика и вспышки гнева начинаются «на ровном месте», когда родители даже не ожидают подобного проявления. Эти всплески направлены на невиновных людей, чаще всего на родителей. Потом настроение быстро меняется на веселое, сопровождаемое радостным визгом и смехом. Такие ситуации происходят как дома, так и в детсадах, школах, на улице, и часто приводят к конфликтам. Родители могут привыкнуть к такому поведению, но другие окружающие, в том числе учителя, не будут терпеть данное поведение.
Ребенок постоянно продуцирует новые идеи, чаще всего невероятные. Но действует он прежде, чем подумает, потому при гипервозбудимости очень вероятно хулиганское поведение. Также ребенок говорит прежде, чем думает. Дети с гипервозбудимостью часто стремятся стать лидерами в любом окружении, в любой компании. Но часто другие дети не поддерживают этих идей, не могут уследить за ходом мыслей маленького лидера. Потому есть вероятность, что ребенок с синдромом гипервозбудимости окажется без друзей.
Низкие оценки в школе дети с данным заболеванием получают из-за невнимательности и быстрого переключения внимания. Они не могут долго фокусироваться на рассказе учителя, им необходимы смены видов деятельности на протяжении урока. Ребенок будет допускать ошибки в решении задач также из-за невнимательности. Самоорганизация у гипервозбудимых детей страдает. Из-за описанных факторов учителя начинают думать, что ребенок специально не слушает информацию на уроке, из вредности.
Из-за «недисциплинированности» мышления и речи у малышей, подверженных гипервозбудимости, сравнительно бедный словарный запас, трудности с абстрактным мышлением, им тяжело даются понятия пространства и времени. Если проигнорировать это, то развиться вторичное снижение интеллектуального развития (не смотря на то, что изначально у гипервозбудимых детей интеллект ничуть не ниже, чем у остальных).
Психологи при контакте с ребенком фиксируют признаки невротизации. У детей с синдромом гипервозбудимости повышенная утомляемость и склонность к беспричинному беспокойству. Родители могут наблюдать расстройства сна, обкусывание ногтей или кожи на пальцах, ковыряние в носу пальцем и другие привычки невротического характера.
Поведение гипервозбудимых детей часто инфантильно. Оборотной его стороной является готовность ребенка завязывать контакты с незнакомыми людьми, что в наше время очень опасно. Малыши при данном заболевании осуществляют экстравагантные выходки, которые вызывают у людей осуждение и удивление, чего, собственно, эти дети часто и добиваются
Им нравится реакция окружающих, они таким образом привлекают внимание к своей персоне. А внимания они требуют повышенного
Важно, что при гипервозбудимости у детей нарушается координация. Родители могут видеть, что движения ребенка неловки и угловаты
Это сказывается и на почерке, и на помарках в тетради дошкольников и школьников. Кататься на велосипеде таким детям вряд ли удастся научиться быстро. Но это признаки синдрома гипервозбудимости старших детей.
Как же проявляется заболевание у младенцев? Прежде всего, синдром проявляется плохим сном, частым и долгим плачем. Крик таких детей монотонный, как бы на одной ноте. Грудь сосут вяло. Родители могут заметить на переносице просвечивающую через тонкую кожицу венку — признак повышенного внутричерепного давления, которое способствует развитию гипервозбудимости. Пальчики младенца с данным заболеванием сжаты в кулачки, ручки и ножки скрючены. Кожа часто имеет мраморный оттенок.
Младенцы не «перерастают» синдром гипервозбудимости. Воспитывать такого ребенка будет сложно, он на замечания будет реагировать упрямством, игнорированием, агрессией. Из игр предпочитают те, которые предусматривают разрушение чего-либо. В песочнице гипервозбудимые дети часто рушат чужие «постройки».
Синдром повышенной нервно-рефлекторной возбудимости
Повышенное нервно-рефлекторное возбуждение у новорожденного характеризуется ярко выраженной реакцией на раздражения разного рода: малыш становится обеспокоенным, взадрагивает, плачет и кричит в ответ на любые прикосновения и звуки. Кроме того, у малыша наблюдается повышение мышечного тонуса, он начинает часто запрокидывать голову назад. При повреждениях ЦНС успокоить ребенка практически не представляется возможным.
Новорожденные с синдромом СПНРВ очень мало спят, их очень сложно кормить. Чаще всего у таких детей дополнительно наблюдается судорожный синдром. Для диагностики медики используют определенную классификацию приступов.
Необходимо помнить, что правильный диагноз сможет поставить только врач
При диагностике он обращает внимание на тонус мышц, а также на рефлексы ребенка. Во-вторых, врач проверяет внутричерепное давление у ребенка
Немаловажно исследовать поведение ребенка на предмет соответствия возрасту и развитию. После постановки диагноза СПНРВ, специалист выписывает препараты для улучшения мозгового кровообращения, успокоительные и назначает массаж
При выявлении повышенного внутричерепного давления дополнительно могут быть назначены мочегонные препараты
После постановки диагноза СПНРВ, специалист выписывает препараты для улучшения мозгового кровообращения, успокоительные и назначает массаж. При выявлении повышенного внутричерепного давления дополнительно могут быть назначены мочегонные препараты.
Не следует думать, что при росте и развитии малыша данный симптом пройдет. Родителям необходимо постоянно контролировать внутречеропное давление, что в будущем поможет избежать таких серьезных нарушений, как головные боли и вегето-сосудистая дистония.
Наиболее эффективным лечением при СПНРВ является движение. Однако данный метод лечения требует от родителей больших усилий: массаж и гимнастику, а также другие процедуры необходимо проводить ежедневно. Мозг ребенка при этом начинает получать правильную информацию и быстрее восстанавливается.
Диагностика Иммунодефицита у детей:
Диагностика иммунодефицита у детей заключается в сборе анамнеза и расспросе о жалобах ребенка и родителей. Важен анализ семейного анамнеза, потому что семейная история иммунодефицита присутствует, если у ребенка первичный вид заболевания. Проводят осмотр ребенка, чтобы оценить состояние кожи, слизистых, размеры печени, селезенки, лимфоузлов и т.д.
Что касается лабораторных исследований, важен клинический анализ крови, чтобы определить количество разных клеток, что может указать на определенный иммунодефицит у детей. Следует также определить количество белков в крови, которые отражаются на способности организма противостоять бактериальным и прочим инфекциям. Проводятся такие исследование функции лимфоцитов, молекулярно-генетическое исследование.
Пренатальная диагностика рекомендуется, если в семье уже родился ребенок с первичным иммунодефицитом. Этот метод позволяет выявить наличие или ответствие дефекта в генах.
Методы диагностики
Постановкой диагноза должен заниматься только квалифицированный врач, руководствуясь результатами клинико-диагностических исследований – сбора анамнеза больного, внешнего осмотра, лабораторной и инструментальной диагностики.
Для детей старшего возраста также предлагаются специальные тесты, помогающие оценить память, внимание и психическое состояние. На сегодняшний день используются следующие современные методы исследования:
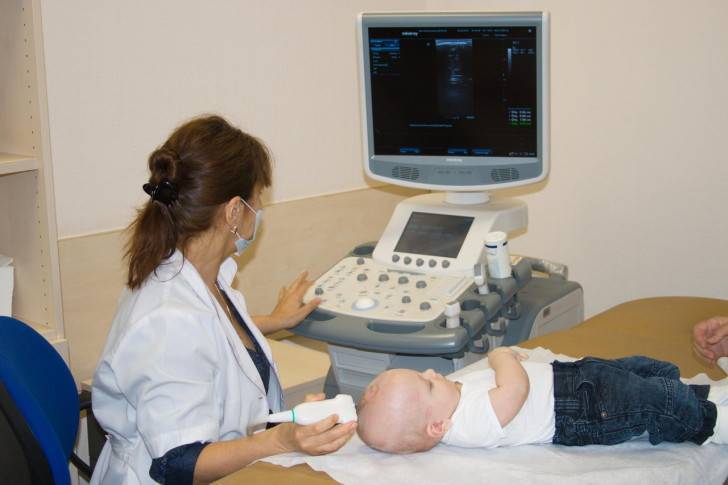
Нейросонография. Назначается детям с рождения и до зарастания большого родничка (см. также: как зарастает родничок у детей?). С помощью специального ультразвукового датчика обследуются мозговые структуры и выявляются их патологии: гипертензионный и гидроцефальный синдромы, гипоксически-ишемические поражения, кисты и гематомы, воспаления мозговых оболочек.
Ультразвуковая допплерография. Позволяет оценить состояние сосудов головного мозга и обнаруживает нарушение скорости кровотока, патологии и аневризмы питающих мозг сосудов, закупорку или сужение артерий.
Электроэнцефалография. Регистрирует электрическую активность мозга, позволяющую сделать выводы о воспалительных процессах, опухолях, сосудистых патологиях в головном мозге, эпилептических очагах.
Реоэнцефалография. Представляет собой простейший метод изучения и оценки сосудистых стенок и сосудов головного мозга. Выявляет нарушения кровотока и гипертонус сосудов.
Анализ крови
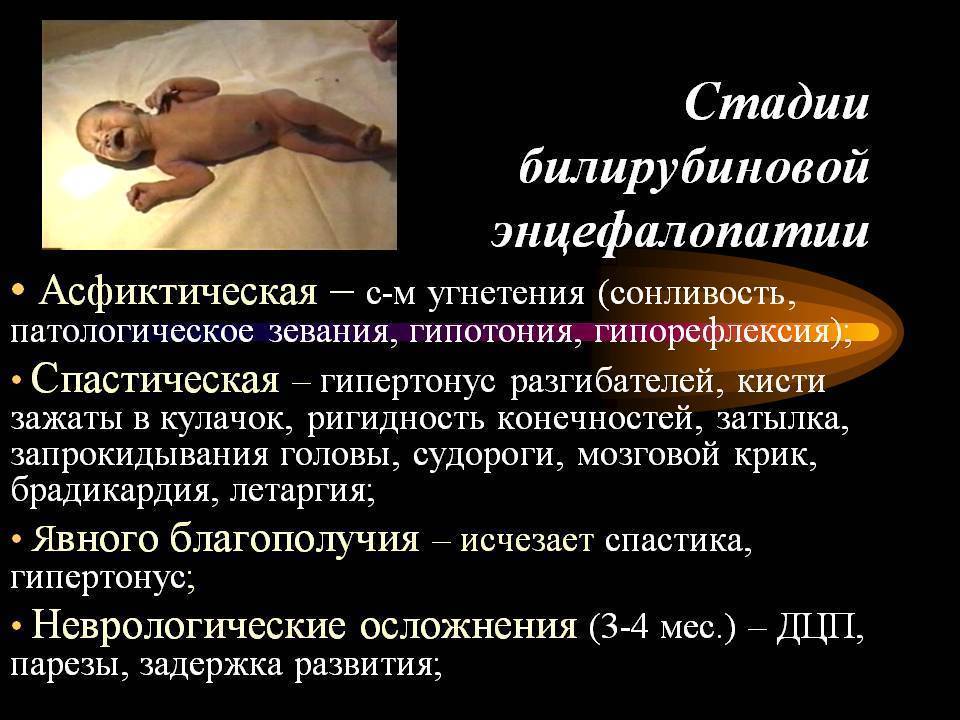
Позволяет определить наличие лейкоцитоза, указывающего на воспалительные процессы в организме, и уровень билирубина, что важно при развитии билирубиновой энцефалопатии.
ЧИТАЕМ ТАКЖЕ: когда в норме зарастает родничок у младенцев?
Что такое ППЦНС?
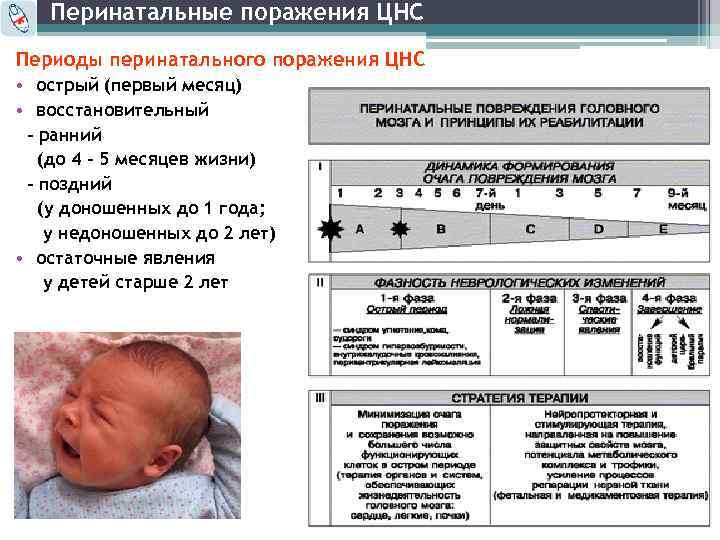
Само словосочетание перинатальный период говорит о том, что перинатальное поражение ЦНС развивается у еще не родившегося или только появившегося на свет ребенка.Перинатальное поражение центральной нервной системы (ППЦНС) — это не один, а несколько диагнозов, которые подразумевают нарушение функций работы в головном мозге новорожденного ребенка и могут привести к стойким неврологическим последствиям в более старшем возрасте (например, ДЦП, ЗПРР).
Весь перинатальный период условно делится на три этапа:
– с 28 недели и до момента родов длится антенательный период;
– сам процесс родов называется интранатальным периодом;
– неонатальный период это промежуток времени с момента рождения до 7 дня жизни включительно.
В современной медицине нет точного названия заболевания при поражении ЦНС плода, есть только сборное, его называют ППЦНС или же перинатальная энцефалопатия. Перинатальное поражение ЦНС у новорожденных, проявляется нарушениями в работе двигательного аппарата, нарушением речи и психики.
С развитием медицины, перестали данный диагноз употреблять для детей старше одного месяца. По истечении месяца врач должен поставить точный диагноз ребенку. Именно в этот период невролог с точностью определяет, насколько сильно повреждена нервная система. Назначает лечение и следит за тем, чтобы оно было подобрано правильно.
Каковы причины и факторы риска ППЦНС?
Причины, по которым может развиться перинатальное поражение центральной нервной системы достаточно разнообразны, среди самых популярных:
– соматическое заболевание матери, которое сопровождается хронической интоксикацией;
– наличие острых инфекционных заболеваний или хронических очагов инфекции, в то время когда будущая мать вынашивала ребенка;
– в случае, если у женщины нарушен процесс питания, или же она не созрела для беременности и родов;
– нарушение маточно-плачцентарного кровотока во время беременности;
– изменения в обмене веществ также влечет за собой расстройство нервной системы у будущего ребенка (повышение уровня биллирубина, неонатальная желтуха);
– в случае сильного токсикоза, как на ранней стадии, так и на поздней, или появление иных проблем с вынашиванием ребенка;
– окружающая среда выступает немаловажным фактором в развитии заболевания;
– появление патологии во время родов — это может быть слабая родовая деятельность, ускоренные роды;
– если ребенок рождается недоношенным, то и его организм не развит полностью, поэтому на данном фоне может появиться нарушение в работе ЦНС;
– наибольшему риску развития поражений ЦНС подвержены малыши, у которых присутствует наследственный фактор.
Все остальные причины возникновения ППЦНС ситуативные и в большей степени предугадать их появление просто нельзя.
Выделяют несколько путей развития перинатального поражения ЦНС у новорожденных детей в зависимости от причины и последующей симптоматики, анализ которых позволяет поставить первоначальный диагноз: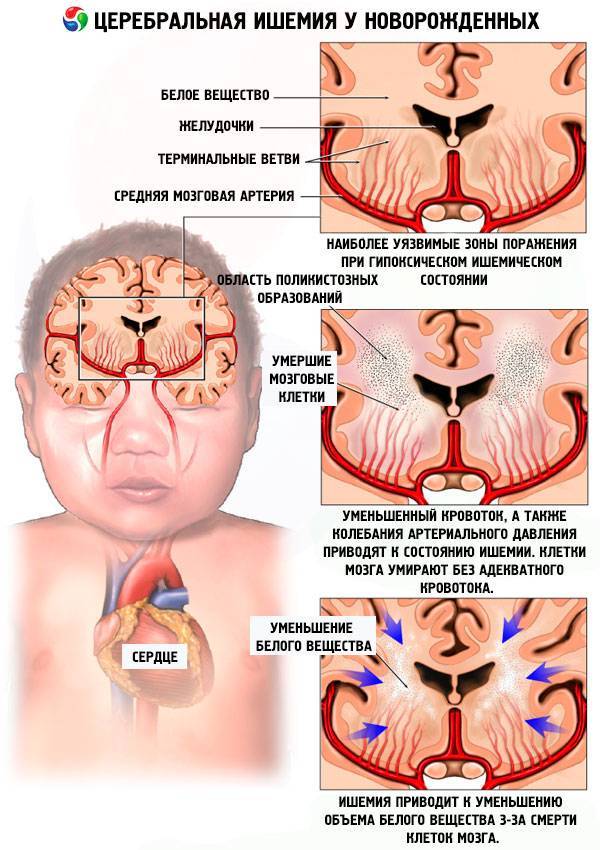
– Если четко зафиксирован недостаток кислорода, во время нахождения малыша внутри организма матери (гипоксия), то диагностируют гипоксическое поражение ЦНС.
– Во время родов у младенца может быть повреждена тканевая структура (это может быть как головной мозг, так и спинной). В этом случае, уже идет речь о травматическом поражении ЦНС, в результате чего появляются изменения в работе головного мозга.
– В случае нарушения обмена веществ могут появиться метаболические и токсико-метаболические поражения. Это может быть связано с употреблением во время беременности алкоголя, лекарственных препаратов, никотина.
– Изменения в ЦНС при наличии инфекционных заболеваний перинатального периода.
Что провоцирует / Причины Гипервозбудимости у детей:
В большинстве случаев причиной гипервозбудимости у детей является родовая травма и тяжелая беременность матери. На состоянии нервной системы ребенка и работе его мозга сказывается множество факторов, в особенности:
- заболевания инфекционной природы, которые «подхватывает» мать или сам малыш в первые недели после рождения;
- тяжёлые или скоротечные роды;
- токсикоз и нервные стрессы у матери в период беременности.
Потому синдром гипервозбудимости у новорожденных детей – явление в наше время нередкое. Дети часто плачут, нарушается сон. Кожа у новорожденных при гипервозбудимости часто имеет мраморный оттенок, они постоянно сжимают кулачки. Может показаться, что малыш скованный и «зажатый». По описанным признакам родители подозревают гипервозбудимость у младенцев. если вы заметили хотя бы два выше перечисленных симптома у своего ребенка, сразу же следует обратиться к врачу.
Многие родители опасаются обращаться к невропатологу, ожидая неоптимистичного диагноза. Но бояться не стоит, так как своевременное лечение – прямой и быстрый путь к выздоровлению. Можно обратиться к остеопату. Он выявляет нарушения в структурах мозга без использования специальной аппаратуры и неприятных процедур. Остеопаты пользуются мануальными методами, чтобы выявить нарушение структурно-анатомических отношений между различными органами и частями тела, что называется специальным термином – «остеопатическая дисфункция».
Ниже представлены самые актуальные и распространенные причины неврологических нарушений, которые приводят к гипервозбудимости у детей:
- Травматические. Болезнь возникает вследствие внутричерепных родовых (полученных в процессе родов) травм – например, если персонал родильного дома был неаккуратен при родах. Также травматическими причинами гипервозбудимости могут стать быстрые и стремительные роды. Последняя названная причина может приводить также к другим негативным последствиям, помимо синдрома гипервозбудимости у новорожденного.
- Гипотоксические. Возникают при асфиксии плода и новорожденного. К асфиксии плода приводит нарушение плацентарного кровообращения и газообмена плода. Асфиксию новорожденного фиксируют при удушье, если точно известно, что плод родился живым. При плацентарной недостаточности может развиться гипоксия (асфиксия) плода и, как следствие, асфиксия новорожденного. Причин асфиксии множество, в каждом отдельном случае они могут быть различными.
- Инфекционные. Возникают, если мать болела инфекционными болезнями при вынашивании ребенка, а также если ими малыш заразился при рождении или в ближайшие дни/недели после рождения.
- Токсико-метаболические. Гипервозбудимость часто случается у детей, чья мать при вынашивании курила табак (сигареты, сигары, кальян и пр.), употребляла алкоголь (даже легкий), принимала нерекомендуемые беременным медикаменты, а также препараты, вызывающие зависимость.
Помните, что нервная система малыша формируется задолго до его рождения
Потому важно избегать стрессов и перечисленных в 4-м пункте факторов с первого дня беременности
Также как причину гипервозбудимости называют наследственность. Согласно одной точки зрения, гипервозбудимость передается по наследству. Другие исследователи же считают, что причина – в неправильном воспитании ребенка – мол, если родители много себе позволяют, соответственно, и ребенок растет во вседозволенности, что прямо отражается на его поведении и возникающих в связи с этим проблемах.
Online-консультации врачей
| Консультация эндоскописта |
| Консультация дерматолога |
| Консультация детского невролога |
| Консультация онколога-маммолога |
| Консультация общих вопросов |
| Консультация специалиста по лечению за рубежом |
| Консультация гастроэнтеролога детского |
| Консультация генетика |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация пластического хирурга |
| Консультация уролога |
| Консультация стоматолога |
| Консультация косметолога |
| Консультация массажиста |
| Консультация сосудистого хирурга |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Психо-моторное развитие здорового ребенка до года
Каждый прожитый ребенком месяц обогащает его все новыми и новыми психо-моторными навыками.
В месяц здоровый ребенок на несколько секунд удерживает головку, когда находится в вертикальном положении. Следит за ярким предметом. Личико его периодически расплывается в радужной улыбке. Но все-таки большую часть суток он спит. Просыпается только, когда голоден, когда вздувается и болит животик, когда испытывает какой-либо дискомфорт.
У него ярко выражены рефлексы новорожденного, а движения в ручках скованные, напряженные, мышечный тонус повышен.
К трем – четырем месяцам у ребенка уже появляется яркая реакция оживления, когда с ним ласково разговаривает взрослый. Он вовсю смеется, активно двигая ручками и ножками, часто гулит. Так он учится говорить. От рефлексов новорожденного уже не осталось и следа. Он переворачивается со спинки на живот. Подтягивается головкой и корпусом, когда Вы тяните его за ручки, пытаясь сесть. Но садиться ему еще рано.
К 6 месяцам он хорошо знает своих близких и очень настороженно относится к чужим, запросто может заплакать. Начинает лепетать, повторяет простые слоги «па», «ба», «ма». Смеется, берет в руки игрушки, тянет в рот. Переворачивается с животика на спину, пытается вставать на четвереньки.
В 8 месяцев встает в кровати, а в 10 – 11 месяцев делает свои первые шаги. К году начинает ходить самостоятельно, широко расставляя ножки для устойчивости, пошатываясь. Уже произносит до 10 простых слов, знает назначение многих предметов. В общем, это уже серьезный человечек. И мы его любим больше жизни!
Причины перинатальной энцефалопатии.
Признаки патологии часто неконкретны. Для выявления проблемы иногда требуются динамическое наблюдение на протяжении длительного времени. Есть сведения, что на первичном приеме невролога до 80% детей получает диагноз ППЭ или «перинатальная энцефалопатия неуточненная». Успокаивает тот факт, что к году у большинства детей диагноз снимают. Объяснить это можно отсутствием четких критериев диагностики и мобильностью нейропсихологического строя младенца. Перинатальная энцефалопатия – органические и функциональные нарушения головного мозга у детей в дни внутриутробного развития и первые часы жизни. Временные границы определяются такие: с 28-й недели беременности до 7-го дня после рождения. У недоношенных детей срок продлевается до 28 суток.

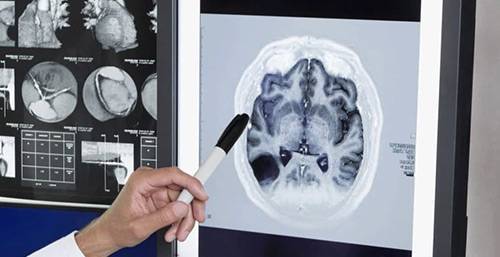
Серьезность недуга и сложность диагностики не являются приговором. Основные факторы, служащие причинами болезни, все же существуют:



Дисциркуляторная энцефалопатия
Дисциркуляторная энцефалопатия гипертонического типа чаще всего возникает в более молодом возрасте, нежели ее атеросклеротический аналог. И протекает стремительнее, особенно в тех случаях, когда к ней подключаются церебральные гипертонические кризы. Внешне мы увидим усиление ажитированности и расторможенности наличие эйфорию и эмоциональной неустойчивости.
Дисциркуляторная энцефалопатия смешанного типа характеризуется смешением симптомокомплексов гипертонического и атеросклеротического типа.Еще одним видом дисциркуляторной энцефалопатии является венозная разновидность. Это следствие нарушения оттока венозной крови из полости черепа. То есть результат первичных расстройств в виде церебральных венозных дистоний, краниостаний, легочно-сердечных недостаточностей и сдавливания внутренних и внешних черепно-мозговых вен. Что происходит из-за развития различных местных патологических процессов. В результате в мозговом веществе развивается венозный застой и отек.
Клинически это проявляется ремиттирующим гипертензивным синдромом хронического типа. А именно присутствием несильных, но постоянных головных болей давящего типа, усиливающихся при чихании и кашле, и головокружениями, общей апатией и вялостью. Присутствуют признаки мелкоочаговых поражений головного мозга в целом. В тяжелых случаях отмечается тошнота и рвота, менингеальные признаки и застойные явления в глазном дне.
Прогноз лечения энцефалопатии
Эффективность лечения энцефалопатии любого происхождения зависит от быстроты начала качественной терапии, квалификации врача и терпения пациента, так как лечение этого недуга занимает продолжительное время, когда человек должен строго выполнять все рекомендации лечащего врача.
В Брейн Клиник применяются только проверенные и эффективные методики лечения энцефалопатии головного мозга любого происхождения.
Звоните, мы Вам сможем помочь.
+7(495)135-44-02
Механизм развития
В основе становления процесса лежит повреждение мозговой ткани. Термин «резидуальные» означает остаточные (полученные вследствии другого заболевания).
Всего можно выделить четыре основных патогенетических момента, которые и составляют ядро нарушения:
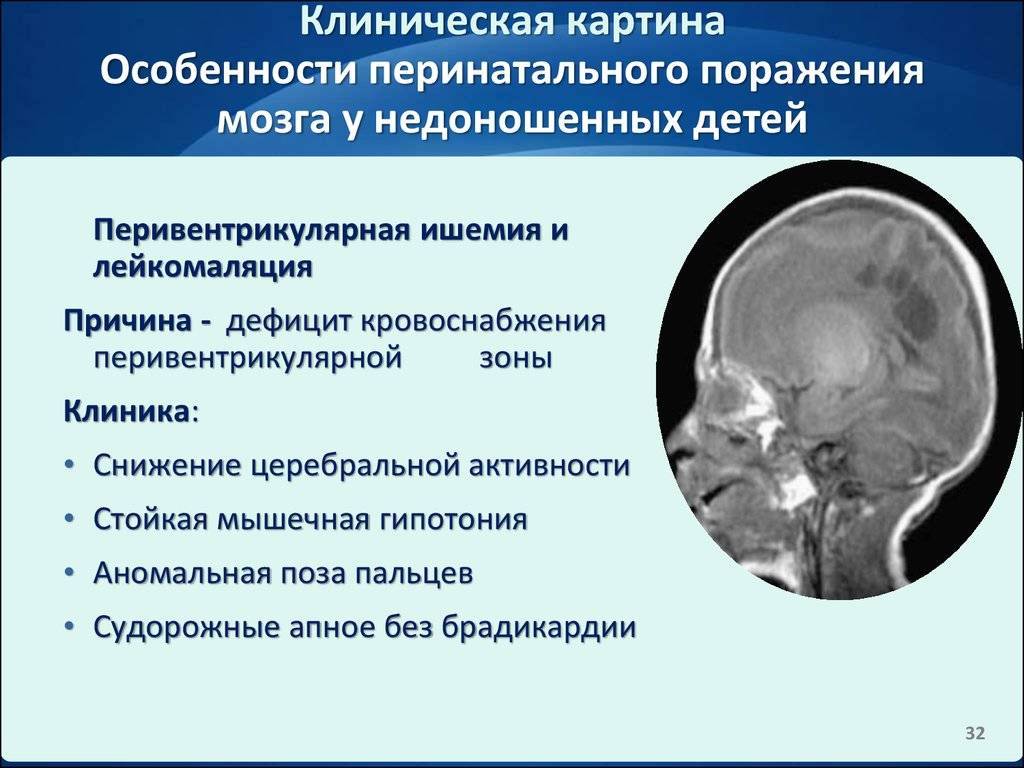
Гипоксический
Наиболее типичен именно для детей. Недоношенных в большей мере. Также тех пациентов, которые перенесли острые нарушения мозгового кровообращения.
В церебральных структурах начинаются общемозговые, выраженные ишемические процессы, препятствующие нормальному питанию нервных тканей, которые особенно требовательны к трофике.
У новорожденных же причиной могут стать сложные роды, тяжелое течение беременности с внутриутробной гипоксией. Достигнуть компенсации в таком случае вполне возможно, но зачастую имеет место выраженный неврологический дефицит.
Травматический
Как и следует из названия, резидуальная энцефалопатия (сокращенно РЭ) выступает результатом механического повреждения нервной системы. Речь идет не только о типичных ЧМТ, например, после удара, падения.
Такой же эффект создается и при росте опухолей, компрессии остальных мозговых тканей, образовании гематом.
Восстановление предполагает по необходимости оперативное лечение.
Инфекционный
В основе этого механизма лежит поражения церебральных структур бактериальными и вирусными агентами. Особенно опасны в подобном плане менингит и энцефалит.
Оба варианта несут колоссальную угрозу не только здоровью, но и жизни. Лечение вне стационара, как правило, не практикуется ввиду высоких рисков.
Диабетический
Проявляется при развитии одноименного заболевания. При нем падает выработка инсулина или же чувствительность тканей к этому веществу.
Причины практически всегда сосудистые, если обследовать пациента обнаруживается ярко выраженный атеросклероз и прочие расстройства со стороны системы.
Терапия срочная, под контролем эндокринолога и специалиста по нервным отклонениям.
Возможны и другие механизмы. Например, метаболический. При патологиях, не относящихся к диабету или биохимическим. При отравлении организма собственными веществами, например, билирубином и пр.
Названы основные патогенетические моменты. Происхождение заболевания уточняется в рамках работы с классификатором.
Сама по себе резидуальная энцефалопатия — обобщающий диагноз, его нужно конкретизировать. Производят членение как раз на основании этиологии.
Симптомы Гипервозбудимости у детей:
У детей дошкольного возраста родители отмечают такие симптомы:
Дома ребенок не успокаивается, постоянно бегает, прыгает, быстро переключаясь с одной деятельности на другую.
В садике персонал недоволен поведением ребенка, он часто отказывается выполнять то, что от него просят.
Сверстники отмечают агрессивность ребенка, часто с малышом никто не хочет дружить.
Ребенок часто не дослушивает объяснения няни или воспитательницы, хватается за дело.
Ребенок слабо контролирует свои поступки и слова, а также внимание.
Симптомы гипервозбудимости у новорожденных:
- Нарушения сна.
- Ребенок просыпается от малейшего шума, плохо засыпает.
- Во сне отрывисто вскрикивает.
- Плохо кушает.
- Кулачки сжаты.
- Выражение личика может быть страдальческим.
- На коже часто видна сетка сосудов, из-за чего кожа кажется голубой. Сосудики могут быть красного цвета. Их выраженность усиливается на морозе.