Проведение процедуры
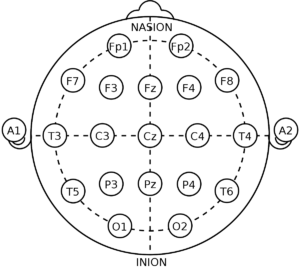 Размещение электродов по системе 10-20
Размещение электродов по системе 10-20
Nasion – переносица; inion – затылочный бугор; отрезок A1-A2 – линия между наружными слуховыми проходами
Проводится ЭЭГ следующим образом:
- Пациенту придают удобное (лежачие или сидячее) положение
- С пациентом или его родителями (иными родственниками и представителями) проводится инструктаж о ходе дальнейшего исследования
- Фиксируется общее состояние пациента перед началом исследования, возраст, положение головы и век
- На волосистую часть головы наносится проводящий гель и накладываются электроды
- Проводится фиксация показателей
- С волосистой части головы пациента снимаются электроды, удаляется проводящий гель
- Фиксируется состояние пациента после окончания исследования, составляется заключение
Электроды при этом могут быть либо отдельными, либо представлять из себя приспособление в виде шапочки. Для получения более чистого и достоверного сигнала применяется проводящий гель. У детей раннего возраста исключается применение игольчатых электродов. При наложении одиночных электродов пользуются международной системой 10-20.
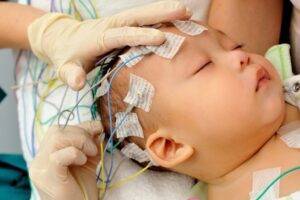 Ребенок раннего возраста во время процесса наложения электродов на волосистую часть головы
Ребенок раннего возраста во время процесса наложения электродов на волосистую часть головы
Количество электродов может варьировать (от 19 до 256) от возраста и цели исследования. Для проведения ЭЭГ у новорожденных пользуются меньшим количеством электродов, увеличение их количества допускается в диагностических или исследовательских целях.
Запись обязательно должна включать периоды с открытыми и закрытыми (в т.ч. прикрытыми искусственно) глазами, при проведении ЭЭГ в состоянии сна – обе фазы сна. Особенно ценными клиническими данными обладает ЭЭГ естественного сна с обязательной фиксацией этапа пробуждения.
При проведении исследования возможно присутствие каких-либо предметов, помогающих ребенку находиться в состоянии полного психологического комфорта. При этом велика роль и медперсонала, участвующего в проведении ЭЭГ.
Длительность варьирует в зависимости от цели исследования и составляет от 20 минут до 10-12 часов, при этом время записи для новорожденных часто увеличивается (необходимость записи циклов сон-бодрствование). Особенно ценными клиническими данными обладает ЭЭГ естественного сна с обязательной фиксацией этапа пробуждения. Может проводиться рутинно с двумя функциональными пробами (свет, гипервентиляция), длительно (проводится в состоянии сна), или же с депривацией (лишением) сна (пациенту намеренно не дают спать).
Рутинный метод – проводится в течение 15-30 минут, в состоянии бодрствования, включает функциональные пробы (напр. реакция на свет, гипервентиляция).
ЭЭГ дневного сна – назначается при подозрении на судорожную активность, проводится в течение 1-1,5 часов, в состоянии спокойного дневного сна.
ЭЭГ с депривацией сна – проводится в течение нескольких часов, при этом пациенту мешают спать в ходе исследования, а иногда и за некоторое время до.
ЭЭГ ночного сна (около 9 часов) – проводится при подозрениях на патологии центральной нервной системы (ЦНС). Включает три этапа – кратковременная запись перед сном, ночной мониторинг, запись этапа пробуждения.
➥ Более подробно: ЭЭГ сна
Суточное ЭЭГ – проводится на дому, по типу холтеровского мониторирования. При этом проводится полиграфия вплоть до видеомониторинга. Наиболее часто дополнительно отслеживаются такие показатели как ЧСС и ЧДД, возможна фиксация мышечных движений, движений глаз.
Исключается воздействие резких световых или шумовых раздражителей при проведении мониторинга, однако, допускается использование триггеров в диагностических целях (в т.ч. в функциональных пробах при рутинном методе). Стимуляция всегда выполняется ближе к концу записи. Следует учитывать, что ритмическая фотостимуляция не рекомендуется для новорожденных за неимением клинического значения. Отсутствие реакции на раздражители обязательно документируется в заключении.
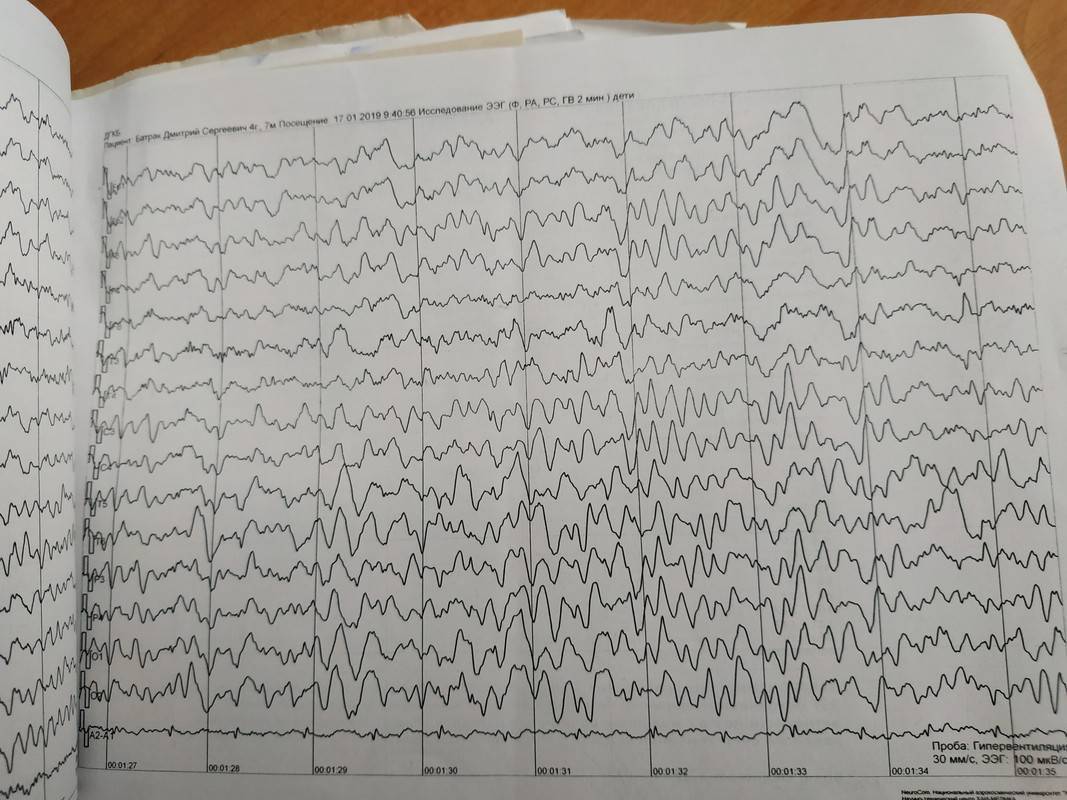
Результат фиксируется в аналоговом, либо цифровом виде.
Принцип ЭЭГ
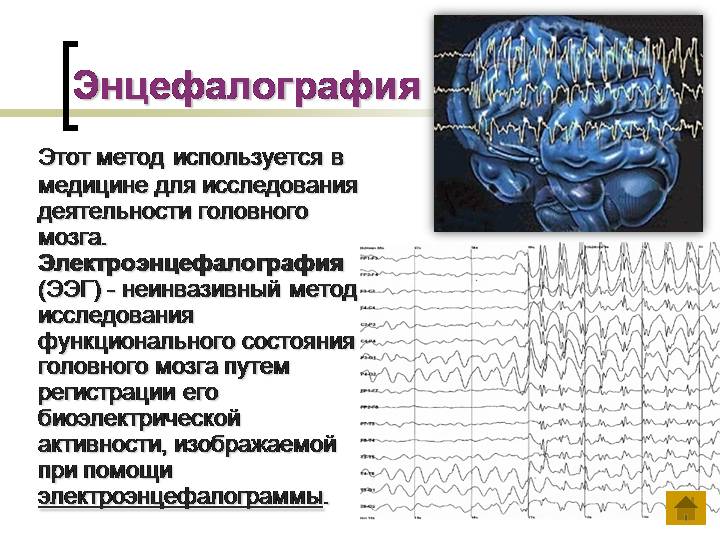
Головной мозг человека состоит из миллионов особых клеток — нейронов. Каждый из них генерирует свой собственный электрический импульс. В пределах отдельных участков мозга импульсы должны быть согласованными. Также они могут усиливать друг друга или делать слабее. Их сила и амплитуда не являются стабильными и постоянно меняются.
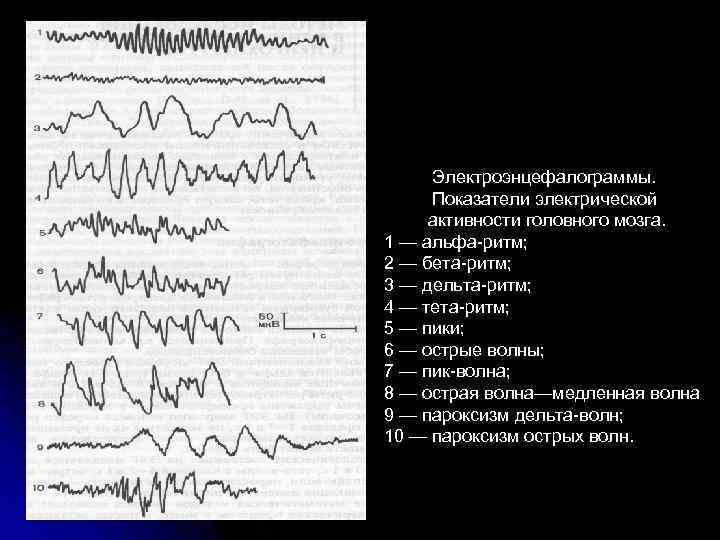
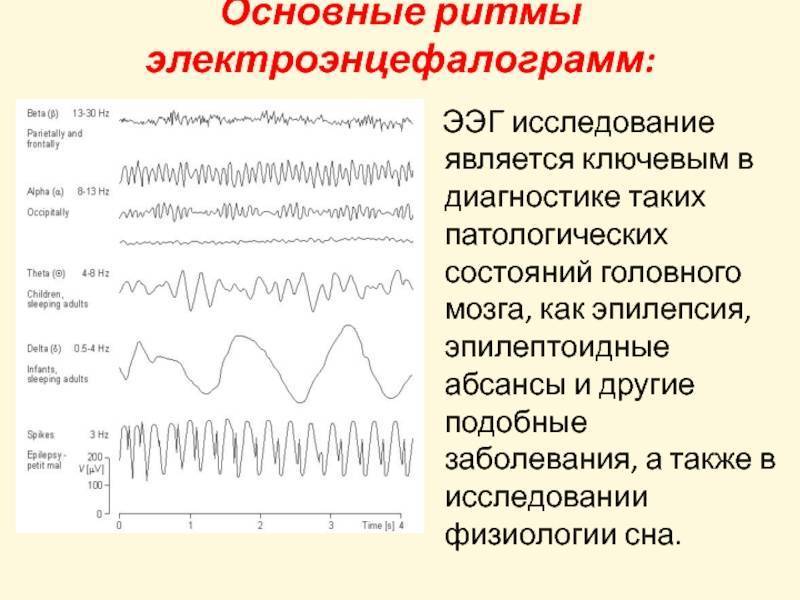
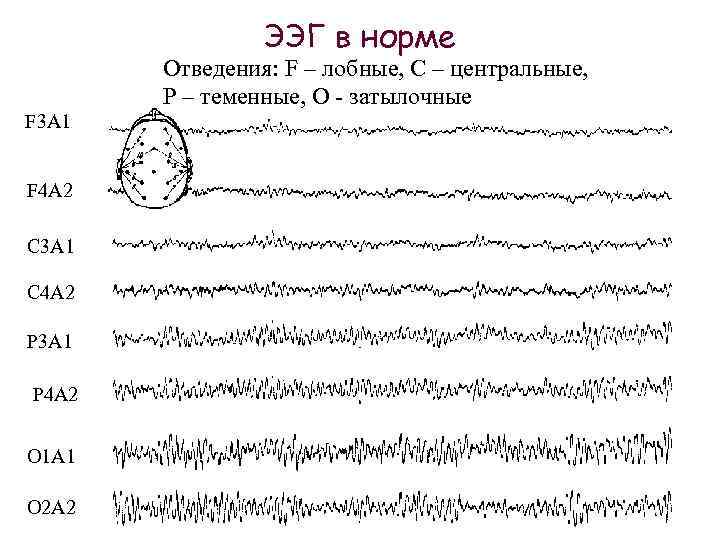
Это и есть биоэлектрическая активность мозга. Чтобы зарегистрировать ее, на неповрежденную кожу головы накладываются специальные электроды, которые будут улавливать колебания, усиливать их и записывать в виде особых кривых, так называемых волн. Последние, в зависимости от их формы, частоты и амплитуды, подразделяются на пять видов: α- (альфа), β- (бета), δ- (дельта), θ- (тета) и μ- (мю) волны. Каждая из волн отображает работу определенного отдела мозга и названа первой буквой его латинского наименования.
Их регистрация в реальном времени и есть суть энцефалографии.
Виды истинных кист головного мозга
Существует несколько видов мозговых кистозных полостей:
- Патологические проявления кистозных полостей ретроцеребеллярного пространства возникают из-за поражения толщи мозговой ткани. Повреждение церебральной паренхимы возникают из-за нарушения кровообращения, воспалительных процессов (энцефалиты, менингиты), после оперативных вмешательств. Ретроцеребеллярные полости увеличиваются при повторных инфекциях, кровотечениях;
- Арахноидальные кисты локализуются между оболочками. У детей образование может иметь врожденную этиологию. У взрослых образуется после травм, воспалений. Опасность арахноидальной полости заключается в компрессии мозговой паренхимы, что сопровождается увеличением внутричерепного давления;
- Шишковидная кистозная полость локализуется между полушариями. Повреждение области расположения шишковидной железы сопровождается нарушениями гормонального обмена. Причина нозологии – закупорка протока, эхинококковое повреждение;
- Субарахноидальная внутримозговая киста имеет врожденную этиологию. Клиническая картина образования характеризуется внутричерепной пульсацией, ощущением неустойчивости, мышечными судорогами. Диагностика образования осуществляется с помощью магнитно-резонансной томографии;
- Эпифизарная киста головного мозга сопровождается сонливостью, дезориентацией в пространстве, двоением объектов в глазах. Симптоматика разносторонняя, но преобладают признаки повреждения шишковидной железы. Выявляется аномальная структура с помощью магнитно-резонансной томографии. Если полость крупная, требуется хирургическое вмешательство с целью декомпрессии мозговых структур;
- Киста сосудистого сплетения относится к виду псевдокист. Обнаруживается нейросонографией беременной женщины;
- Лакунарная киста находится в варолиевом мосту, подкорковых структурах. Основной причиной у пожилых людей является атеросклероз артерий мозга;
- Пинеальная кистозная полость является этиологическим фактором расстройства обменных процессов, двигательной активности. Патология становится причиной энцефалита и гидроцефалии;
- Ликворная ограниченная полость располагается между мозговыми оболочками. Этиологические факторы нозологии – травмы, воспалительные процессы, инсульты. Образование вызывает паралич ног, мышечные судороги, психозы, рвотный рефлекс;
- Порэнцефалическая кистозная полость является результатом перенесенных инфекций. Нозология опасна развитием гидроцефалии, увеличения внутричерепной гипертензии. Некоторые ученые утверждают о наследственной этиологии образования, так как обнаруживается у детей после рождения.
Описанные виды отличаются от псевдообразований на томограммах посредством установки специфического расположения полостей.
Памятка по подготовке и проведению ЭЭГ сна
Подготовка к ЭЭГ сна:
1. Ребенка, особенно маленького, желательно подготовить к проведению ЭЭГ. Можно рассказать, что скоро он окажется в гостях, в комнате с детскими игрушками, и будет играть с тетей доктором в космонавта, летчика или водолаза. Инсценируйте подобную игру дома, не забудьте одеть шапочку на голову ребенка.
2. Для более плотного контакта датчиков с кожей головы желательно вымыть голову за день или в день исследования.
3. Поверхность головы должна быть чистая и гладкая: без косичек, хвостиков, заколок.
4. Исследование проводится во время физиологического сна, поэтому необходимо, чтобы ребенок хотел спать. Для этого желательно приурочить время исследования к физиологическому сну Вашего ребенка. Постарайтесь не заснуть в дороге, так как даже пятиминутная дремота помешает ему снова погрузиться в сон. Если ребенок не спит днем, разбудите его утром пораньше.
Проведение ЭЭГ сна
1. На голову ребенка одевается шлем (похожий на шапочку для плавания) со встроенными электродами. Затем, для контакта электродов с кожей, под каждый электрод, заливается небольшое количество ультразвукового геля.
2. Это можно сделать как в состоянии бодрствования, так и вовремя сна малыша. Чтобы процедура одевания шлема и процесс засыпания проходили спокойнее, можно покормить ребенка, взять его любимые игрушки, книжки, планшет.
3. Ребенок может находиться на руках у родителей или на кушетке. Подушка и плед в кабинете имеются, но вы можете принести с собой свои любимые вещи. Кушетка широкая, так что, при желании, можно заснуть вместе с ребенком.
4. Запись бодрствования и функциональные пробы (открывание и закрывание глаз, фотостимуляция и гипервентиляция) проводятся либо в начале, либо в конце исследования, то есть до или после сна.
5. По окончании исследования, происходит распечатка графиков биоэлектрической активности и формируется заключение.
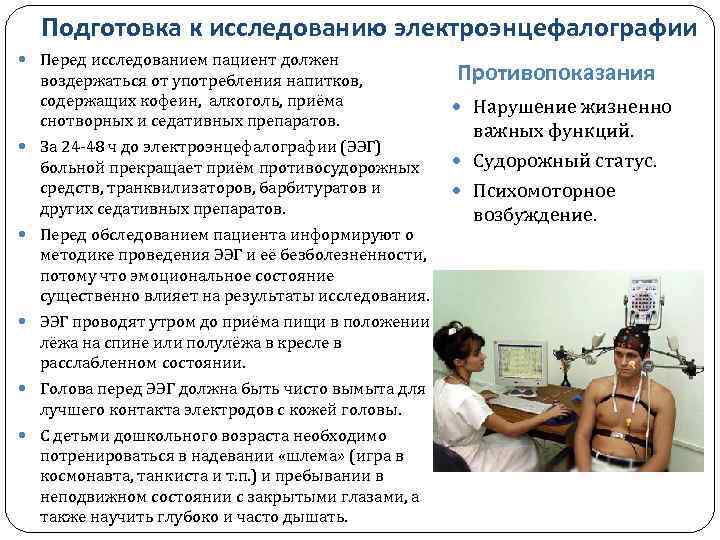
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
Для эффективной подготовки к исследованию рекомендуем получить специальную очную консультацию специалиста.
Запишитесь на исследование по телефону контакт-центра в Москве +7 (495) 775 75 66 через форму онлайн-записи или в регистратуре клиники.
Артефакты
➥ Основная статья: Артефакты ЭЭГ
Артефакты – запись любого постороннего процесса, не являющегося непосредственным выражением электрической активности головного мозга. Артефакты накладываются на ЭЭГ и могут полностью маскировать ее. В зависимости от их происхождения артефакты подразделяют на физические и биологические.
Артефакты физического происхождения чаще всего вызываются наводкой переменного тока. При записи ЭЭГ она выражается в появлении частоты 50 Гц и может полностью маскировать запись потенциалов мозга (рис. 3). Их устраняют улучшением крепления электродов, проверкой переходного сопротивления, а также, если наводка идет по всем каналам, проверкой общего заземления прибора и пациента. Причины наводки переменного тока могут быть связаны с плохим креплением электродов, обрывом проводов, соединяющих электроды с контактными гнездами в панели коммутатора, плохим общим заземлением прибора.
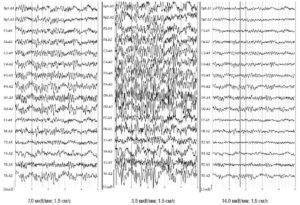 Рис. 2. Электроэнцефалографические записи одного временного отрезка с различным усилением
Рис. 2. Электроэнцефалографические записи одного временного отрезка с различным усилением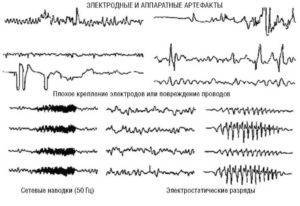 Рис. 3. Примеры паттернов физических артефактов
Рис. 3. Примеры паттернов физических артефактов
При поломке отводящих проводников следует заменить проводник.
При значительном сопротивлении электродов и их плохом контакте нужно смочить подушечки электродов, очистить контакты, подтянуть тяжи шлема. Технические неполадки в усилителе требуют вмешательства техника.
К артефактам биологического происхождения относятся ЭКГ-артефакт, сосудистый РЭГ-артефакт, кожно-гальванический артефакт (реакция КГР), глазодвигательный артефакт, электроокулограмма, миографический артефакт – электромиограмма, мышечные потенциалы, регистрируемые при сжимании челюстей, напряжении шейных мышц, движении губ, улыбке и при общем напряжении испытуемого. Наиболее частыми помехами могут быть мышечные потенциалы, которые очень трудно отличить от быстрых потенциалов, записываемых от мозга, наложение ЭКГ, которое обнаруживается по регулярному появлению на ЭЭГ острых пиков в такт сердцебиениям, наложение КГР в виде плавного смещения средней линии записи, влияние движений глаз и миганий, которые выражаются в виде характерных плавных или остроконечных колебаний на фоне ЭЭГ. Наиболее часто эти артефакты регистрируются в лобной, височной и затылочной областях. Глоссокинетический артефакт возникает в результате движений языком или глотания и может иметь ритмический характер, частота в диапазоне δ. Он может возникать также при жевательных движениях. В этом случае регистрируются характерные медленные колебания в сочетании с высокоамплитудной электромиограммной активностью (рис. 4).
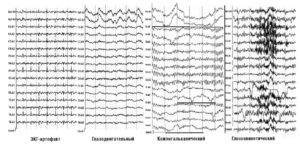 Рис. 4. Примеры биологических артефактов
Рис. 4. Примеры биологических артефактов
Чтобы ознакомиться с артефактами и научиться отличать их на ЭЭГ, рекомендуется их зарегистрировать. Например, при пробной записи ЭЭГ попросить испытуемого открыть, закрыть глаза, поморгать, сжать зубы, сглотнуть, покачать головой и т.д. При этом на ЭЭГ будет видно проявление артефактов в различных отведениях. Для устранения артефактов необходимо попросить испытуемого расслабиться, не сжимать зубы, не улыбаться.
ЭЭГ в неврологической практике
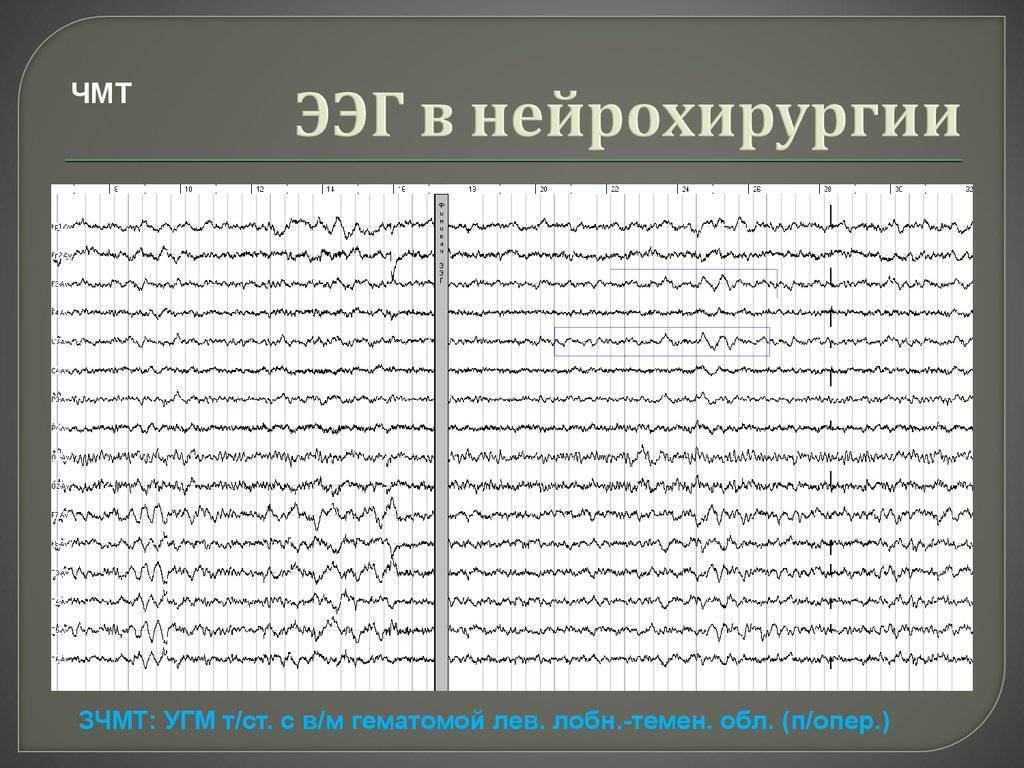
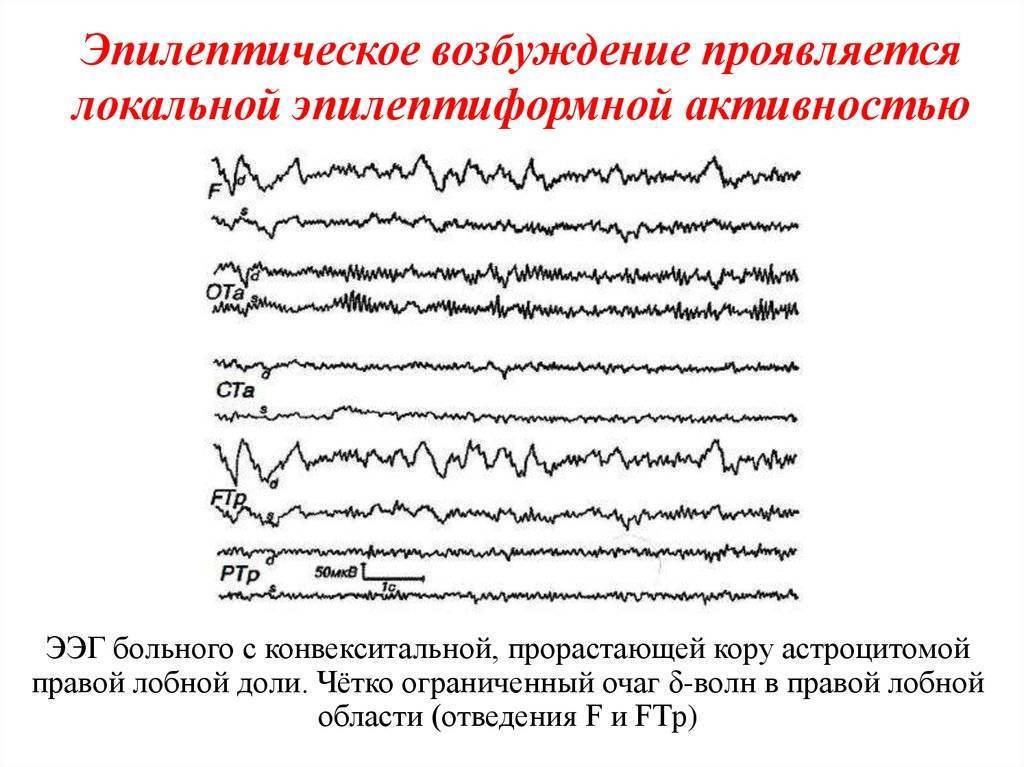
Электроэнцефалограф – прибор, используемый для подтверждения различных патологий, в частности, эпилепсии, сосудистых заболеваний, а также выявления последствий черепно-мозговых травм. Устройство позволяет выполнять измерения и регистрировать разносить потенциалов между точками головного мозга. Благодаря этому специалист может сделать прогностические выводы относительно внешних и внутренних раздражителей, оказывающих непосредственное влияние на кору головного мозга.

Изучение результатов ЭЭГ позволяет специалисту определить степень согласованности работы головного мозга пациента. Появление каких-либо отклонений от условной нормы позволяет диагностировать у пациента определенное заболевание. Наиболее эффективно исследование при подтверждении болезни Альцгеймера, а также дегенеративных процессов, протекающих в головном мозге человека. Проведение ЭЭГ оправдано также в целях оценки проводимого лечения.
Показанием к проведению ЭЭГ-мониторирования являются следующие жалобы пациента:
- длительные проблемы со сном;
- регулярные обмороки;
- частые головные боли;
- появление назойливого шума в ушах;
- черепно-мозговая травма в анамнезе;
- эпилептические приступы;
- резкая смена настроения.
Процедура ЭЭГ-видеомониторирования позволяет контролировать состояние головного мозга у больных, пребывающих в состоянии комы, а также находящихся под общим наркозом. В последнем случае снятие электроэнцефалограммы позволяет хирургу отслеживать реакцию находящегося на операционном столе пациента на проводимые манипуляции.
Значимость ЭЭГ
ЭЭГ — высокоинформативный метод диагностики, который позволяет:
- оценить, какой характер носят нарушения работы мозга и насколько они выражены;
- определить локализацию патологического очага;
- уточнить сведения, полученные во время других диагностических процедур (например, компьютерной томографии);
- проследить, насколько действенной является терапия;
- выявить участки мозга, в которых присутствует эпилептическая активность;
- оценить работу мозга в периоды между приступами;
- выявить причины панических атак и обмороков;
- изучить цикл сна и бодрствования.
Следует учитывать тот факт, что, если у человека наблюдаются судорожные приступы, исследование будет информативным исключительно в том случае, если его провести примерно через неделю.
Как правильно подготовиться к процедуре?
Пациенту не советуют принимать лекарственные препараты за несколько часов до процедуры. За 12 часов до этого нельзя употреблять энергетики или продукты с кофеином (кофе, чай, шоколад, сладкие газированные напитки). Заранее нужно подготовить кожу головы, вымыть волосы, но не наносить спреи, кондиционеры, лаки и масла. Косметические средства могут ослабить контакты электродов, не получив на выходе нужной картины. Пациент должен быть спокойным и расслабленным. Если врач замечает повышенную активность мозга, то ЭЭГ могут переносить на позднее время, когда человек утомиться и захочет спать.
Процедура может применяться кому угодно. В исключение попадают пациенты с обширными травмами, послеоперационными швами или острыми инфекционными процессами. ЭЭГ не противопоказанно для беременных женщин или детей, так как не несет никакого вреда организму.
Зачем надо делать ЭЭГ?
Показания к проведению электроэнцефалография головного мозга могут быть разными. Процедура назначается только лечащим врачом для подтверждения точного диагноза. Полученные снимки позволяют увидеть особенности работы конкретных участков мозга после травм или хирургических вмешательств. К показаниям для ЭЭГ также относят:
- воспалительные процессы и заболевания нервной системы;
- приступы, судороги, панические атаки;
- черепно-мозговые травмы;
- эндокринные заболевания;
- расстройство сна, головокружения, головные боли;
- последствия хирургических вмешательств;
- опухоли, объемные образования;
- патологии сосудов, вегетососудистая дистония.
ЭЭГ часто назначают новорожденным после родовых травм, а также детям при нарушениях развития и поведения. Процедура позволяет быстро и качественно держать на контроле особенности протекания болезни или осложнения. С ее помощью корректируют лекарственную или физиотерапевтическую терапию для конкретного пациента. Большим плюсом является возможность проводить электроэнцефалографию в любом состоянии пациента, когда он бодрствует или спит.
Как подготовиться к ЭЭГ
Следует отметить, что каких-либо особых ограничений, которые должны предварять проведение процедуры, не существует. Тем не менее, есть ряд правил, которым рекомендуется следовать, чтобы обследование прошло успешно и оказалось информативным.
Прежде всего, проинформируйте врача, если принимаете какие-либо препараты. Возможно, их прием придется на время отменить или изменить дозировку.
Как минимум за двенадцать часов до проведения процедуры, а еще лучше — за сутки исключите из рациона продукты, в составе которых присутствует кофеин, газированные напитки, шоколад и какао, а также продукты, в которых они содержатся, продукты с энергетическими составляющими, например, с таурином. Также стоит отказаться от продуктов с седативным действием.
Перед проведением процедуры вымойте голову. Не рекомендуется использовать дополнительные средства для укладки (масла, гели, бальзам, лаки и т. д.) поскольку это может повлиять на качество контакта электродов с кожей.
В том случае, если основной целью процедуры является выявление судорожной активности, перед исследованием нужно поспать.
Для того, чтобы результат был максимально достоверным, пациенту следует избегать стрессовых ситуаций и воздержаться от пребывания за рулем в течение двенадцати часов перед проведением процедуры.
Прием пищи рекомендован за два часа до процедуры.
В том случае, если пациенту назначен ЭЭГ-мониторинг сна, ночь накануне должна быть бессонной. Непосредственно перед процедурой обследуемый получит специальный седативный препарат, который даст ему возможность заснуть во время проведения электроэнцефалографии.
В том случае, если обследование должен пройти ребенок, родителям следует предварительно психологически его подготовить к манипуляциям, объяснив, что боли и дискомфорта не будет. Можно потренироваться надевать шапочку для бассейна под предлогом игры в летчиков или космонавтов, научить малыша глубоко дышать, показав ему, как это делать, на личном примере. Накануне процедуры ребенку следует вымыть голову, не используя никакие дополнительные средства для укладки. Перед выходом из дома малыша следует накормить и успокоить. На всякий случай родителям рекомендуют взять с собой вкусную еду и питье, любимую игрушку, которая поможет успокоить и отвлечь малыша.
Обратите внимание, что, если приведенные выше правила не соблюдаются, результат ЭЭГ может оказаться не слишком точным или малоинформативным. В этом случае процедуру придется повторить
Специалисты, которые помогут ребенку с задержкой развития речи
Невролог
Важно выбрать хорошего врача, который имеет представление обо всех указанных выше методах диагностики и может аргументировать все свои назначения. Например, часто неврологи назначают такие препараты, как пантогам, энцефабол, янтарная кислота, глицин и отправляют «гулять» до 3 лет
Нужно помнить, что сам по себе диагноз «ЗРР» — просто «умное» название того, что ребенок не говорит в соответствии с нормой и никак не описывает структуру нарушения. Поэтому не бойтесь задавать вопросы доктору и при малейших сомнениях ищите «своего» врача. Также лучше просить при наличии альтернативы назначать препараты не в уколах, а те, которые можно принимать перорально (через рот), т.к. уколы могут нанести дополнительную психотравму ребенку, что скажется на общей динамике развития речи. Насилие может усугубить ситуацию.
Логопед-дефектолог. Специалист должен иметь опыт работы с маленькими детьми. К сожалению, многие не умеют или не знают, как работать с неговорящими детками до 4 лет. А в 4 года отсутствие речи уже дает необратимые изменения в интеллектуальном развитии. Важно начать коррекцию как можно раньше. В нашем центре логопед берет на занятия деток с самого раннего возраста, когда уже заметно, что есть проблемы с речью (пока самые маленькие наши клиенты — ребенок 1 г. 10 мес.).
Нейропсихолог. Кроме речи необходимо обследовать поведение, коммуникацию, моторику (праксис), восприятие (гнозис), сенсорные системы
Например, часто неговорящие дети имеют неустойчивое внимание, полевое поведение, не воспринимают плоские изображения (например, картинки в книгах). Все эти характеристики говорят об определенных дисфункциях в структурах головного мозга
В нашем центре для составления общей картины развития используется комплексная консультация нейропсихолога и логопеда (то есть специалисты дополняют друг друга и пишут общее заключение).
Детский психолог. При задержке речи довольно часто в качестве причин выступают психогенные факторы. Поэтому родителям нужно быть готовыми к тому, что придется менять тип воспитания и стиль взаимодействия с ребенком. Например, в моей практике часто встречаются неговорящие 3-летки, которые не ходят на горшок, спят вместе с мамой и иногда сосут грудь. Для некоторых родителей сложно принять, что данные вещи в воспитании могут влиять на развитие речи, однако это действительно так.
После комплексного обследования коррекция ЗРР будет наиболее эффективной и быстрой, а драгоценное время не будет упущено.
Заключение электроэнцефалографии
Результат ЭЭГ-исследования представлен распечатками полученных графиков и заключением, в котором специалист отмечает наличие и характер нарушений. Иногда запись результата проводится на электронный носитель — это уместно в том случае, если проводится продолжительный ЭЭГ-видеомониторинг. Все распечатки и заключения, а также графики следует иметь при себе во время консультации у невролога.
При этом врач должен объяснить пациенту, что результат ЭЭГ сам по себе еще не является диагнозом. Это лишь один из фрагментов, помогающий врачу сделать выводы о состоянии пациента.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Редактор статьи:
Момот Валентина Яковлевна
Специальность: Онкология.
Место работы: Институт экспериментальной патологии, онкологии и радиобиологии им. Р. Е. Кавецкого НАН Украины.
Все отредактированные статьи редактора
Будем признательны, если воспользуетесь кнопочками: