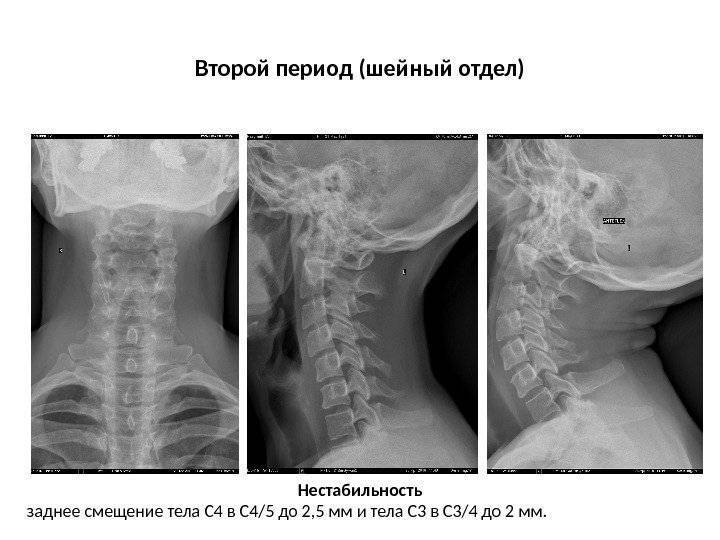
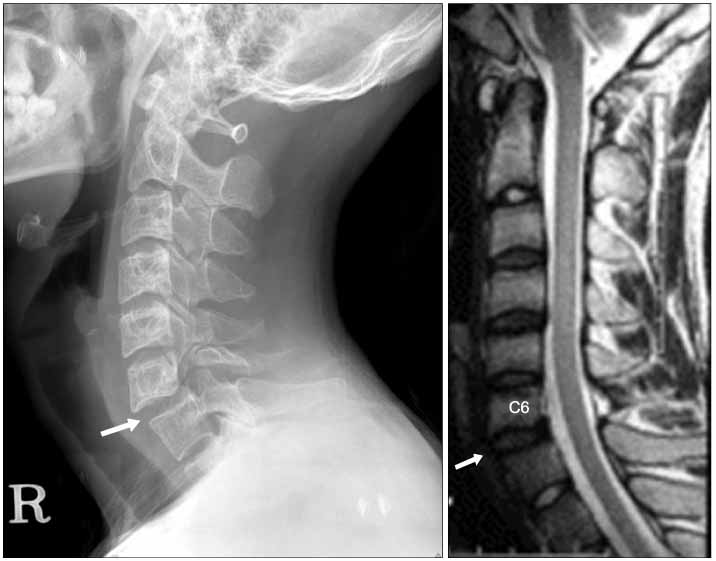
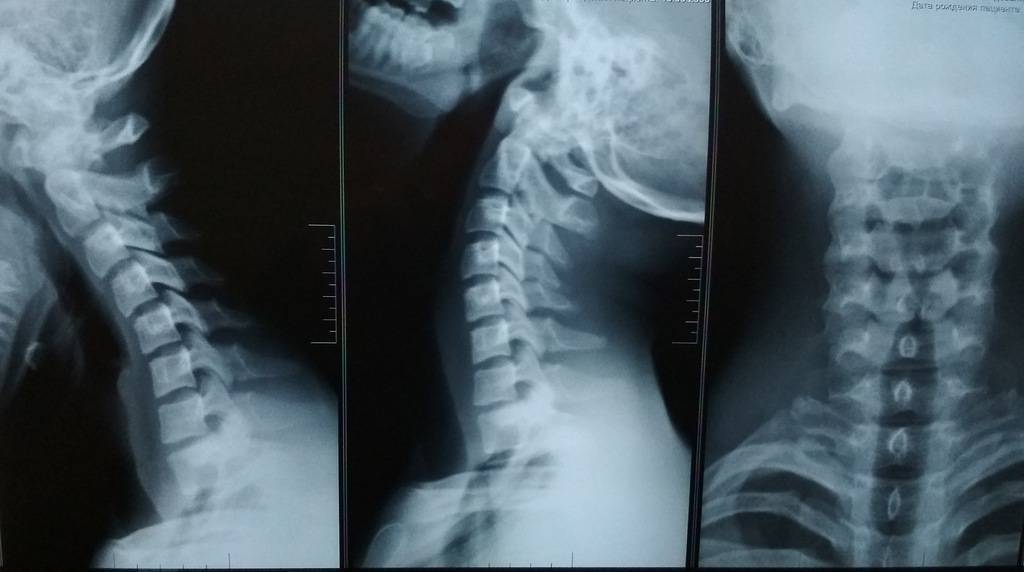
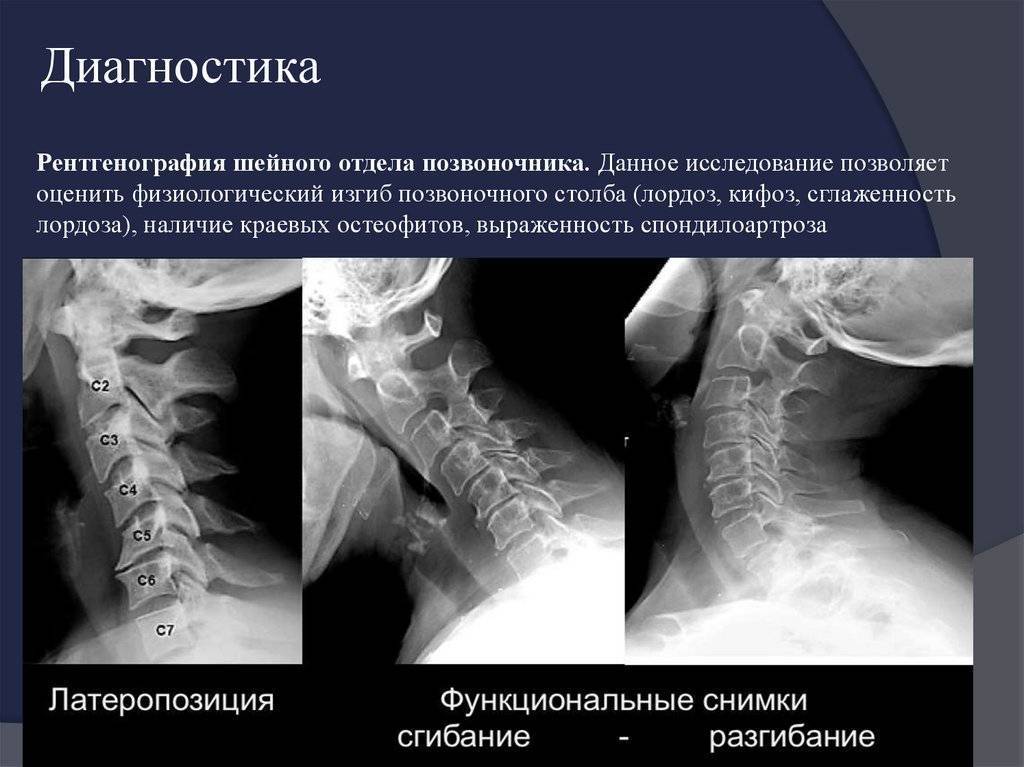
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
- обеспечить себе полноценный режим дня с чередованием труда и отдыха, полноценным ночным сном;
- минимизировать стрессы;
- правильно и сбалансировано питаться, не допускать переедания и избыточной массы тела;
- обеспечить достаточное поступление витаминов и микроэлементов;
- отказаться от курения, наркотиков, алкоголя;
- в умеренном количестве (не профессионально) заниматься спортом;
- своевременно выявлять и лечить хронические заболевания: гипертонию, сахарный диабет, атеросклероз;
- обращаться к врачу при первых признаках неблагополучия.
Последствия и осложнения
Наиболее часто встречающимися осложнениями нестабильности шейного отдела позвоночника являются:
- Синдром позвоночной артерии (сдавление позвоночной артерии), что может сопровождаться появлением общемозговой/вестибулярной симптоматики (головокружения, головная боль, шумовые эффекты). В случаях острого сдавления может развивается острый приступ, проявляющийся сильным головокружением с тошнотой/рвотой, нарушением координации. При сдавлении позвоночной артерии на протяжении длительного времени может приводить к хроническому нарушению спинального/мозгового кровообращения.
- Выраженный болевой синдром, часто из-за ослабления мышечного тонуса принимающий хронический характер.
- Расстройство чувствительности/двигательной функции на фоне сдавления залегающих в межмышечных пространствах нервов.
- Стеноз позвоночного канала. Клинически проявляется параличом/парезом верхних и нижних конечностей
Причины артроза шейного отдела позвоночника
К развитию спондилоартроза могут приводить разные патологические процессы. Это:
- врожденные особенности строения шейного отдела позвоночника;
- возрастные изменения в суставах;
- последствия острых травм;
- нарушения осанки;
- длительное микротравмирование как результат определенной трудовой деятельности – высокие физические нагрузки или малоподвижность в сочетании с вынужденным положением шеи;
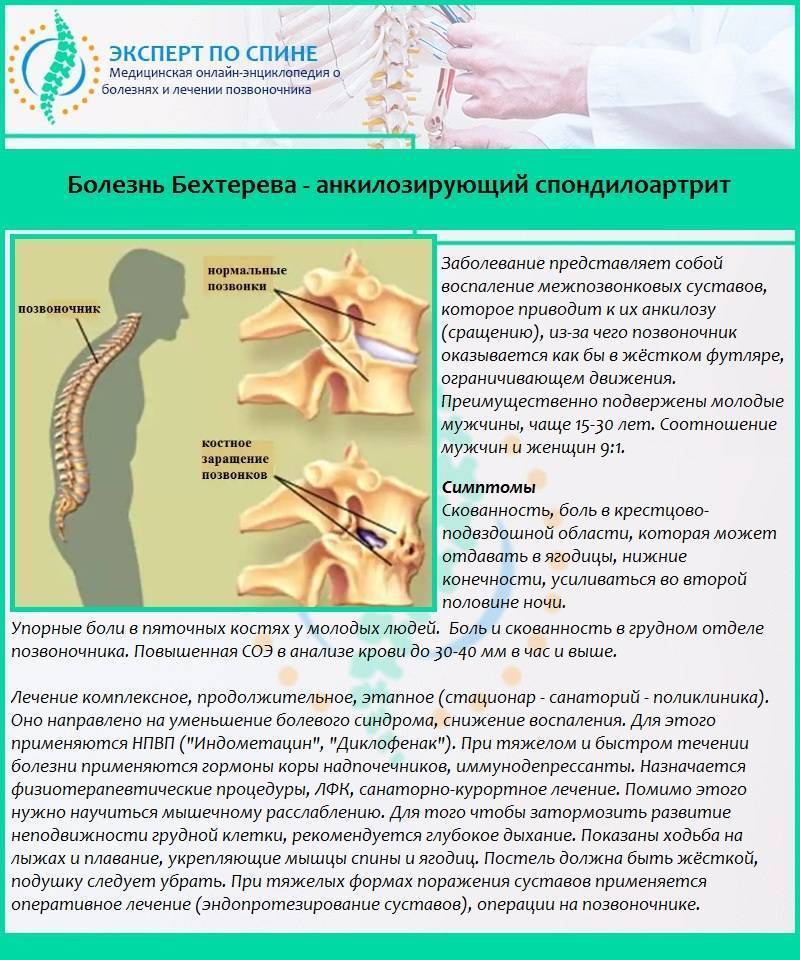
- хронические аутоиммунные процессы в суставах и позвоночнике (ревматоидный артрит, болезнь Бехтерева);
- гормональный дисбаланс и хронические эндокринные заболевания (сахарный диабет).
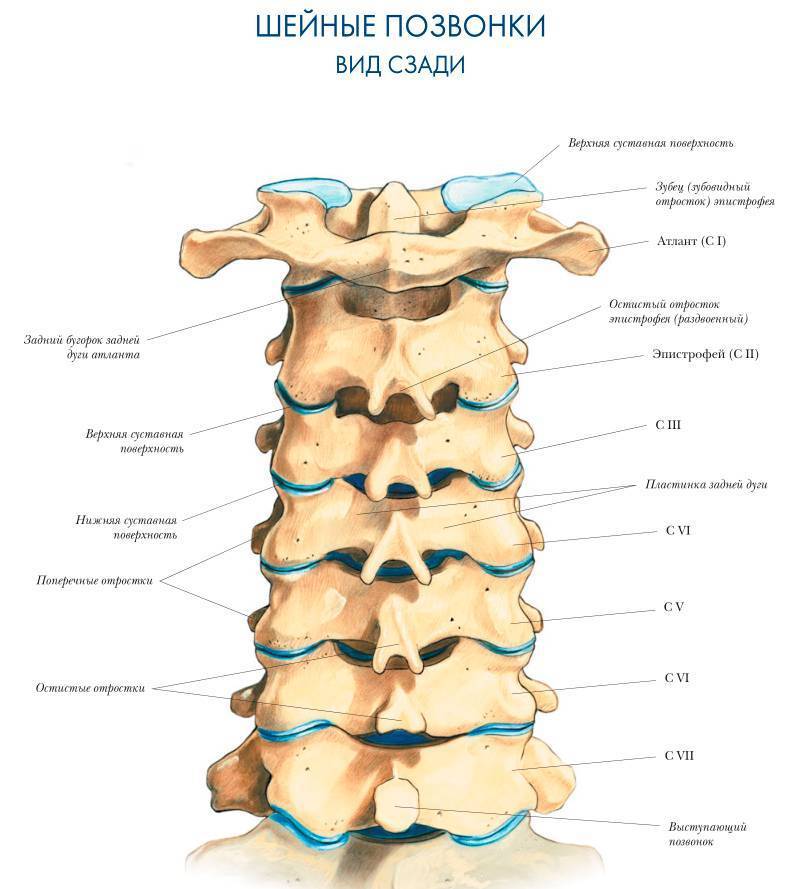 Фасеточные суставы, в которых и развивается артроз шейного отдела, выделены голубым цветом
Фасеточные суставы, в которых и развивается артроз шейного отдела, выделены голубым цветом
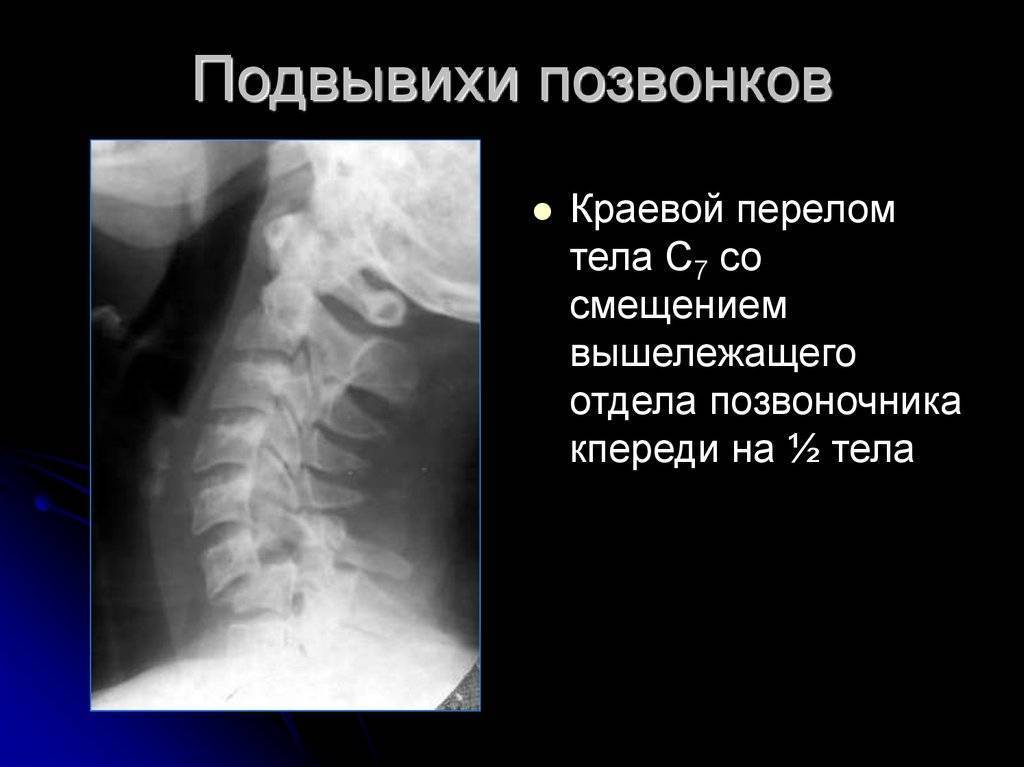
В группе риска офисные работники, IT-специалисты, грузчики, тяжелоатлеты. При малоподвижном образе жизни и лишнем весе нарушается кровообращение в области шеи, что ускоряет дегенеративно-дистрофические процессы. Иногда такому человеку бывает достаточно резкого поворота головы для получения травмы (например, подвывиха шейных позвонков), что станет точной отсчета в формировании шейного артроза.
Причины болезни позвонков:
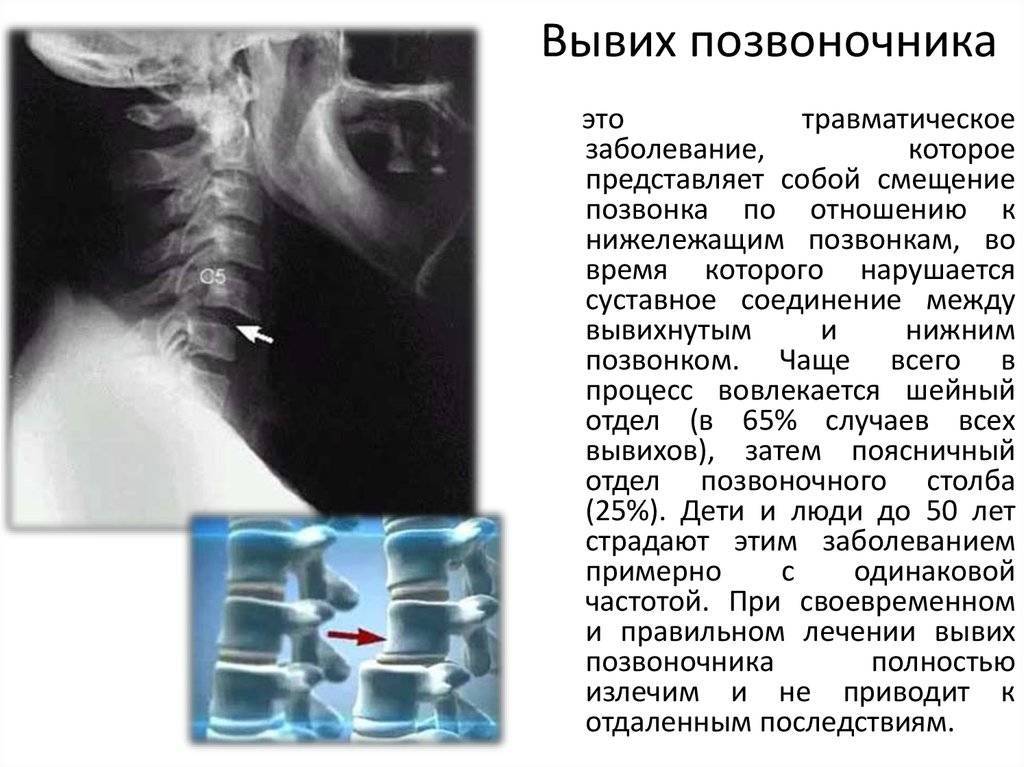
Листез позвонков или спондилолистез – вид патологии, при которой один из позвонков смещается по отношению к нижележащему.
Смещение может происходить в горизонтальной плоскости в любую сторону.
Виды смещений позвонков при спондилолистез:
- Антеспондилолистез – смещение вперед (ближе к органам)
- Ретроспондилолистез – смещение позвонка назад (к спине)
- Латероспондилолистез – соскальзывание позвонка в правую либо левую сторону.
Также тяжесть листеза определяют по степени деформации позвоночного столба, по положению позвонка к нижележащему и его влияния на выраженность деформации. Если при изменении положения тела деформация усиливается такой называют нестабильный листез. Если изменений в форме позвоночника при движениях нет – стабильным.
Выделяют 4 степени тяжести по смещению позвонков
- І степень – соскальзывание позвонка до 25%
- ІІ степень – смещение 26-50%
- ІІІ степень — от 51 до 75%
- IV степень – соскальзывание на всю поверхность либо смещение всего тела позвонка (спондилоптоз)
Спондилоптоз часто называют V степенью тяжести спондилолистеза.
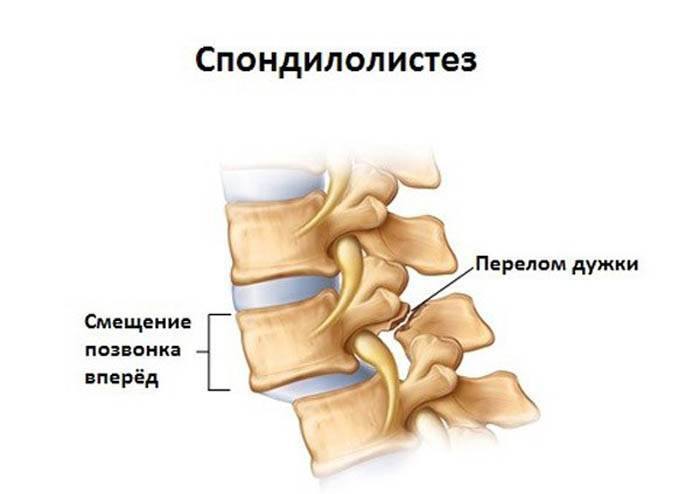
Возникновения спондилолистеза, как правило, связаны с хроническими заболеваниями опроно-двигательного аппарата либо как результат травмы.
По причине возникновения листеза выделяют 6 типов:
- Дегенеративный (ложный спондилолистез) – развивается на фоне артрита либо остеохондроза. Чаще поражает поясничный одел позвонка.
- Истимический – развивается на фоне недостаточности межсуставного фрагмента позвонков и провоцируется физическим перенапряжением. Недостаточность межсуставной части позвонка может быть врожденной или приобретенной.
- Диспластический – как следствие врожденного дефекта фасеточных суставов тел позвонков.
- Травматический – травмы позвоночника либо постоянные перегрузки с неправильным распределением веса.
- Патологический – в следствии поражения и деформации кости на фоне опухолей, остеопороза
- Постоперативный – после хирургического вмешательства на позвоночник.
Также в разделе
| Генерики или интенсивная статинотерапия: экономия денег или спасение жизней? В последние годы наблюдается постепенное увеличение частоты использования стратегии интенсивной статинотерапии, в частности аторвастатина в дозе 80 мг, у лиц… | |
| Другие головные боли в Международной классификации Для того чтобы данная классификация была исчерпывающей, после основных разделов приведена категория головных болей, которые отвечают всем диагностическим… | |
| Мигрень. Постановка диагноза согласно Международной классификации головных болей 2-го пересмотра Морозова О.Г., Харьковская медицинская академия последипломного образования Мигрень – распространенная форма первичной головной боли, занимающая в… | |
| Инфекции, вызванные стрептококками группы В, в неонатальном периоде Streptococcus agalactae (группа В-стрептококков, GBS) даже в индустриально развитых странах, как и прежде, остается наиболее частым возбудителем неонатального сепсиса…. | |
| Стратегия лечения невропатического болевого синдрома – это искусство Ralf BARON. Department of Neurological Pain Research and Therapy Department of Neurology Christian-Albrechts-Universitat, Kiel, Germany Арсенал препаратов для лечения невропатического болевого синдрома значительно… | |
| Алкогольная кардиомиопатия. Д.В. Рябенко, Т.М. Корниенко. Национальный научный центр “Институт кардиологии им. акад. Н.Д. Стражеско” АМН Украины, г. Киев. Еще в 1975 г. в своей резолюции… | |
| Современные топические средства для лечения острых респираторно-вирусных и воспалительных заболеваний верхних дыхательных путей М. П. Николаев, доктор медицинских наук, профессор, Ф. С. Каримова, кандидат медицинских наук МНПЦ оториноларингологии Комитета здравоохранения Москвы… | |
| Лікування гострого інфаркту міокарда у пацієнтів з елевацією сегмента ST. Проект рекомендацій Асоціації кардіологів України Передмова Упродовж останніх 25 років лікування гострого інфаркту міокарда (ГІМ) продовжує зазнавати… | |
| Есть ли перспективы у так называемой метаболической терапии при хронической коронарогенной дисфункции левого желудочка? Взгляд сквозь призму доказательной медицины. Использование в кардиологии лекарственных средств так называемого метаболического, или цитопротекторного, действия является предметом неизменного внимания… | |
| Клиническая эффективность нового комбинированного антимикробного препарата (ципрофлоксацин + тинидазол) при лечении больных с инфекциями кожи и мягких тканей В.П.Яковлев, Л.А.Блатун, Р.П.Терехова Институт хирургии им.А.В.Вишневского РАМН, Москва Проведено изучение клинической и микробиологической эффективности… |
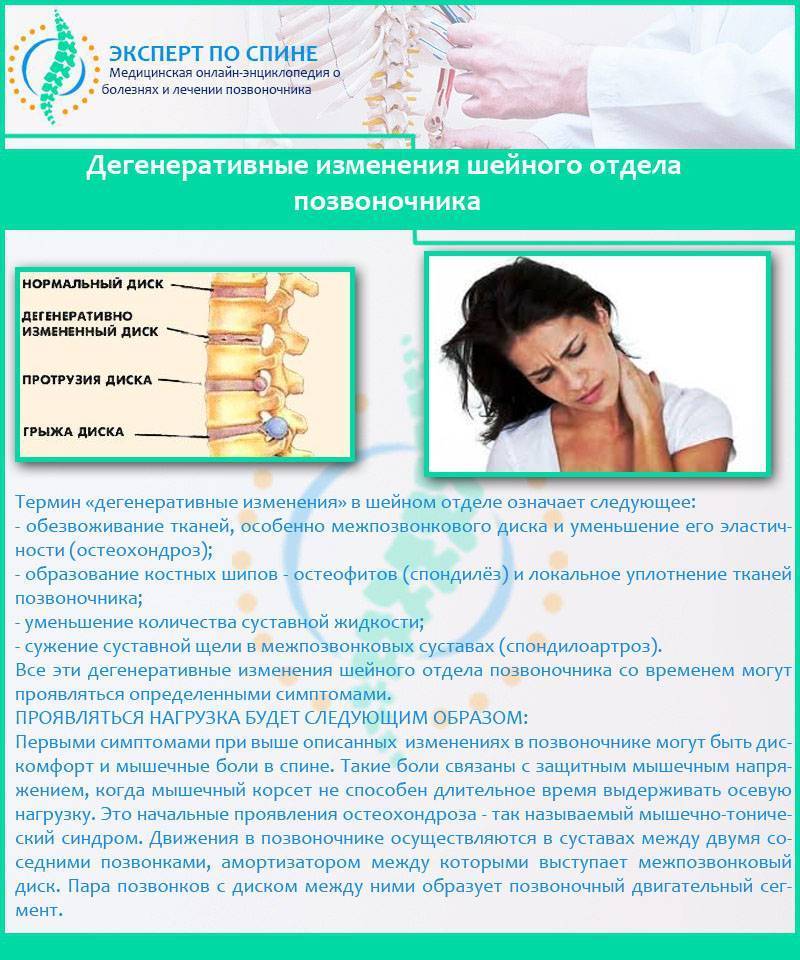
Причины дегенеративно-дистрофических изменений позвоночника
Основными причинами являются :
- Длительная однообразная нагрузка на какой-то отдел позвоночника (чаще всего профессионального характера — у грузчиков, строителей, тяжелоатлетов, военнослужащих, энтузиастов приусадебных участков и т.д.);
- Малоподвижный образ жизни, сидячая работа;
- Генетическая предрасположенность;
- Нарушение гормонального фона;
- Травмы или микротравмы позвоночника;
- Чрезмерные нагрузки на позвоночник;
- Нарушение кровообращения дисков;
- Изменения организма в результате естественного старения;
- Неправильное питание (недостаток минералов);
- Избыточный вес.
Как распознать патологию у малыша?
При остром периоде родовой травмы, который бывает от рождения и пока малышу не исполнится несколько месяцев, можно различить симптомы нейрогенной кривошеи, а также то, что у ребенка слабенькие ручки и плечевой пояс.
Тогда детский невролог пропишет ребенку физиопроцедуры, массаж, а также лечение у остеопата. Постепенно внешние симптомы патологии сходят на нет, после чего по психомоторному развитию ребенок идет вровень со сверстниками. А что у него при рождении была получена травма – вскоре никто даже не вспомнит.
Когда малышу исполняется два-три года, родителей часто начинает волновать слабая речь малыша. Порой он может очень долго молчать. Родители записываются на прием к неврологу, и тот выясняет причину неприятного симптома. Задержка речи может быть по самым разнообразным причинам. В их числе находится и НШОП, причем с нарушением кровоснабжения в мозгу. Врач назначит лечение, и, точно следуя ему, родители обязательно приведут здоровье ребенка в норму, и его речевые навыки станут нормально развиваться.
А ведь малыша ждет еще и школа. Там резко вырастают нагрузки, что влечет за собой мигрень, повышенную утомляемость, проблемы с тем, чтобы долго усидеть на одном месте, рассеянность, забывчивость. Взрослым вновь приходится идти к детскому неврологу. Возможных причин для появления всех этих симптомов очень много, НШОП является только одной из них.

Распознать патологию у ребенка можно по головным болям и быстрой утомляемости у него
Мигрени и склонность к утомлению могут быть следствием общих патологий вроде частых простуд, заражения глистами, пиелонефрита, бронхиальной астмы. Подобный же эффект может дать и когда-то давно перенесенное сотрясение головного мозга. А давняя перинатальная энцефалопатия, если малыша нагружать, может ухудшить функционирование мозга и тоже вызвать такие симптомы.
Детский невролог должен установить, почему на самом деле болеет малыш. При этом врач, в целях проверки шейного отдела прибегает к необходимому обследованию. Самостоятельно родители проводить подобное не имеют права. В противном случае можно навредить хотя бы тем, что будет поставлен неверный диагноз.
Главные методики лечения — консервативные
Нужно поговорить и о следующем: сегодня вылечить данную патологию сначала стараются консервативными методами. В большей части случаев получаемые таким путем результаты отличаются высоким качеством. Операции при патологиях позвоночного столба вообще представляют собой крайнюю меру, к которой не прибегают, если болезнь еще не начала нарушать функционирование внутренних органов пациента. Вместе с тем, подобное явление не такое уж и редкое. Это связано с тем, что в шее позвоночный канал не отличается большой шириной, так что смещение позвонка представляет большую опасность для функционирования спинного мозга. Это обстоятельство и ответственно за то, что операции на шее делают значительно чаще, чем, к примеру, при грыже межпозвонкового диска в пояснице.
В прочих отношениях консервативное лечение НШОП, можно сказать, такое же, как лечение остальных позвоночных патологий. Основные методы для этого — специальные упражнения и массаж. Необходим и шейный корсет, удерживающий ослабленную шею так, как ей предписано природой.

Ношение шейного корсета является необходимым при НШОП
Ношение медицинского корсета в лечебных целях нередко представляет собой большую необходимость. Только не следует забывать, что у этого есть и другая сторона медали. Да, корсет нужен, чтобы позвонки держались так, как надо, чтобы свести вероятность осложнений и болей к минимальной величине. Однако при слишком долгом использовании не исключено ослабление мышечного каркаса и связок шеи. Все это вызовет зависимость от корсета, поскольку очень быстро вернет всю проблему, стоит только его снять.
Все это представляет собой чрезвычайно серьезные основания для того, чтобы ношение шейного корсета обязательно дополнять комплексом ЛФК. А из-за того, что нестабильность шейных позвонков является далеко не самой простой проблемой и требует постоянного и пристального внимания, разрабатывать для пациента комплекс упражнений врач должен индивидуально.
С массажами все примерно так же. К тому же, массажировать при подобных патологиях имеет право только настоящий профессионал. Иначе процедура может только еще больше навредить, но уж точно не вылечить заболевание.
Стоит обращаться к квалифицированному массажисту
Необходимо помнить и следующее: данную патологию ни в коем случае нельзя пытаться лечить самостоятельно, без помощи врача. Народные методы здесь тоже строжайше противопоказаны. Лечить подобное имеет право только опытный врач. Самолечение может привести к тому, что спинной мозг серьезно сдавится или повредится, что ему совершенно не идет на пользу.
Общие клинические рекомендации
Пациентам, страдающим шейным артрозом, следует соблюдать следующие рекомендации:
- по назначению лечащего врача регулярно проводить курсы противорецидивного лечения;
- правильно рационально питаться;
- больше двигаться, заниматься лечебной гимнастикой, но избегать тяжелых физических нагрузок;
- избегать продолжительного нахождения в вынужденном положении со склоненной или напряженной шеей; если нельзя сменить работу, то через каждые полчаса – час делать небольшие перерывы с выполнением упражнений для снятия мышечного напряжения.
Профилактика артроза шейного отдела
Чтобы предупредить развитие артроза, нужно больше двигаться, заниматься посильными видами спорта (особенно полезно плавание), избегать травм и длительного пребывания в вынужденном положении с напряженной шеей, своевременно лечить любую острую и хроническую патологию.
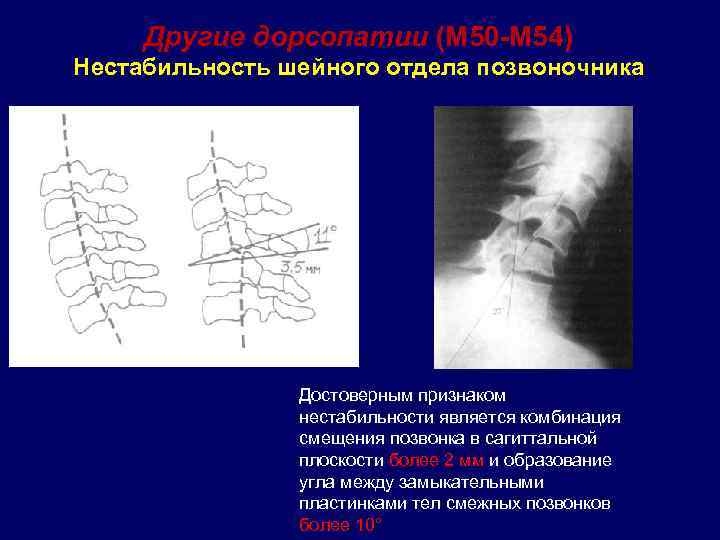
Основные проявления нестабильности позвоночника
Независимо от локализации поврежденного участка избыточная подвижность структур проявляется сильным хрустом при любых движениях и болевым синдромом. Дополнительные симптомы во многом зависят от отдела позвоночника.
Шейный отдел
Главное появление избыточной подвижности структур шейного отдела – боль в затылочной области головы. Кроме того, большинство пациентов отмечают появление сильного хруста при любом движении.
К дополнительным симптомам относят:
- скованность по утрам;
- шум в ушах;
- приступы головокружения;
- онемение пальцев;
- ощущение мурашек на коже;
- снижение четкости зрения;
- спазм мышц;
- тошноту и т.д.

Шум в ушах, головокружение, скованность являются признаками нестабильности.
По мере усиления нестабильности отдела атрофируются мышцы. Это приводит к появлению болевых ощущений при пальпации шеи. Кроме того, если смещающиеся структуры оказывают компрессионное воздействие на спинной мозг и корешки, появляются более опасные неврологические признаки.
Грудной отдел
Нестабильность грудного отдела наблюдается крайне редко. Столб поддерживают крупные мышцы и связки. Подвижность этой части позвоночника также ограничена ребрами, формирующими грудную клетку.
Поясничный отдел
На структуры поясничного отдела позвоночника приходится большая нагрузка, и они часто травмируются. В то же время элементы столба достаточно крупные, поэтому их смещение по отношению друг к другу может иметь крайне негативные последствия. Часто нестабильность этого отдела приводит к появлению болей в нижних конечностях, слабости в ногах, сильных мышечных спазмов, ощущению онемения и т.д. В особо тяжелых случаях наблюдаются нарушения работы органов мочеполовой системы.
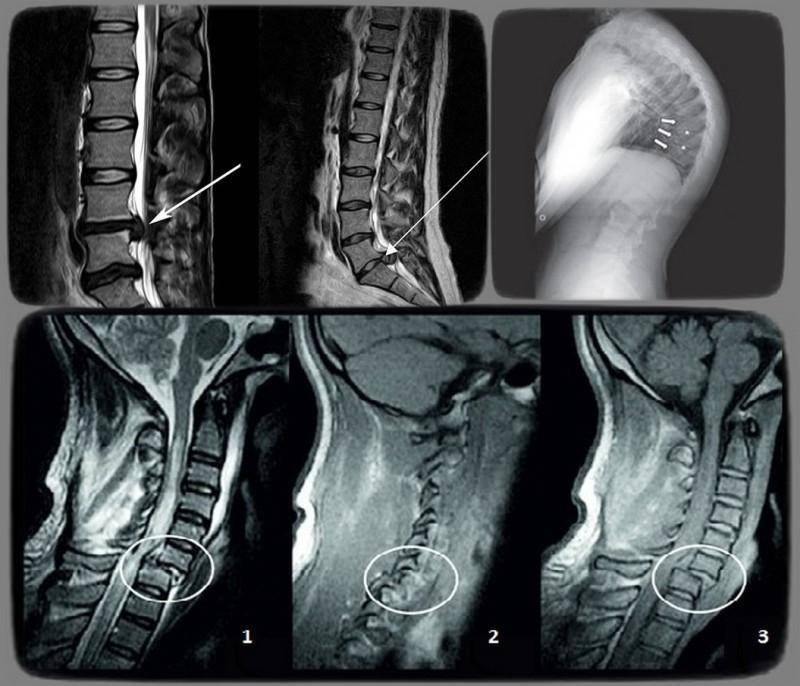
Диагностика нестабильности позвоночника в Киеве
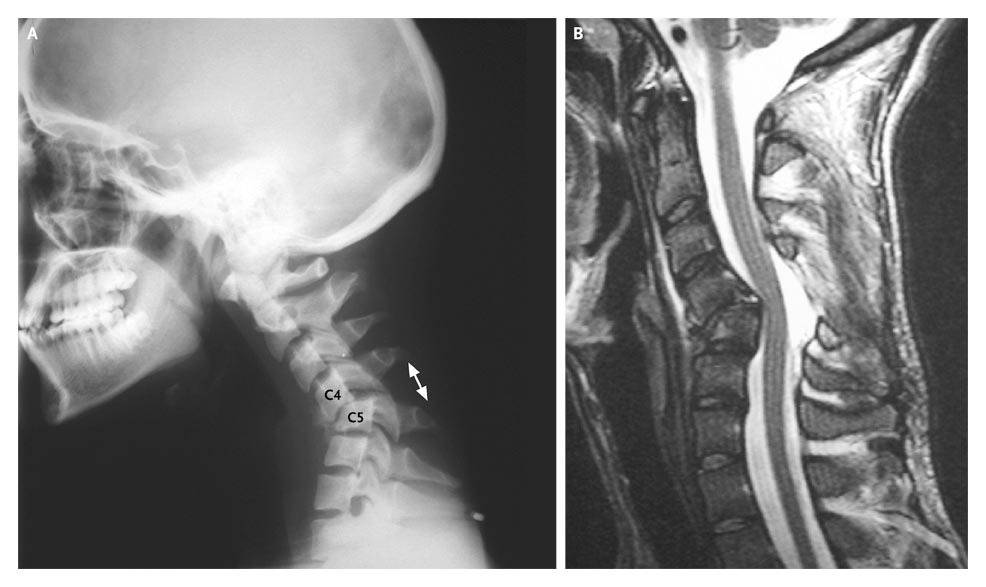
В Киеве для выявления заболеваний позвоночника, способных спровоцировать нестабильность шейного отдела, можно обратиться в центр «Меддиагностика». Прием пациентов приводят специалисты высокого класса с многолетним опытом работы. Для уточнения состояния позвоночника проводится рентгенография с функциональными пробами. Кроме того, при постановке диагноза может быть назначено УЗИ и МРТ. Эти исследования позволяют получить точные данные о состоянии позвоночника.
Оборудование Центра для диагностики
МРТ аппарат Toshiba Vantage Elan 1.5 тесла
УЗИ аппарат Philips AFFINITY 50
Рентгеновский комплекс «Radspeed» SHIMADZU
УЗИ аппарат GE LOGIQ F8
Симптомы
Симптомы нестабильности шейного отдела позвоночника могут существенно варьировать в зависимости от выраженнности нестабильности. Основными проявлениями нестабильности шейных позвонков являются:
- Болевой синдром, включающий головную боль. Появляется преимущественно на фоне физической нагрузки или сразу после нее, а также при длительном нахождении в неудобном положении (сидении при наклонённой вниз/перёд голове, сгибании/разгибании головы).
- Мышечная симптоматика. Проявляется чувством усталости, напряжением мышц шеи.
- Неврологическая очаговая симптоматика. Характерны онемение/слабость верхних конечностей, простреливающие боли, болезненность при пальпации паравертебральных точек.
- Вестибуло-кохлеарные нарушения. Головокружение, шум в ушах, реже — нарушения зрения. Появляются при сдавлении позвоночной артерии.
- Гипертензионный синдром. Повышение внутричерепного/артериального давления, что усиливает головокружение и головную боль.
- Расстройства сна. Наблюдается на фоне хронизации боли. Ощущение постоянного дискомфорта, невозможность уснуть, прерывистый сон.
- Деформация позвоночника. Изменения формы шеи (усиление кифоза).
Также к частым проявления нестабильности можно отнести снижение мышечного тонуса шеи, болезненность кожных покровов, онемение, слабость в конечностях, реже — пострелы.
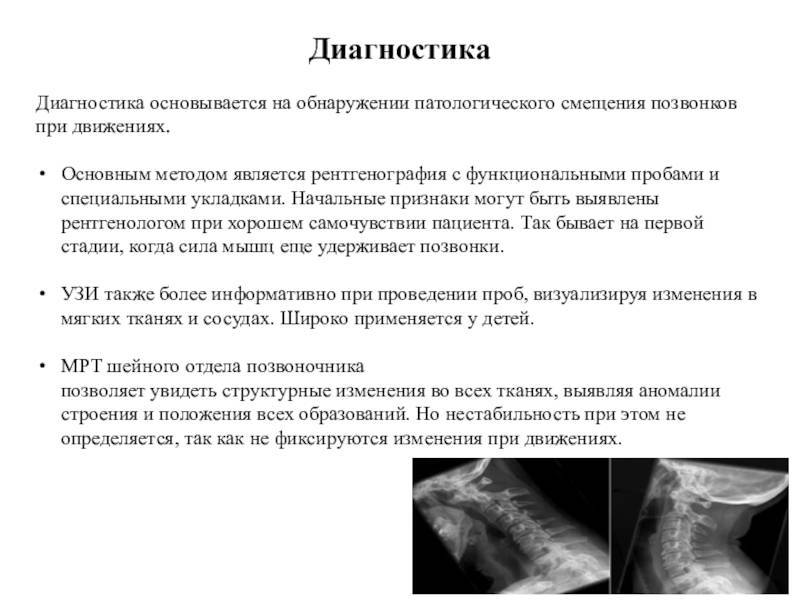
Диагностика
Комплексное диагностическое исследование в клинике ЦЭЛТ включает в себя следующее:
- осмотр у специалиста “Клиники Боли”, невролога, который проведёт ряд тестов и поставит предварительный диагноз;
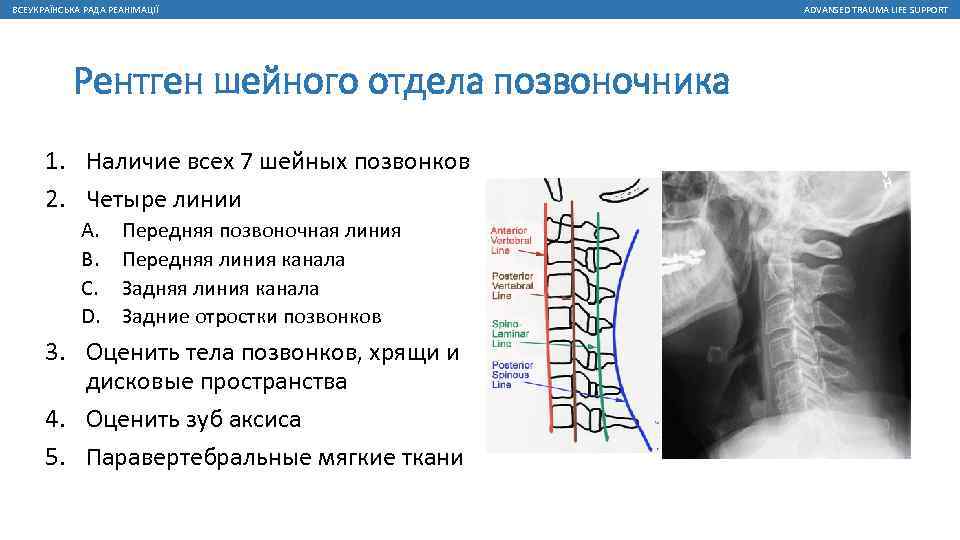
- инструментальное исследование (рентгенография, , ), которое позволяет уточнить данные, полученные при осмотре, точно определить уровень поражения, выявить особенности патологии и её последствия для позвоночника.
Наши врачи
Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 37 лет
Записаться на прием

Кувшинов Константин Владимирович
Врач – нейрохирург
Стаж 28 лет
Записаться на прием
Лечение
В клинике ЦЭЛТ применяют современные щадящие методы, которые позволяют не только избавиться от болевых ощущений, но и снять воспалительные процессы, устранить компрессию нервных корешков, а также остановить дальнейшее развитие деструктивных процессов в межпозвоночных хрящах и позвонках.
План консервативного лечения разрабатывается нашими специалистами с учётом индивидуальных особенностей пациента. Как правило, он включает в себя следующее:
- медикаментозное лечение;
- лечебную физкультуру;
- физиотерапию;
- массаж;
- мануальную терапию;
- вытяжение позвоночника.
В случае, если болевой эффект выражен ярко, пациенту могут предложить лечебную блокаду. Эта малоинвазивная процедура позволяет быстро купировать боль за счёт введения лекарственного средства путём инъекции непосредственно в поражённую область. Эффект обезболивания может длиться до одного года, при этом сводятся к минимуму воспалительные процессы, снимаются мышечные спазмы и отёк.
Медики нашей клиники направят все свои усилия на то, чтобы вернуть здоровье вашему позвоночнику!
- Поясничный остеохондроз
- Грудной остеохондроз
Симптомы
Симптомы зависят как от локализации нестабильности ПДС, так и степени воздействия на невральные структуры. При нестабильности в шейном отделе позвоночника основным симптомом является боль в шее, которая усиливается при физической нагрузке. Причиной болевого синдрома является перенапряжение мышц шеи, вследствие этого возникает мышечный спазм, ухудшается микроциркуляция и тонус в мышцах.Вследствие этого со временем у человека снижается возможность выполнять обычные физические нагрузки. По мере прогрессирования нестабильности и развития стеноза спинномозгового канала возникает воздействие на спинной мозг и нервные структуры и могут появиться следующие осложнения:
- радикулопатия,
- цервикалгия,
- мышечно-тонические синдромы ( синдром передней лестничной мышцы,
- синдром малой грудной мышцы,
- плечелопаточный периартрит,
- синдром позвоночной артерии,
- компрессия спинного мозга, кардиальный синдром).
При локализации нестабильности в поясничном отделе появляется картина спондилолистеза. Спондилолистез развивается постепенно и вначале проявляется эпизодическим болями в пояснице, которые усиливаются после физических нагрузок и могут иррадиировать в в ноги ( особенно при наклонах туловища ). Кроме того возможно слабость в ногах, болезненные ощущения в тазобедренных суставах, бедрах,голени. Спазм мышечных групп в пояснице при нестабильности сегментов в этом отделе приводит к уменьшению объема пассивных и активных движений . Выраженность клинической симптоматики зависят от размера листеза и степени воздействия на нервные структуры.При выраженной компрессии невральных структур возникают такие клинические проявления, как парезы, гипотрофия мышц, нарушения чувствительности, вегетативные нарушения, иногда развитие синдрома конского хвоста ( сильные боли, моторные нарушения,нарушения функции мочевого пузыря, кишечника).
Причины и механизм развития остеохондроза
Чтобы понять, почему болит спина, нужно разобраться, как устроен наш позвоночник, как он работает, какие функции выполняет и какие факторы могут приводить к его повреждению.
Позвоночник человека составляют 32-34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, 3-5 копчиковых), между которыми находится межпозвоночный диск, состоящий из хрящевой ткани. В середине межпозвоночного диска находится пульпозное ядро – полужидкое образование в виде «шарика», выполняющее функцию амортизации и окруженное плотной хрящевой тканью (фиброзным кольцом). Через весь позвоночник проходит спинномозговой канал, в котором расположен спинной мозг, с отходящими от него нервами. Вся эта конструкция окружена мышцами и связками. Основные функции позвоночника – опорно-двигательная, амортизационная, защитная.
Представьте себе останкинскую телебашню, которая удерживается в вертикальном положении благодаря целой системе тросов, натянутых от основания к верхушке. Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Каждый день человек совершает какие-то однообразные, повторяющиеся движения, связанные с работой или проведением досуга. Если на протяжении длительного времени работают одни и те же мышцы, то они перенапрягаются и спазмируются, а другие мышцы в это время совсем не испытывают нагрузку и атрофируются. Это приводит к изменению «геометрии» тела, нагрузка на межпозвоночный диск перераспределяется, спазмированные мышцы стягивают позвонки, ухудшается питание. При однообразном тяжелом физическом труде происходят те же самые процессы. Кроме этого, межпозвоночный диск не имеет кровеносных сосудов, а его питание осуществляется благодаря окружающим мышцам, и во время движения в межпозвоночном суставе в него поступает питательная синовиальная жидкость.
Хрящевая ткань на 80-85% состоит из воды, соответственно питьевой режим играет огромное значение. В течение суток человек должен выпивать минимум 2 литра чистой воды. Если воды в организм поступает недостаточно, то происходит дегидратация (высыхание) межпозвоночного диска, хрящ трескается и разрушается.
В своей практике я давно отметил, что стрессы, тревоги, переживания часто способствуют возникновению болей в спине. Любую стрессовую ситуацию наш организм воспринимает как опасность. При этом активируется симпатическая часть нервной системы, надпочечники «впрыскивают» в кровь гормоны стресса, повышается артериальное давление, учащается сердцебиение, напрягаются мышцы. В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек – существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В литературе можно встретить разные формулировки остеохондроза, но суть их одна. Остеохондроз – это «поломка» двигательного сегмента, разрушение, дегенерация хрящевой ткани. Причина – неправильный двигательный стереотип и, как следствие, нарушение питания хряща.
Прогрессированию остеохондроза способствуют: малоподвижный образ жизни, большие физические нагрузки, подъем тяжестей, ожирение, ношение сумки на одном плече, обувь на высоком каблуке, слишком мягкий матрас для сна, частые переохлаждения, наличие вредных привычек, наследственная предрасположенность, стрессовые ситуации, недостаточный питьевой режим и другое.
Причины возникновения патологии
Существует много различных факторов, которые могут спровоцировать патологическую подвижность шейных позвонков.
Есть много причин нестабильности шейного отдела
К наиболее распространенным из них относятся:
- механические повреждения позвоночника, вызванные различными травмами. Шейный отдел позвоночника считается самой уязвимой частью, так как в области шеи достаточно слабый мышечный корсет;
- развитие дегенеративно-дистрофических процессов. Как правило, они развиваются на фоне остеохондроза шейного отдела;
первичная или вторичная дегенерация дисков шейного отдела позвоночника (ухудшение статики позвоночника, нарушение обменных процессов в пораженной зоне и т. д.);
- ранее перенесенная операция на позвоночнике. В результате нарушения целостности опорных комплексов нередко возникает нестабильность, а чрезмерные физические нагрузки на спину в послеоперационный период лишь усугубляют ситуацию, делая нестабильность шейного отдела более ярко выраженной;
- последствия дисплазии шейки матки, в результате чего при внутриутробном развитии происходит неправильное формирование хрящевых тканей позвоночника.

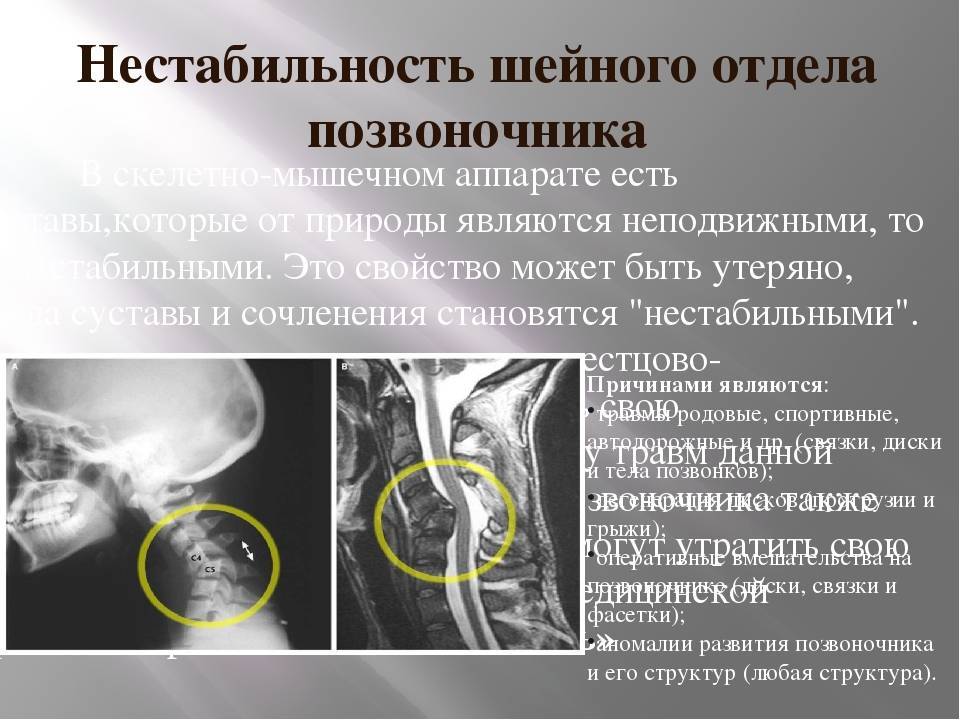
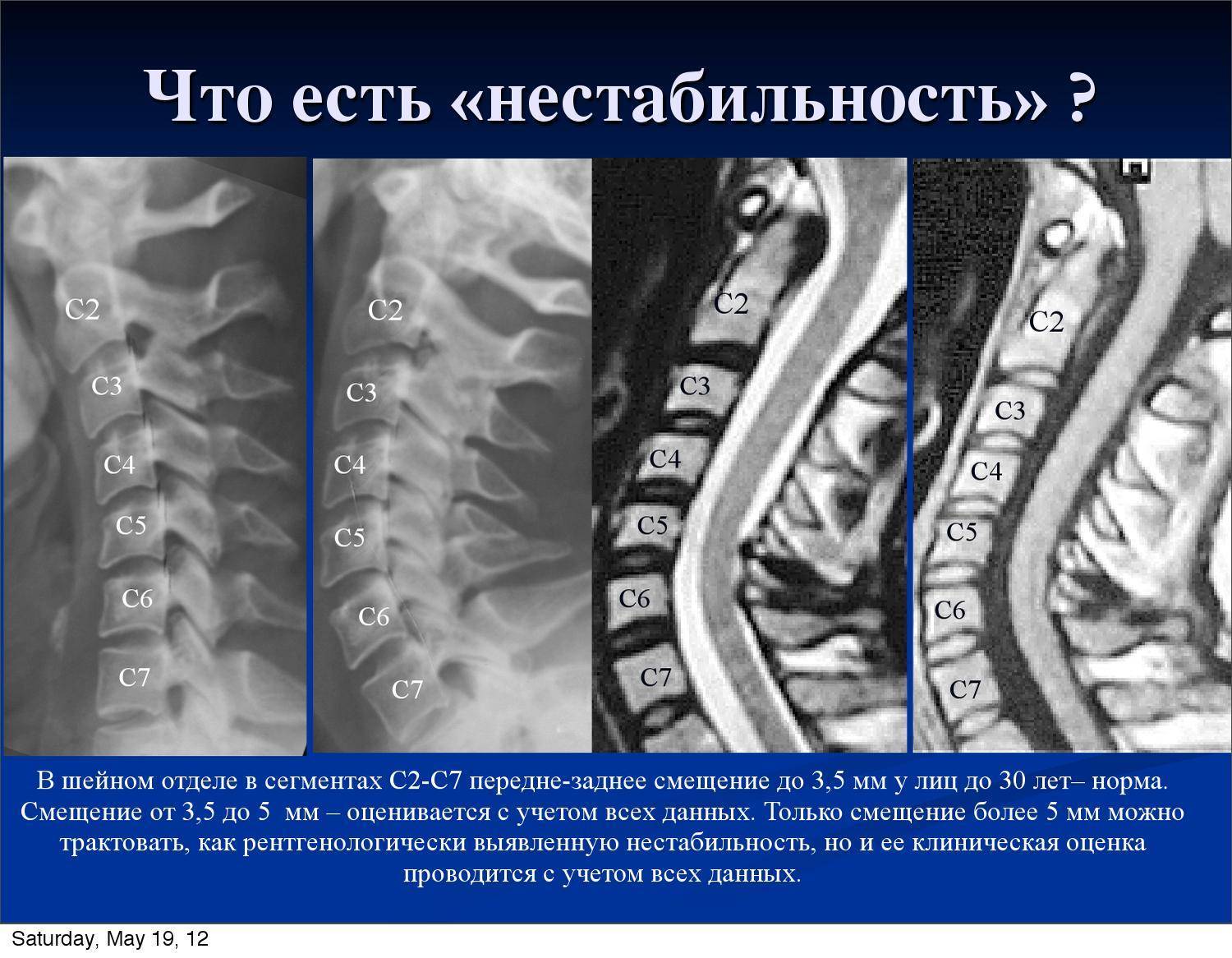
Что такое нестабильность
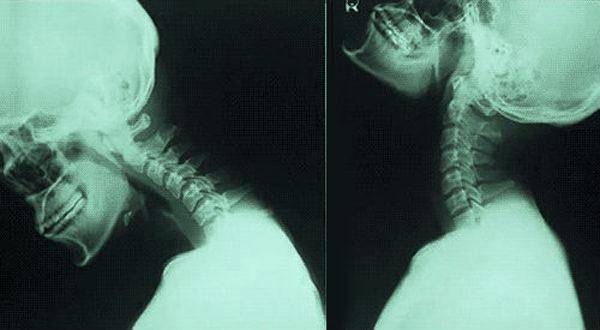
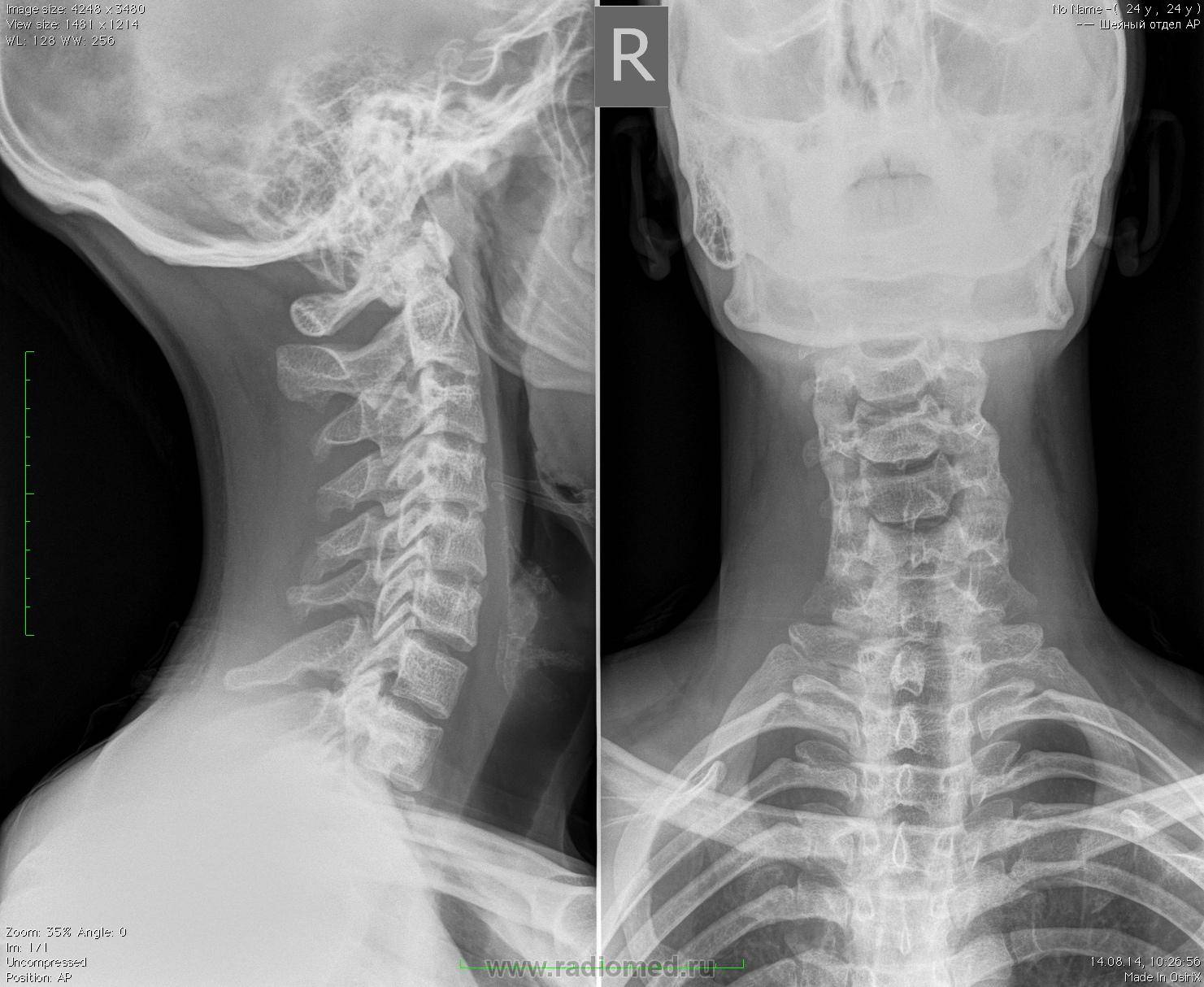
Рентген ШОП
Массажная подушка для шеи и плеч
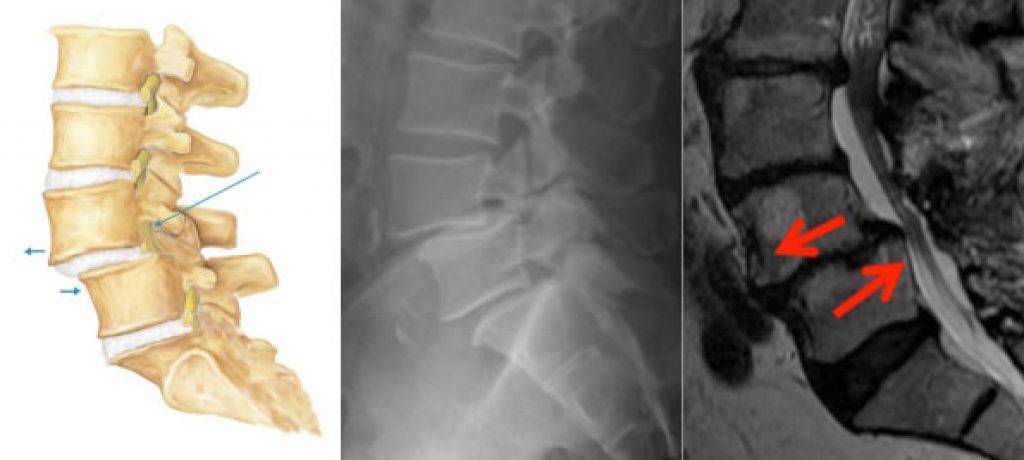
Разновидности и причины нестабильности позвонков
Существующая классификация учитывает причины развития патологии. Согласно этому параметру, выделяют 4 вида нестабильности позвоночника.
Дегенеративная
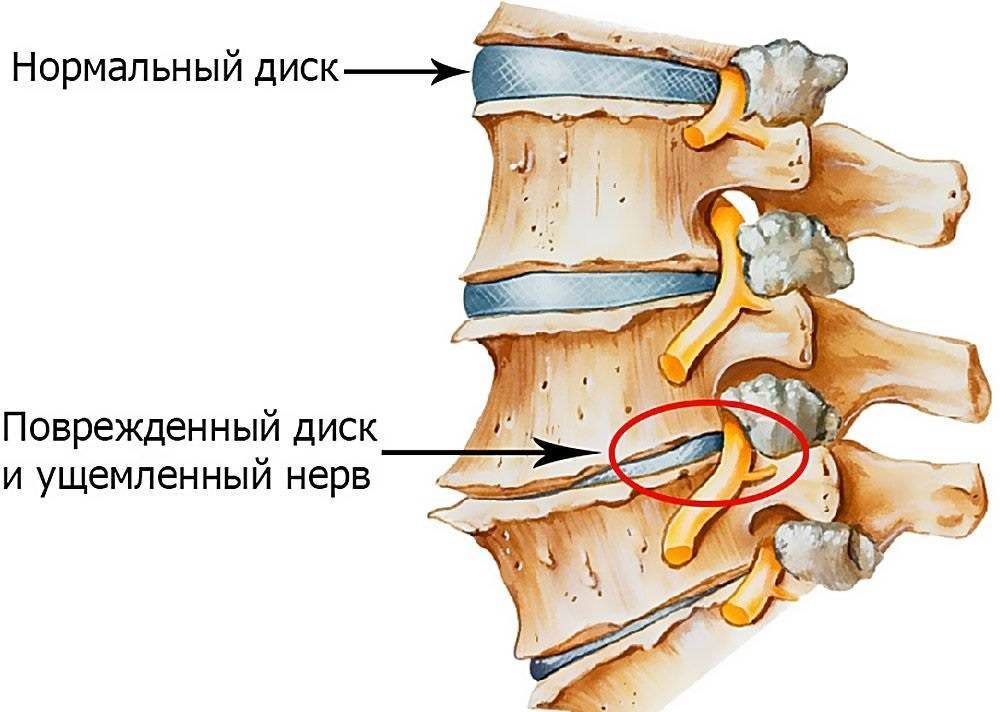
Эта форма заболевания связана с дегенеративно-дистрофическими изменениями, протекающими в межпозвоночных дисках и фасеточных суставах. Нестабильность позвонков шейного отдела наиболее часто развивается на фоне стойко прогрессирующего остеохондроза. Для этого заболевания характерны ухудшение питания хрящевых тканей, постепенное снижение эластичности фиброзного кольца с последующим его разрывом, выходом студенистого ядра и формированием грыж.
Дегенеративная форма связана с изменениями в межпозвоночных дисках.
По мере повреждения высота диска уменьшается, что снижает его способность фиксировать близлежащие позвонки. При этой форме патологии у большинства пациентов наблюдается сильный болевой синдром. Неприятные ощущения возникают из-за давления на заднюю продольную связку.
Посттравматическая
Элементы шейного отдела отличаются небольшими размерами, что в сочетании с повышенной подвижностью этой части позвоночника повышает риск травм. Повреждение столба может произойти в любом возрасте во время падений, при неудачных резких движениях, занятиях спортом и т.д. При этом нестабильность отдела нередко проявляется не сразу. Подобное нарушение может возникать при травмах компрессионного, сгибательного и разгибательного характера.
Послеоперационная
Эта форма патологии развивается после операций на позвоночнике. При выполнении хирургических вмешательств врачам часто приходится удалять грыжи и другие дефекты. При этом могут быть повреждены позвонки, диски, фасеточные суставы, связки и мышцы. Подобные изменения в структуре нередко становятся причиной перераспределения нагрузки на отдельные элементы позвоночника. Это в дальнейшем может стать причиной увеличения подвижности структур и появления характерных симптомов.
Патология может развиться после проведения операции.
Диспластическая
Это форма патологии встречается относительно редко. Она неразрывно связана с врожденными аномалиями строения костно-связочного аппарата. Подобные изменения могут быть выявлены в любом отделе позвоночника. Наиболее часто нестабильность отдельных элементов столба возникает при недоразвитии хрящей, асимметрии межпозвоночных суставов, сращении позвонков и т.д.