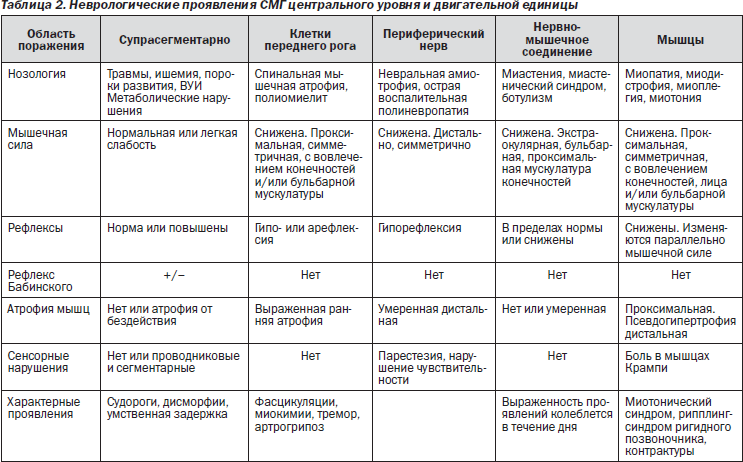
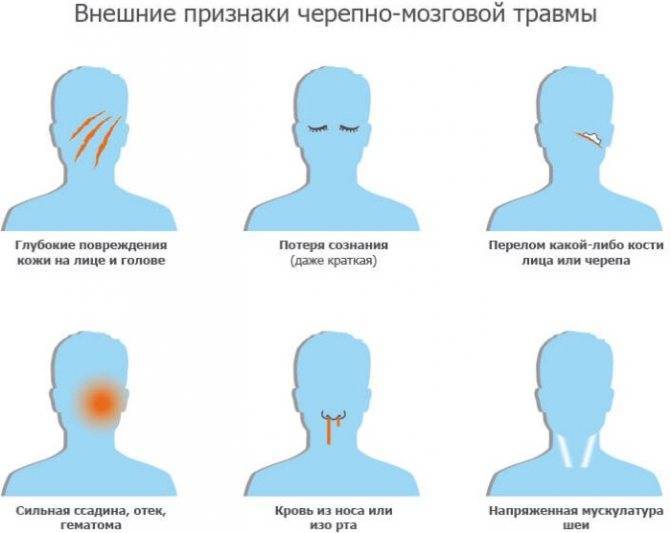
Симптомы
Клинические проявления менингита у детей определяются вирулентностью возбудителя, возрастом и состоянием иммунитета. В разных возрастных группах симптомы и методы лечения имеют некоторые различия. Патологические изменения складываются из совокупности синдромов: общемозговых, инфекционных и менингеальных.
Первые признаки менингококковой инфекции
Менигококковый менингит развивается при попадании менингококов в организм. В 80 % случаев заболевают дети до 10 лет.
Отличается внезапной лихорадкой, распирающей головной болью, которая сопровождается многократной рвотой, светобоязнью. Ребенок очень быстро становится вялым. Наблюдается понижение порога чувствительности, когда даже легкое касание причиняет сильнейшую боль, у грудничков проявляется общим беспокойством. В первые часы болезни появляются менингеальные синдромы.
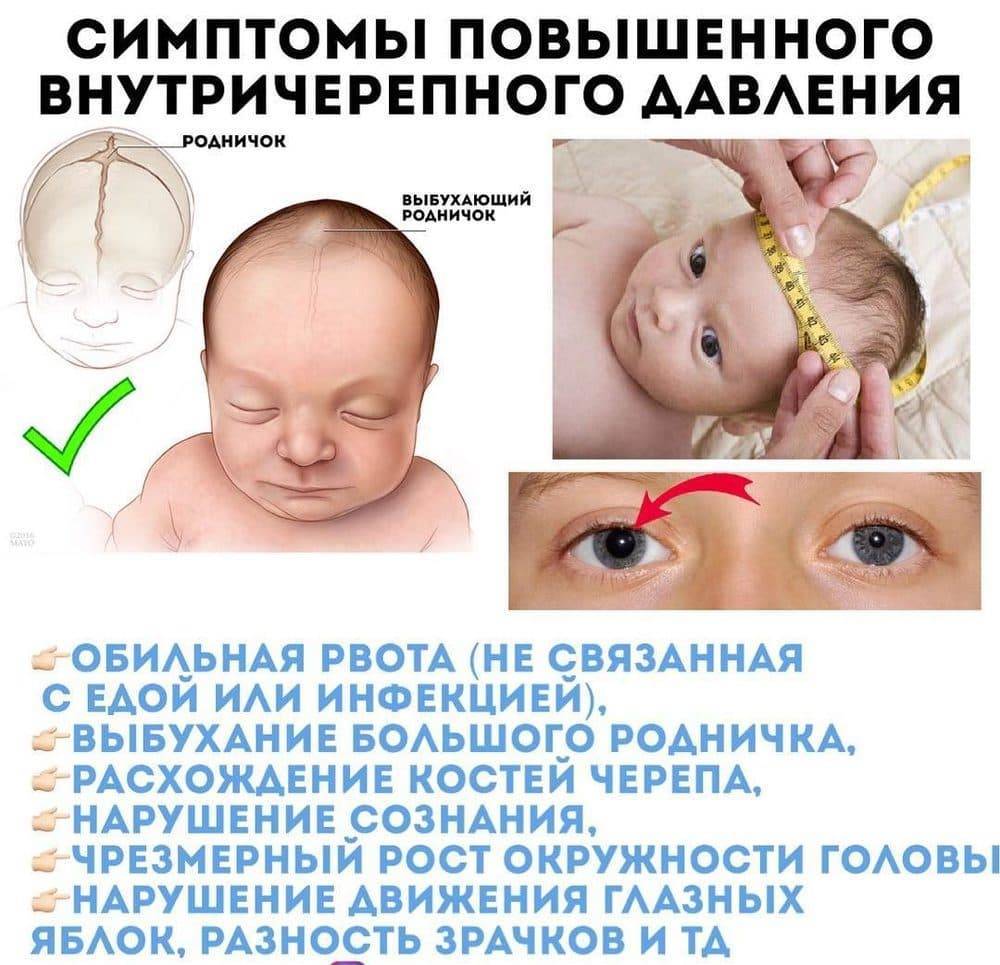
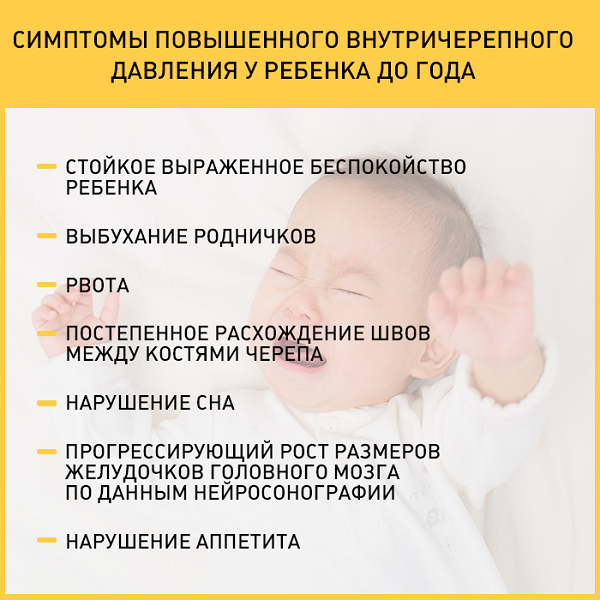
Симптомы менингита у детей младшего возраста проявляются постепенно. Ребенок становится беспокойным, издает резкий крик, возникает рвота, судороги. Наблюдается гипертермия, геморрагическая сыпь, на голове видна венозная сетка. При осмотре большой родничок напряжен и пульсирует.
Необходимо срочно обратиться за медицинской помощью, если у ребенка на фоне лихорадки, наблюдаются следующие симптомы и признаки:
- напряжение большого родничка;
- непроизвольное подергивание мышц;
- изменился характер крика;
- светобоязнь;
- многократная рвота;
- сужение зрачков, косоглазие;
- мышечная атония.
У грудных детей часто единственным симптомом инфекции является выбухание или пульсация родничка.
При пневмококковом возбудителе
Пневмококковый менингит вызывается пневмококками. Занимает второе место по частоте заболеваемости после менингококкового. Чаще диагностируется у детей до 5 лет.
Заболевание при пневмококковом возбудителе имеет несколько форм течения, которые и определяют первые признаки менингита у детей.
Чтобы определить менингит у ребенка школьного возраста на начальной стадии, следует обратить внимание на следующие симптомы:
- протекает в острой форме;
- внезапно повышается температура тела до 39-40 С;
- быстро нарастает интоксикация;
- нарушается сознание;
- появляется бледность кожи, цианоз носогубного треугольника, одышка, аритмия;
- ребенок отрицательно реагирует на свет и шум;
- менингококковый синдром выражен слабо или неполно.
У детей до года нередко встречается рецидивирующая форма. Характеризуется постепенным нарастанием токсикоза, западением большого родничка. Увеличивается печень, селезенка, нарушается двигательная активность. Рецидивы длятся от 5 до 10 дней, сопровождаются периодической лихорадкой и ухудшением состояния.
Туберкулезный менингит
Туберкулезный менингит является наиболее опасной формой туберкулеза, которая обычно развивается как вторичный процесс на фоне туберкулеза легких. Распространение инфекции происходит гематогенным или лимфогенным путем.
Туберкулез легких длительное время никак не проявляет себя, из-за чего терапия не проводится, а риск генерализации инфекции возрастает. Этот риск отсутствует у детей, привитых в роддоме противотуберкулезной вакциной БЦЖ.
Как проходит лечение?
В некоторых случаях невозможно полностью избавиться от проблемы, тогда лечебные мероприятия направляют на укрепление мышц шеи и недопущение развития деформации.
Лечение начинают после постановки диагноза. Главное – придать правильное положение. Для этого стимулируют повороты головы в разные стороны, применяют специальные укладки, контролируют правильное ношение на руках.
Что делать, когда у ребенка кривошея, а консервативное лечение малоэффективно? В такой ситуации при наличии показаний проводят хирургическую коррекцию с помощью рассечения и удлинения мышцы. Такие процедуры можно проводить с 1,5-2 лет.
При врожденной костно-суставной патологии назначают корригирующую иммобилизацию в несколько этапов. Чтобы вылечить заболевание, используют гипсовую повязку, пластиковый держатель для головы, воротник Шанца. Приспособления подбирают с учетом тяжести дефекта и возраста малыша.
Если подвывих вправить невозможно, рекомендуют спондилодез позвоночника (операцию, при которой позвонки обездвиживаются путем сращивания) в шейном отделе. При диагностировании нейрогенной патологии назначают фармакотерапию для снижения повышенного тонуса мышц, снятия возбудимости нервной системы. Хорошо помогает массаж. Дермо-десмогенную кривошею лечат иссечением рубцов, кожной пластикой.
Необходимо понимать, что на скорость лечения влияет возраст – проблемы у грудничка 2 месяцев решаются быстрее, чем у малыша 8 месяцев. Чем раньше начали лечение, тем больше вероятность быстрого и полного выздоровления.
Массаж в домашних условиях
Массаж рекомендуют выполнять три раза в день по шесть минут. Движения должны быть мягкими. Во время процедуры поглаживают ноги, руки, грудь, мышцы со стороны деформации и здоровую щеку.
Затем переходят к массированию боковой стороны туловища, живота, шеи, стоп. Ребенка выкладывают на живот и проходят массажными движениями по спине и шее. Переворачивают с одного на другой бок, заканчивают процедуру разминанием стоп.
Упражнения для малышей
- Положите ребенка на здоровый бок, голова должна выходить за пределы стола. Один родитель держит малыша, другой придерживает голову, периодически ослабевая поддержку. Упражнение нужно выполнять 4-8 раз.
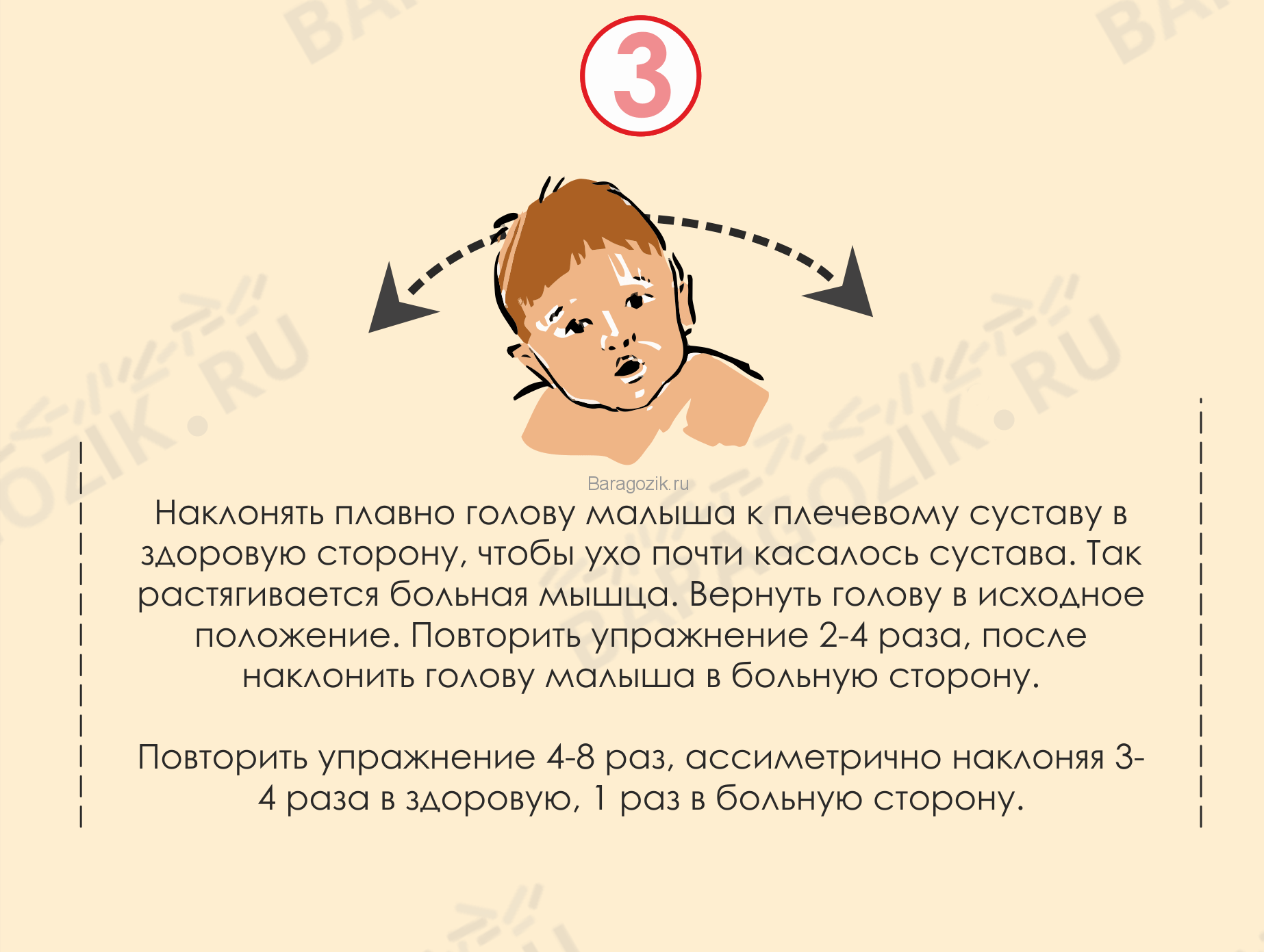
- Положите малыша на спину, голова – за пределами стола. Наклоняйте голову к плечам в соотношении 1:3 – один раз к больному, три к здоровому.
- Возьмите ребенка на руки в вертикальном положении, удерживая голову со спины. Постепенно уменьшайте поддержку. Как только голова достигнет груди, повторите упражнение.
Физкультура в воде
Как лечить кривошею в домашних условиях? Выполняйте простые упражнения в воде. Наберите в ванну, используйте специальный надувной круг, который нужно надеть малышу на голову. Благотворное влияние теплой воды и поддержки способствует расслаблению мышц.
Приступайте к гимнастике, она поможет расслабить тело и убрать патологию. Малыша можно положить на спину, придерживая рукой. Нужно двигать головой в одну и другую сторону. Переверните на живот и ведите по ходу воды, придерживая за подбородок. При этом больное место нужно удерживать в воде.
Правильное положение тела
Внимательно следите за тем, как лежит ребенок. Создавайте условия, чтобы малыш поворачивал голову в разные стороны, наблюдая за игрушками. Перед укладыванием положите кроху сначала на здоровый бок. За спиной поставьте светильник или подвесьте игрушку, чтобы вызвать интерес, спровоцировать поворот головы.
Для малыша лучше купить матрас средней жесткости. Хорошо помогает ортопедическая подушка. Ее можно использовать только с разрешения врача и при достижении 6 месяцев. Предлагаем взять обычную пеленку и сложить ее, чтобы использовать вместо подушки.
Когда вы носите ребенка, держите его в вертикальном положении, контролируйте, чтобы плечи были на одном уровне. Чаще выкладывайте малыша на живот, чтобы улучшить состояние шейных мышц.
Лечение отечности
Лечение отеков осуществляется в соответствии с причиной их развития. Приведем общие рекомендации:
- Ограничить потребление жидкости до 1,5 л в день, а иногда меньше.
- Снизить потребление соли до 1–1,5 г в день.
- Мочегонные препараты следует принимать только под наблюдением врача, который следит за состоянием пациента, контролирует уровень электролитов в крови. Мочегонные препараты могут привести к снижению содержания калия в организме, поэтому рекомендуется употреблять в пищу курагу, изюм, рис, печеный картофель и другие продукты, богатые этим микроэлементом.
- При сердечно-сосудистых заболеваниях врач-кардиолог после диагностики «сердечного» отека подбирает терапию для поддержания стабильного состояния сосудистой системы. Пациент с сердечной недостаточностью должен регулярно посещать кардиолога на протяжении всей жизни. При венозной недостаточности консервативное или хирургическое лечение проводит сосудистый хирург-флеболог.
- Если отек вызван заболеванием почек, помимо снятия отека, врач (терапевт или нефролог) назначает терапию основного заболевания, которое может включать назначение антибиотиков, противовоспалительных гормональных препаратов и др.
- При аллергическом отеке, который сопровождается затруднением дыхания, требуется срочная медицинская помощь. До того, как помощь будет оказана, следует принять антигистаминный препарат, если состояние тяжелое — преднизолон или дексаметазон. При приступе удушья аллергической природы — сделать 1–2 вдоха из ингалятора, рекомендованного лечащим врачом (аллергологом).
Причины возникновения
Палочка Коха обладает оболочкой, устойчивой к кислотной среде. Она способна выживать при замораживании, высушивании, под воздействием щелочей и мн. др. Характеризуется способностью к образованию так называемых L-форм с повышенной приспосабливаемостью. Наиболее патогенными для людей являются микробактерии:
- Mycobacterium tuberculosis humans;
- Mycobacterium bovis.
В организм микробактерии попадают контактным, воздушным, смешанным и другими путями. Так формируется первый воспалительный очаг. Ребенок может быть инфицирован также во время беременности матери – через плаценту либо в ходе родов, если прогладывает околоплодные воды.
В группу риска входят дети:
- не вакцинированные БЦЖ;
- длительно лечащиеся антибиотиками, гормональными или цитостатическими средствами;
- имеющие ВИЧ-статус;
- проживающие в неблагоприятных условиях (социальных и/или санитарных);
- имеющие сахарный диабет;
- с ослабленным иммунитетом;
- в возрасте до 2 лет;
- и др.
Причины
- Травмы головы
- Воспалительные заболевания придаточных пазух носа (синуситы, гаймориты, фронтиты)
- Нарушение режима дня с недосыпанием, повышенные физические и эмоциональные нагрузки
- Нарушение питания, анемия
- Изменения погоды
- Сосудистые заболевания – повышение или понижение артериального давления, заболевания сердца, почек, аномалии развития сосудов мозга и др.
- Глистные инвазии
- Инфекционные заболевания с ОРВИ, инфекционным мононуклеозом, менингит, энцифалит
- Повышение внутричерепного или внутриглазного давления
- Нарушения зрения
Если ребенок жалуется на частые головные боли, необходима консультация врача. В Саратове вы можете обратиться за квалифицированной медицинской помощью в Первый детский медицинский центр к педиатру: здесь вы можете получить помощь специалистов узкого профиля, а также, при необходимости, сдать необходимые анализы или пройти полное обследование.
Сыпь у детей при омикроне
COVID-19 и ранее у некоторых пациентов сопровождался необычной сыпью. Однако с появлением штамма омикрон частота такого симптома возросла, в том числе и среди детей.
Чаще всего это высыпания на руках, пальцах и в области рта. Точные причины таких высыпаний при коронавирусной инфекции неизвестны. Вероятно, что сыпь вызвана непосредственным поражением вируса клеток кожи, что приводит к небольшим очагами воспаления. При этом врачи подчеркивают, что практически любая инфекция может сопровождаться сыпью на коже. В этой связи в медицинских и научных кругах идут споры, считать ли сыпь отличительным признаком омикрона или нет.
Один из вариантов ковидной сыпи у ребенка. Фото: Actas Dermosifiliogr. / ResearchGate (CC BY-NC-ND 4.0)
Как правило, сыпь при ковиде зудит, особенно в ночное время, что может стать причиной проблем со сном. Среди других кожных симптомов при ковиде также отмечают повышенную чувствительность кожи к ультрафиолетовому излучению (в частности, солнечным лучам).
5 распространенных вопросов о сыпи у ребенка при ковиде
Для родителей (и не только) отвечаем на самые распространенные вопросы о кожной сыпи при ковиде.
Как выглядит сыпь при ковиде?
Чаще всего это красные или фиолетовые пятна, которые могут слегка возвышаться над уровнем кожи. Отметим, что с начала пандемии поступало много сообщений о различных видах кожной сыпи при ковиде. Всего выявлено 5 вариантов:
- Очаговые высыпания, похожие на крапивницу. Это могут быть белые, розовые, красные или фиолетовые пятна. Чаще всего они зудят.
- Несимметричные пятна (напоминают те, что бывают после обморожения). Как правило, такой симптом держится не более двух недель.
- Очаговые высыпания в виде мелких волдырей. Могут возникать до появления других симптомов коронавируса.
- Высыпания в виде плоских или выпуклых волдырей. Часто появляются вместе с другими симптомами коронавирусной инфекции.
- Появление на коже сосудистой сетки. В очень редких случаях высыпание протекает в виде некроза (отмирание тканей).
Где чаще всего появляется сыпь?
Как правило, это руки (чаще пальцы рук). Также сыпь может появиться в области рта и на других участках тела.
Какова причина кожной сыпи? Указывает ли она на проблему со здоровьем?
Причина кожной сыпи при коронавирусе пока неизвестна. У ученых несколько теорий на этот счет. Наиболее реалистичные две — непосредственно поражение кожи или же специфическая реакция иммунной системы.
О наличии каких-либо других проблем со здоровьем у пациентов с кожной сыпью при ковиде ничего неизвестно. Однако если подтвердится теория о специфической реакции иммунной системы, то таким пациентам может быть рекомендована консультация врача-аллерголога или иммунолога.
У меня кожная сыпь, но тест негативный. Что это значит?
Если у вас или вашего ребенка на фоне кожной сыпи отрицательный тест на коронавирус, то это может быть любое кожное или иммунологическое заболевание (например, аллергия). При этом нужно помнить, что результаты тестов могут быть ложноотрицательными. Если помимо сыпи у ребенка или взрослого отмечаются и другие симптомы ковида, то исключать коронавирусную инфекцию нельзя. Врач порекомендует вам сделать повторный тест.
Нужно ли как-то лечить сыпь или она пройдет самостоятельно после выздоровления?
Сыпь со временем уйдет, после выздоровления. Однако если кожные высыпания для вас мучительны (например, сильно зудят, не давая возможности уснуть), врач может порекомендовать местные противовоспалительные или противозудные препараты. Обязательно проконсультируйтесь по этому поводу со своим врачом
Важно, чтобы доктор исключил другие кожные заболевания
Симптомы и признаки ОРЗ у детей
Симптоматика различается, в зависимости от локализации воспалительного процесса:
В связи с особенностью анатомии дыхательных путей (у детей они более узкие) и высокой предрасположенностью слизистых оболочек к отечности, часто появляются симптомы нарушения проходимости, заложенность.
Сколько дней у детей держится температура при ОРЗ?
Повышение температуры тела – это признак инфекционного процесса в организме и реакции на воспаление. Это защитная функция – так организм борется с инфекцией. При повышенной температуре стимулируются иммунные реакции.
То, сколько дней у ребенка при ОРЗ будет держаться температура, зависит от правильности лечения и общего состояния здоровья. Вместе с ней обычно появляются мышечные боли, общая слабость, головная боль, болезненность глазных яблок, редко – рвота и обмороки.
Температура до 37° с небольшим может наблюдаться у ребенка и после ОРЗ. Поводов для беспокойства в этом случае нет, если сохраняется хорошее самочувствие, в норме анализы крови, мочи и кала, а врачебный осмотр не выявил патологии.
Диагностика
Диагноз ставят на основе дифференциальной диагностики, осмотра педиатром, лабораторных анализов
Принимаются во внимание клинико-эпидемиологические данные. Обследование включает: общий анализ мочи, клинический анализ крови, иммунофлюоресценцию (для выявления специфических антигенов в носу и ротоглотке), при необходимости – коагулограмму, биохимию крови, рентгенографию, УЗИ, БАК-посев из ротоглотки, мочи, крови, ликвора
Ключевые моменты:
- Лечение зависит от особенностей заболевания и может включать: медикаментозную терапию, хирургическое лечение, прочие медицинские порцедуры
- При небольших дефектах продолжительности и качество жизни могут быть такими же, как у здорового человека даже без лечения
- При серьезных заболеваниях своевременное выявление и лечение обычно приводит к продолжительности жизни как у здорового человека практически без каких либо ограничений.
Список литературы:
- Anderson RH, Baker FJ, Macartney FJ. Paediatric Cardiology. 2nd ed London: Churchill Livingstone
- A. John Camm, Thomas F. Luscher, Gerald Maurer, Patrick W. Serruys. ESC CardioMed. Oxford University Press
- Rch.org.au/kidsinfo/fact_sheets/heart_problems_in_children/
- Secondscount.org/pediatric-center/pediatric-detail-2
- Cardioschool.ru/for-patients/page-112
Профилактика Менингококкового менингита у детей:
Отметим, что нет универсальной защиты от заболеваний, спровоцированных менингококком, но соблюдая правила профилактики, можно уменьшить риск заболеваний.
Дети, перенесшие менингококковый менингит, находятся на диспансерном учете у невролога 2-3 года. На 1-м году осмотр проводится 1 раз на 3 месяца, на 2-3-м – 1 раз в 6 мес. После выписки из стационара им рекомендуется домашний режим на протяжении 2-3 нед.
Последствия генерализованной формы менингококковой инфекции проявляются в виде церебрастенического синдрома или неврозоподобных состояний (ночные страхи, тики, энурез, заикание).
Профилактические прививки после менингококкемии не показаны в течение 6 мес., при менингите – год (при условии полного выздоровления). Прививки против менингита можно делать только полностью здоровым детям через год после выздоровления по показанию доктора. Если ребенок здоров вакцинация против менингита делается детям ещё в раннем возрасте, такая прививка действует не более 4 лет. Вакцинация существует в нескольких видах, которые предотвращают развитие менингита и сопутствующих ему болезней. Каждая из видов делается в разном возрасте: детям, младше 2 лет, до 5 лет, в 11-12 лет.
Чтобы избежать заболевания, необходимо не контактировать с больными менингококковым менингитом. Больного менингитом нужно изолировать от остальных членов семьи. После общения с больными менингитом необходимо мыть руки с мылом и обязательно нанести визит педиатру.
Дети, контактировавшие с больными, проходят медосмотр и однократное бактериологическое исследование слизи носоглотки, только после этих процедур они допускаются в дошкольные и школьные учреждения.
В учреждениях, где был выявлен больной ребенок, проводят санацию левомицетином или ампициллином.
Симптомы заболевания
Реакция развивается стремительно, признаками ангионевротического отека у детей являются опухшие губы, шея, лицо. Нередко поражается верхняя часть торса, кисти, стопы, зона гениталий. Отек Квинке виден на глазах у ребенка – опухают веки с одной или двух сторон.
- При поражении миндалин картина схожа с ангиной.
- Об отеке гортани свидетельствует охрипший голос, затрудненное дыхание, порывистый кашель, посинение и затем постепенное побледнение кожи.
- Припухлость, проявившаяся в одной зоне, может возникнуть в другой. Это преимущественно относится к масштабной отечности.
- Когда отекает полость рта и язык, становится затрудненной речь.
- При локализации процесса в ЖКТ ребенок может пожаловаться на покалывание языка, после этого возможны понос и рвота, резкие боли в области кишечника.
- Редко возникает отек оболочек мозга. При нем ребенок не может до конца наклонить голову вперед, жалуется на головную боль, ведет себя заторможено. Могут появляться судороги, рвота.
- В случае поражения только кожи, может появиться суставная боль, лихорадка, ребенок может потерять сознание.
Патологическое состояние может сохраняться от часа до нескольких суток.
Что делать?
В первую очередь постарайтесь определить, меняется ли характер боли и поведение малыша при перемене положения тела, при кормлении. Если плач продолжается более 5 часов, дополнительно наблюдается вялость, увеличение и припухлость родничка, тошнота, рвота, не нужно давать ребёнку никакие лекарства. Они могут сгладить истинную картину и затруднить процесс диагностики настоящей причины.
Важно вызвать врача или «Скорую помощь» и как можно скорее доставить ребёнка в стационар, где ему проведут всестороннее обследование: нейросонографическое, при необходимости — МРТ, ЭЭГ

Если патологий у ребёнка не выявлено, а приступы головной боли продолжаются, следует пересмотреть условия, в которых грудничок проживает. Комната, в которой он играет и спит, должна часто и тщательно проветриваться, прогулки на свежем воздухе должны стать обязательной составляющей расписания дня ребёнка.
Следите за тем, чтобы сон был достаточным по времени для возраста — новорождённые должны спать до 21 часа в сутки, дети до полугода — около 11–19 часов, до года — не менее 16–17 часов. Иногда головные боли — первый симптом пищевой аллергии, а потому внимательно отслеживайте, есть ли связь между приступами и введённым недавно новым продуктом, новым прикормом.

Купировать приступ первичной головной боли (не вызванной патологиями мозга, сосудов, нервов, черепа, мышц шеи) помогут нестероидные противовоспалительные препараты, например, «Ибупрофен» в разрешённой педиатром возрастной дозировке. Детям категорически нельзя давать такие таблетки, как анальгин, аспирин, цитрамон.
Даже разрешённые средства дают лишь в экстренном случае — никак не для того, чтобы профилактировать повторные приступы болевого синдрома. Бесконтрольный приём лекарств может привести к нарушениям работы желудочно-кишечного тракта малыша, к многочисленным нарушениям здоровья.
О симптомах головной боли у детей смотрите далее.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Отклонения от нормальных значений
Если величина черепа новорожденного даже с учетом роста, веса и наследственных особенностей не укладывается в средние величины или ежемесячный прирост составляет более 2 см, говорят о патологиях, причины которых необходимо выяснять. Явной патологией считается размер головы доношенного новорожденного менее 30 и более 39 см.
Отклонения сразу после рождения
Травмы при родах. Сильное давление, которое испытывает ребенок, продвигаясь по родовым путям, способно вызвать отек мягких тканей головы или повысить внутричерепное давление, и тогда цифры при измерении будут незначительно больше. После снятия отека и устранения давления они придут в норму.
Использование приспособлений. Если для родовспоможения использовались щипцы или вакуумное приспособление, головка также будет слегка деформированной.
Подвижность костей черепа. Первые измерения проводятся сразу после родов. Если малыш родился естественным путем, косточки черепа будут смещены, голова слегка приплюснута, поэтому показатель будет занижен. Когда кости «расправятся», цифра будет другой.

Размеры меньше нормы
Маленький размер головы наблюдается при микроцефалии и краниосиностозе.
Микроцефалия, или недоразвитие головного мозга. У детей с микроцефалией при рождении голова не превышает 25-27 см, развитие костей черепа значительно отстает от нормы. Роднички и черепные швы зарастают в первые месяцы жизни. Остановка развития мозга может происходить и после рождения ребенка вследствие травм и заболеваний головного мозга (энцефалит, менингит и прочие).
Краниосиностоз – раннее закрытие швов черепа, следствием которого становится его ограниченный объем и деформация. При своевременной диагностике и правильном лечении дальнейшее развитие ребенка проходит без отклонений.
Размеры больше нормы
Большие размеры головы в сравнении с нормой встречаются чаще и могут быть спровоцированы многими патологиями.
Гидроцефалия. Это основная причина превышения норм окружности головы. При заболевании нарушается отток спинномозговой жидкости из желудочков головного мозга, в результате чего происходит ее скопление и увеличение объема черепной коробки. Без лечения патология прогрессирует, жидкость накапливается в большом объеме, что становится заметно даже визуально. Ликвор сдавливает мозг, происходит замедление его развития или повреждение. При своевременно начатом лечении в большинстве случаев отток ликвора восстанавливается, риск негативных последствий для развития ребенка минимален.
Инфекционные заболевания головного мозга. Если младенец перенес менингит или энцефалит, это может стать толчком к развитию гидроцефалии, отека мозга, аномальных процессов формирования мозговых оболочек.
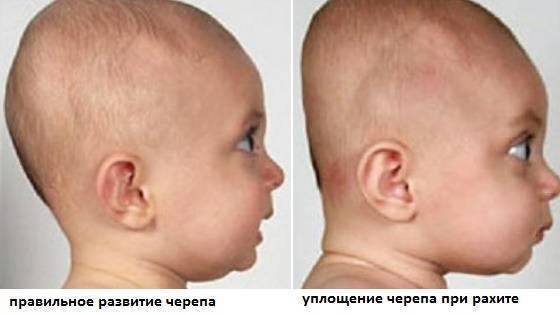
Рахит. Заболевание развивается вследствие нехватки витамина Д и нарушения кальциево-фосфорного обмена и проявляется деформацией костной ткани. Голова грудничка при рахите вытягивается, затылок становится плоским, лобные и теменные бугры – более выраженными. Заболевание также успешно лечится под контролем врача. Однако осложнения рахита (деформация ног, грудной клетки, черепа) останутся у ребенка на всю жизнь.
Диагностика внутричерепного давления
Перед тем, как назначить лечение вашему ребенку, мы проводим комплексное неврологическое обследование. Оно включает в себя:
- Сбор анамнеза (беседа с мамой, изучение медкарты ребёнка, истории беременности и родов и результатов проведённых ранее исследований);
- специальные неврологические тесты;
- активные и мышечные тесты;
- рефлекторную диагностику;
- локальное пальпаторное обследование позвоночника и опорно-двигательного аппарата.
В дополнение к основному обследованию, при необходимости врач может назначить:
- НСГ (нейросонография, УЗИ мозга);
- МРТ;
- УЗИ;
- Рентген;
- Лабораторные анализы;
- ЭЭГ;
Диагностика
Постараться определить причину головной боли у грудного ребёнка мама может и сама, но лучше обратиться к педиатру. При подозрении на головную боль при высокой температуре стоит заподозрить вирусную либо бактериальную инфекцию. Если повышено внутричерепное давление, родничок может слегка выпирать и пульсировать. В обоих случаях необходимо срочно пригласить к маленькому пациенту доктора.

Если вы заметили, что у малыша лопнул кровеносный сосудик в глазу, один глаз внезапно начал косить, есть асимметрия в чертах лица, половина тела «провисает», следует срочно вызвать «Скорую помощь» — это состояние может говорить об инсульте, которому новорождённые и грудные дети подвержены чаще, чем дети всех остальных возрастных категорий.
В этом случае важно, чтобы ребёнок получил срочную медицинскую помощь в ближайшие три часа, по истечении этого периода изменения, вызванные сосудистой катастрофой, могут быть необратимыми

Стоимость услуг УЗИ детям в медицинском центре:
Спирометрия
| Наименование услуги | Цена |
|---|---|
| Спирометрия с расшифровкой | 1 350 руб. |
| Спирометрия с бронхолитиком и расшифровкой | 1 550 руб. |
| Спирометрия с нагрузкой | 2 300 руб. |
УЗИ опорно-двигательного аппарата
| Наименование услуги | Цена |
|---|---|
| УЗИ шейного отдела позвоночника ребенку | 1 950 руб. |
| УЗИ шейного отдела позвоночника и кивательных мышц ребенку | 2 300 руб. |
| УЗИ крупных суставов (1 сустав) ребенку | 1 950 руб. |
| УЗИ тазобедренных суставов (2 сустава) ребенку | 2 000 руб. |
УЗИ (дуплексное исследование) сосудов
| Наименование услуги | Цена |
|---|---|
| Дуплексное сканирование сосудов шеи ребенку | 2 100 руб. |
| Дуплексное сканирование сосудов головы ребенку | 2 200 руб. |
| Дуплексное сканирование сосудов шеи и головы ребенку | 3 300 руб. |
| Дуплексное сканирование вен верхних конечностей ребенку | 1 900 руб. |
| Дуплексное сканирование артерий верхних конечностей ребенку | 1 900 руб. |
| Дуплексное сканирование вен и артерий верхних конечностей ребенку | 2 800 руб. |
| Дуплексное сканирование вен нижних конечностей ребенку | 1 900 руб. |
| Дуплексное сканирование артерий нижних конечностей ребенку | 1 900 руб. |
| Дуплексное сканирование вен и артерий нижних конечностей ребенку | 2 800 руб. |
| Дуплексное сканирование брюшной аорты и ее висцеральных ветвей ребенку | 2 200 руб. |
| Дуплексное сканирование почечных артерий и внутрипочечных сосудов ребенку | 2 300 руб. |
| УЗИ почек с дуплексным сканированием почечных сосудов ребенку | 3 300 руб. |
| УЗИ почек с допплером почечных сосудов ребенку | 2 200 руб. |
| Ультразвуковая допплеграфия сосудов брюшной полости (из 1 группы) ребенку | 1 750 руб. |
| Ультразвуковая допплеграфия чревных сосудов ребенку | 2 050 руб. |
| Дуплексное сканирование сосудов мошонки и полового члена ребенку | 1 650 руб. |
УЗИ мягких тканей и желез
| Наименование услуги | Цена |
|---|---|
| УЗИ мягких тканей | 1 200 руб. |
| УЗИ лимфатических узлов (1 группа узлов) | 1 550 руб. |
| УЗИ молочных желёз | 1 900 руб. |
| УЗИ щитовидной железы | 1 800 руб. |
| УЗИ вилочковой железы (тимуса) | 1 250 руб. |
| УЗИ надпочечников | 1 100 руб. |
| УЗИ предстательной железы ребенку | 1 400 руб. |
| УЗИ слюнных желез ребенку | 1 300 руб. |
УЗИ органов плевральной и брюшной полости, малого таза, мошонки
| Наименование услуги | Цена |
|---|---|
| Ультразвуковое исследование легких и плевральной полости детям | 1 550 руб. |
| УЗИ пилорического отдела желудка | 1 000 руб. |
| УЗИ органов брюшной полости (печень, желчный пузырь,селезенка) | 2 200 руб. |
| УЗИ печени и желчного пузыря (с желчегонным завтраком) | 2 200 руб. |
| УЗИ органов брюшной полости и почек | 2 700 руб. |
| УЗИ органов малого таза (трансабдоминально) | 2 000 руб. |
| УЗИ почек и мочевого пузыря | 1 950 руб. |
| УЗИ органов мошонки | 1 600 руб. |
| УЗИ мочевого пузыря с определением остаточной мочи ребенку | 1 800 руб. |
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Этапы диагностики
Консультация и осмотр терапевта. После подробной беседы и врачебного осмотра пациент может быть направлен на консультацию к другим специалистам в зависимости от этиологии заболевания: кардиологу, аллергологу, эндокринологу, нефрологу, урологу и др.
Лабораторные исследования. В первую очередь проводятся:
- общий (с лейкоцитарной формулой) и биохимический анализы крови;
- общий анализ мочи.
- Инструментальные исследования:
- ЭКГ;
- эхоКГ;
- УЗИ сосудов нижних конечностей;
- рентген органов грудной клетки.
Далее врач назначает комплекс исследований в индивидуальном порядке в каждом отдельном случае.
Чтобы эффективно устранить отеки, необходимо точно знать, каким заболеванием они вызваны. Отек – не самостоятельная болезнь, а симптом. Диагностика на современном оборудовании позволит определить причину патологии. Полученная информация дает возможность врачу подобрать наиболее эффективное лечение. Не откладывайте заботу о своем здоровье на потом. Запишитесь на консультацию к врачу сегодня, чтобы сохранить бодрость на долгие годы.
Лечение
Чем раньше будет начато лечение энцефалопатии, тем больше шансов остановить прогрессирование патологии и восстановить полноценную работу головного мозга.
В первую очередь, необходимо устранить причину поражения нейронов:
- скорректировать уровень сахара в крови;
- стабилизировать артериальное давление;
- восстановить работу печени, почек, поджелудочной железы;
- снизить уровень холестерина в крови;
- вывести токсины;
- нормализовать уровень гормонов и т.п.
Лечение непосредственно энцефалопатии требует назначения препаратов, улучшающих кровоток в сосудах головного мозга и обмен веществ внутри клетки. В зависимости от причины и степени поражения, врачи могут назначить:
- ноотропы (церебролизин, пирацетам): направлены на усиление метаболизма;
- кроворазжижающие средства (аспирин, пентоксифиллин и т.п.): способствуют ускорению кровотока, препятствуют образованию тромбов;
- антиоксиданты: нейтрализуют токсины;
- ангиопротекторы (кавинтон, никотиновая кислота и другие): необходимы для ускорения кровообращения и обмена веществ;
- витаминно-минеральные комплексы, аминокислоты;
- симптоматические средства: успокоительные, противосудорожные препараты и т.п.
При энцефалопатии курсы лечения проводятся регулярно, минимум 2 раза в год. Это позволяет держать заболевание под контролем. Подбор конкретных препаратов и определение дозировки осуществляется только врачом. Единой схемы лечения для всех больных не существует.
Для усиления действия лекарственных препаратов используются немедикаментозные методы лечения:
- физиотерапия (рефлексотерапия, электрофорез, магнитотерапия, лазерная терапия);
- лечебная физкультура для улучшения состояния мышц, облегчения контроля за ними;
- массаж для расслабления и улучшения кровообращения;
- иглоукалывание.
В отдельных случаях (при сосудистой природе энцефалопатии) приходится прибегать к хирургическому лечению:
- устранение тромба из просвета сосудов;
- расширение суженных участков артерии с установкой стента, поддерживающего стенки в правильном положении;
- шунтирование: восстановление кровотока за счет создания альтернативного пути, обходящего пораженный участок.