К каким докторам следует обращаться если у Вас Хронический панкреатит у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Хронического панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
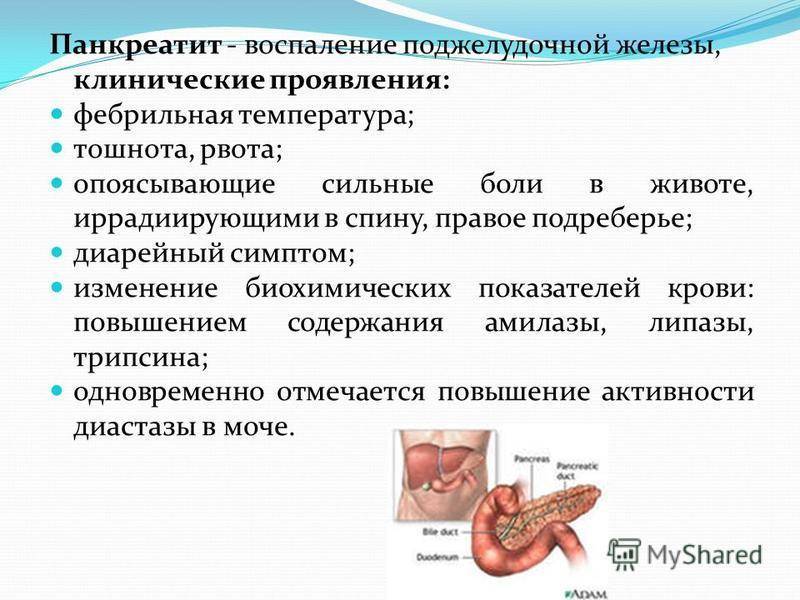
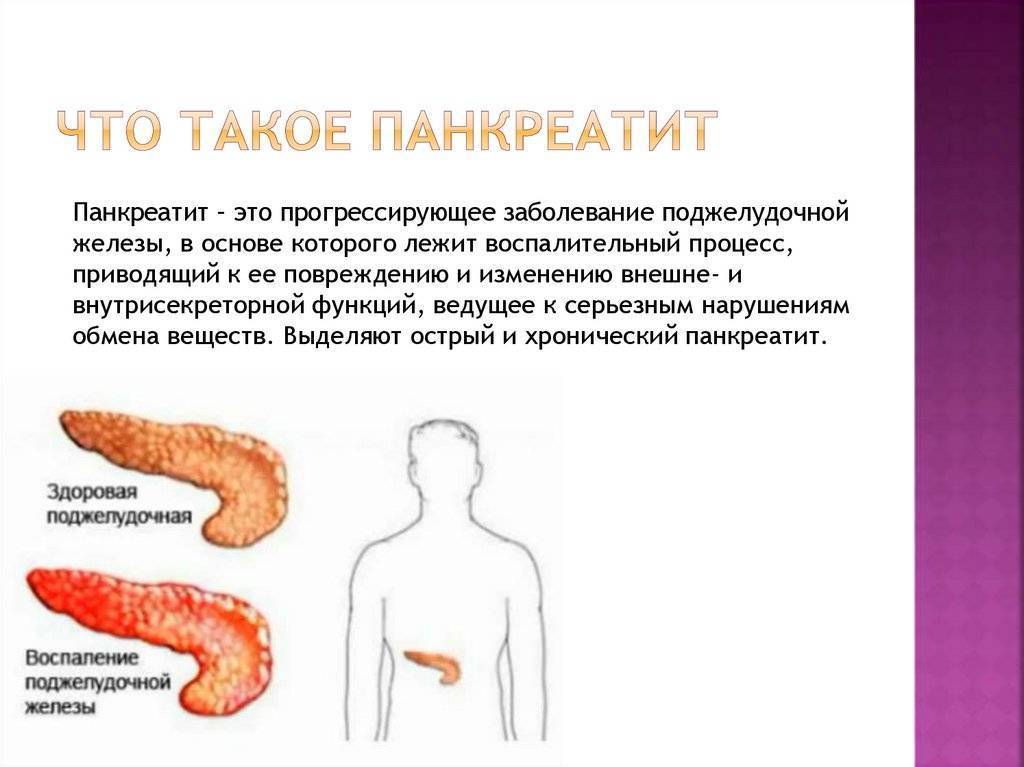
Диагноз «Панкреатит»
Истинный (первичный) панкреатит — очень редкий диагноз. Его причиной в большинстве случаев является злоупотребление алкоголем. Частый приём спиртного вызывает нарушение моторики в сфинктере Одди, из-за этого в протоках поджелудочной железы образуются белковые пробки, отток ферментов нарушается и возникает давление сока поджелудочной железы на ткани самой железы. Это вызывает болевой синдром и воспаление. Длительный приём большого количества лекарств — также довольно частая причина возникновения панкреатита. Спровоцировать заболевание может и систематическое неправильное питание, алкоголь, частые стрессы и гормональные нарушения.
Чаще встречается вторичный (реактивный) панкреатит, который возникает на фоне нарушений в желудочно-кишечном тракте. Главная причина развития вторичного панкреатита — проблемы с желчным пузырём (например, холецистит — воспаление желчного пузыря, желчнокаменная болезнь, постхолецистэктомический синдром, дискинезия желчных протоков и хронический гастродуоденит). Таким образом, развитие панкреатита является следствием других перенесенных заболеваний желудка и желчного пузыря. У детей заболевание может появиться после перенесённых вирусных инфекций и гриппа. Правда, случается такое довольно редко.
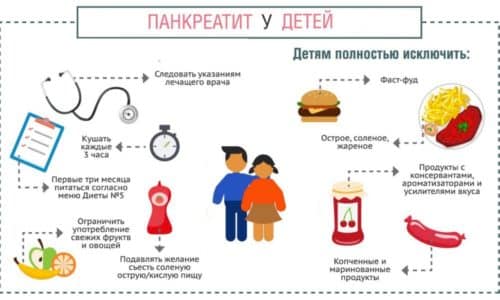
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки2:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Симптомы панкреатита
Основной симптомом панкреатита – сильная боль. Вместе с ней могут наблюдаться тошнота, рвота, незначительное повышение температуры, метеоризм, нарушения стула и некоторые другие симптомы.
Боль в животе
Основным симптомом острого панкреатита является сильная боль, которая начинается, как правило, в левом боку, а затем становится опоясывающейся. Боль не снимается ни спазмолитиками («но-шпа» и аналоги), ни обезболивающими препаратами (анальгетиками). В положении лежа на спине может усиливаться. Приступ боли при панкреатите обычно наблюдается после приёма пищи или алкоголя. При приёме пищи на фоне боли, боль усиливается.
Рвота
Начало острого панкреатита может сопровождаться приступами рвоты. В рвотных массах при панкреатите обычно присутствует желчь. В этот период необходимо полностью отказаться от приёма пищи.
Температура
При приступе панкреатита возможно повышение температуры до 37,5°C.
Метеоризм
Приступ нарушает перистальтику кишечника. Это приводит к вздутию живота.
Расстройство стула
Отсутствие необходимых ферментов не позволяет пище как следует перевариваться, что становится причиной расстройства стула.
Что такое реактивный панкреатит и каковы причины заболевания?
Раньше панкреатит считался “болезнью взрослых”, которая развивается из-за некорректного рациона питания и вредных привычек. Однако в наше время у детей также стала встречаться данная болезнь, принявшая другую форму. Причин для этого достаточно много. Реактивный панкреатит у детей представляет собой воспалительный процесс, образовавшийся в поджелудочной железе. Это становится причиной нарушения ее работы, вследствие чего расцепляющие пищу ферменты не могут выйти в пищеварительный тракт. Они накапливаются в поджелудочной железе и постепенно разрушают ее.
К основным причинам появления заболевания у ребенка относятся такие факторы:
- употребление вредной пищи, в частности газировки, фаст-фуда, жирных и острых блюд, которые имеют раздражающее действие;
- аллергия на пищевые продукты или лекарственные препараты;
- пищевые отравления;
- длительные перерывы между приемами пищи, переедание;
- врожденные патологии поджелудочной;
- перенесенные инфекционные заболевания;
- частые стрессы.
Дети до года подвержены недугу из-за несвоевременного введения прикорма. Нельзя раньше полугода давать ребенку соки и фруктовые пюре, а мясо следует включают в рацион не раньше 8 месяцев.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.
Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт2:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Online-консультации врачей
| Консультация гастроэнтеролога |
| Консультация семейного доктора |
| Консультация доктора-УЗИ |
| Консультация пластического хирурга |
| Консультация психиатра |
| Консультация дерматолога |
| Консультация онколога |
| Консультация оториноларинголога |
| Консультация нефролога |
| Консультация нейрохирурга |
| Консультация неонатолога |
| Консультация сексолога |
| Консультация маммолога |
| Консультация специалиста по лазерной косметологии |
| Консультация гинеколога |
Новости медицины
Лазерная фотокоагуляция сетчатки — послеоперационный период,
22.12.2021
Назвали витамины вызывающие рак,
07.12.2021
Уникальная операция: хирурги впервые пересадили искусственное сердце,
07.12.2021
Пилинги в косметологии: что это и показания к процедуре,
15.09.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение Острого панкреатита у детей:
Острую форму заболевания лечат в стационаре. Ребенку нужен как физический, так и психический покой. Для этого нужно придерживаться постельного режима. Что касается пищевого режима, поджелудочной нужен покой. Соблюдают принципы механического и химического щажения пищеварительного тракта. Для этого 1-2 дня ребенок должен полностью голодать. В эти дни ему дают только щелочную минеральную воду типа «Боржоми» без газа, теплую. Доза составляет 5 мл на 1 кг, приниматьб 5-6 раз в сутки. На третий или второй день можно вводить щадящее питание. Необходима индивидуальная диета на 10–15 дней.
В первый день ребенку парентерально вводят глюкозу. Если есть показания, также плазму и белковые препараты. Со 2-го дня можно протертую гречневую или овсяную каши, чай без сахара с сухарями, паровой омлет. С 4-х суток дают несвежий белый хлеб, протертую кашу, творог, молочный кисель. С пятых суток дают овощные пюре, протертые овощные супы.
С 8-10 дня можно давать ребенку паровые котлеты, фарш из отварного мяса, рыбы. С 14-го дня в рацион вводятся печеные яблоки, фруктовые кисели. Еще через несколько суток можно свежие фрукты и овощи в ограниченном количестве. Когда проведена пищевая адаптация, назначают диету №5п с калорийностью 2500–2700 ккал. В ней соблюдается принцип увеличения белка на 30%, уменьшения жиров и углеводов на 20%.
Ребенок обязательно должен кушать 5–6 раз в сутки маленькими порциями только вареные и тушеные блюда. Категорически запрещено давать больному блюда с выраженными холеретическим, сокогонным, холекинетическим эффектами, сырые овощи и фрукты, мясные и рыбные бульоны, копчености, шоколад, маринады.
Медикаментозное лечение острого панкреатита у детей проводится при помощи спазмалитиков: но-шпы, платифиллина и т.д. Одновременно с ними дают болеутоляющие средства в дозировке согласно возрасту. Один их ключевых моментов лечения – дезинтоксикационная терапия путем внутривенного введения 5-10%-ного раствора глюкозы, плазмы. В зависимости от тяжести и формы заболевания назначаются кортикостероидные препараты короткими курсами.
Если есть показания, врачи дают ребенку препараты кальция, антигистаминные препараты, рутин, аскорбиновую кислоту и пр. В тяжелых случаях применяют для лечения острого панкреатита у детей ингибиторы протеаз: контрикал (трасилол), гордокс. В связи с недостаточностью поджелудочной железы ребенка назначаются ферментные препараты, наиболее популярным является панкреатин. При выраженном холестазе применяются легкие желчегонные препараты, отвары трав: кукурузные рыльца, цветки ромашки.
Особенности проявления в зависимости от возраста
У детей младшего возраста панкреатит протекает менее выражено. Так, у грудных детей часто панкреатит списывают на колики, на то, что ребёнок отравился. И только после нескольких приступов боли в области живота родители начинают обращаться к врачам. Чем старше ребёнок, тем более выражены будут симптомы панкреатита.
При подозрениях на панкреатит вам нужно обратиться к врачу. На первых стадиях данное заболевание хорошо лечится, но если запустить, оно чревато осложнениями, например, сахарным диабетом, плевритом и даже перитонитом. Но, конечно, лучше всего проводить профилактику панкреатита, прежде всего, скорректировав правильное питание малыша.
О заболевании

Из-за неправильного питания клетки поджелудочной железы погибают и вызывают воспалительный процесс.
Панкреатит – очень опасная патология поджелудочной железы, воспалительный процесс в которой может закончиться серьезными осложнениями. Из-за погрешностей в питании и прочих проблем клетки поджелудочной железы погибают, вызывая воспалительный процесс в окружающих тканях.
Нарушение функций железы приводит к застою продуцируемого ею сока, который вместо того, чтобы поступать в 12-перстную кишку, вызывает отек железы и разрушение ее тканей. Нехватка ферментов поджелудочного сока приводит к тому, что питательные вещества не поступают в кишечник и не стимулируют переваривание пищи.
Нарушается тщательно отлаженная система обеспечения питанием детского организма.В острых случаях боль при панкреатите может быть настолько сильной, что больной подвергается болевому шоку. Виды панкреатита у детей:
- Острая форма заболевания. Возникает после травмы, отравления, как последствия вирусной инфекции.
- Хроническая форма панкреатита. Возникает после недолеченного острого панкреатита, нарушения рекомендаций врача по поводу диеты и лечения, характеризуется частыми обострениями.
- Реактивная форма панкреатита. Возникает, как реакция на нарушения функций ЖКТ, как осложнение воспалительных процессов органов брюшной полости. После лечения основного заболевания — прогноз благоприятный.
Постановка диагноза
Перед врачами стоит сложная задача – суметь отличить острый панкреатит от менее опасных заболеваний желудочно-кишечного тракта и своевременно применить инструментальные методы для уточнения диагноза. Список методов постановки диагноза включает:
- Дифференциальную диагностику: врачи исключают любые характерные для других заболеваний клинические проявления.
- Ультрасонографию (УЗИ) органов брюшной полости.
- Компьютерную томографию (КТ).
- Лабораторную диагностику: при остром панкреатите изменяются показатели ферментов крови ребенка.
- Лапароскопию – хирургический осмотр брюшной полости.
- Рентгенодиагностику и магнитно-резонансную томографию (МРТ).
- Эндоскопию – нехирургическое исследование органов пищеварения.
Симптомы Острого панкреатита у детей:
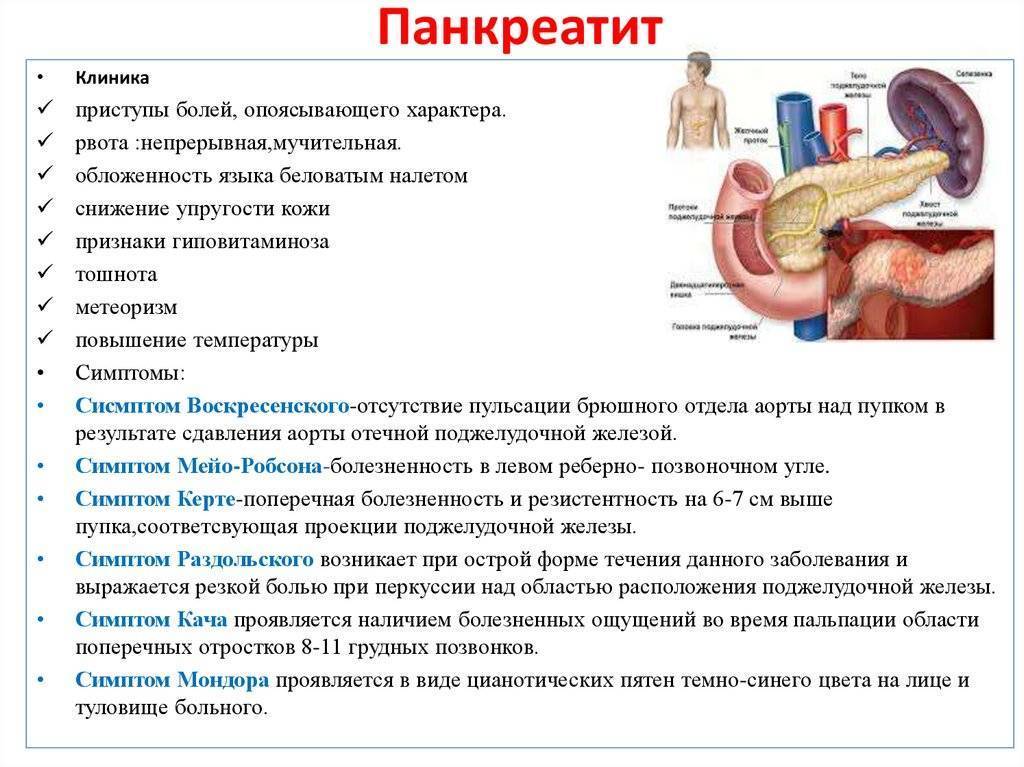
Для детей характерен в большинстве случаев интерстициальная форма острого панкреатита. Основным симптомом являются боли в животе такой характеристики:
- ощущаются в эпигастрии или области пупка
- пронизывающие, интенсивные
- сопровождаются чувством тяжести, метеоризмом и отрыжкой
- «отдают» чаще в левое подреберье, левую поясничную область
Может быть и такой симптом как рвота, возможно – повторная. Температура в норме или субфебрильная. Осмотр врача дает возможность зафиксировать такие симптомы:
- небольшое вздутие живота
- нарастание болей после пальпации живота
- иногда – резистентность мышц в эпигастрии
- тахикардия, тенденция к артериальной гипотензии
- положительные симптомы Френкеля, Мейо-Робсона, Бергмана и Калька
- бледность или гиперемия лица
- устойчивая болезненность при глубокой пальпации в зоне Шоффара
Лабораторный анализ крови показывает небольшой лейкоцитоз, нейтрофилез, может быть также повышение АЛТ, гипогликемия. При интерстициальном панкреатите умеренно повышены уровни липазы, амилазы и трипсина, но только непродолжительное время.
Деструктивный острый панкреатит у детей бывает гораздо реже. Для него типичны такие симптомы:
- неукротимая рвота
- очень интенсивная постоянная упорная боль в левом боку
- возможен жировой некроз подкожно-жировой клетчатки на животе, реже на лице и конечностях
- гемодинамические расстройства: шок, коллапс
- вероятны экхимозы, геморрагическая сыпь, желтуха
- субфебрильная или фебрильная температура тела
Осмотр показывает:
- частый слабо наполненный пульс
- артериальную гипотензию
- напряжение и вздутие живота
- утрудненность пальпации из-за напряжения передней брюшной стенки
Анализ крови показывает выраженный нейтрофильный лейкоцитоз, тромбоцитопению, СОЭ выше нормы. Наблюдается выраженная и стойкая гиперферментемия. Панкреонекроз может проходить с осложнениями: ранними и поздники. К ранним относят печеночную недостаточность, шок, ДВС, почечную недостаточность, сахарный диабет, кровотечения. К поздним относят абсцессы и флегмону поджелудочной железы, псевдокисты поджелудочной железы, перитонит, свищи.
При тяжелых формах острого панкреатита у детей может быть летальный исход (смерть). Он наступает в результате кровотечения, шока, гнойного перитонита.
Online-консультации врачей
| Консультация ортопеда-травматолога |
| Консультация онколога |
| Консультация кардиолога |
| Консультация инфекциониста |
| Консультация эндоскописта |
| Консультация эндокринолога |
| Консультация гинеколога |
| Консультация педиатра |
| Консультация пластического хирурга |
| Консультация массажиста |
| Консультация педиатра-аллерголога |
| Консультация сосудистого хирурга |
| Консультация офтальмолога (окулиста) |
| Консультация хирурга |
| Консультация психолога |
Новости медицины
Лазерная фотокоагуляция сетчатки — послеоперационный период,
22.12.2021
Назвали витамины вызывающие рак,
07.12.2021
Уникальная операция: хирурги впервые пересадили искусственное сердце,
07.12.2021
Пилинги в косметологии: что это и показания к процедуре,
15.09.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула. Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило. При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
Симптомы Острого панкреатита у детей:
Для детей характерен в большинстве случаев интерстициальная форма острого панкреатита. Основным симптомом являются боли в животе такой характеристики:
- ощущаются в эпигастрии или области пупка
- пронизывающие, интенсивные
- сопровождаются чувством тяжести, метеоризмом и отрыжкой
- «отдают» чаще в левое подреберье, левую поясничную область
Может быть и такой симптом как рвота, возможно – повторная. Температура в норме или субфебрильная. Осмотр врача дает возможность зафиксировать такие симптомы:
- небольшое вздутие живота
- нарастание болей после пальпации живота
- иногда – резистентность мышц в эпигастрии
- тахикардия, тенденция к артериальной гипотензии
- положительные симптомы Френкеля, Мейо-Робсона, Бергмана и Калька
- бледность или гиперемия лица
- устойчивая болезненность при глубокой пальпации в зоне Шоффара
Лабораторный анализ крови показывает небольшой лейкоцитоз, нейтрофилез, может быть также повышение АЛТ, гипогликемия. При интерстициальном панкреатите умеренно повышены уровни липазы, амилазы и трипсина, но только непродолжительное время.
Деструктивный острый панкреатит у детей бывает гораздо реже. Для него типичны такие симптомы:
- неукротимая рвота
- очень интенсивная постоянная упорная боль в левом боку
- возможен жировой некроз подкожно-жировой клетчатки на животе, реже на лице и конечностях
- гемодинамические расстройства: шок, коллапс
- вероятны экхимозы, геморрагическая сыпь, желтуха
- субфебрильная или фебрильная температура тела
Осмотр показывает:
- частый слабо наполненный пульс
- артериальную гипотензию
- напряжение и вздутие живота
- утрудненность пальпации из-за напряжения передней брюшной стенки
Анализ крови показывает выраженный нейтрофильный лейкоцитоз, тромбоцитопению, СОЭ выше нормы. Наблюдается выраженная и стойкая гиперферментемия. Панкреонекроз может проходить с осложнениями: ранними и поздники. К ранним относят печеночную недостаточность, шок, ДВС, почечную недостаточность, сахарный диабет, кровотечения. К поздним относят абсцессы и флегмону поджелудочной железы, псевдокисты поджелудочной железы, перитонит, свищи.
При тяжелых формах острого панкреатита у детей может быть летальный исход (смерть). Он наступает в результате кровотечения, шока, гнойного перитонита.
Препарат Креон® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа может быть воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат
Креон – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит сотни маленьких частиц – минимикросфер, содержащих в составе натуральный панкреатин. Такая форма обеспечивает оптимальный эффект: желатиновая оболочка быстро растворяется в желудке2, а минимикросферы перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Узнать больше
Креон может применяться не только при снижении работы самой поджелудочной железы, но и при различных заболеваниях ЖКТ, связанных с нехваткой ферментов. Ферментная недостаточность может возникать на фоне заболеваний желчевыводящей системы, пищевых инфекций и аллергии, хронического дуоденита, а также в других случаях. Креон следует принимать во время или сразу после приема пищи2. Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Дозировку и курс терапии, как правило, определяет врач. В соответствии с российскими рекомендациями по лечению ферментной недостаточности оптимальной стартовой дозировкой для качественного лечения является 25000 ЕД, но может быть и больше3. Бояться большой цифры не стоит. Поджелудочная железа человека, ответственная за выработку ферментов, выделяет до 720 000 единиц липазы при каждом приеме пищи4. Поэтому препарат Креон лишь поддерживает собственное пищеварение, помогая справляться с неприятными симптомами. Подробнее о препарате можно узнать здесь.
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.
Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы2.
Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Какие бывают виды острого панкреатита у детей?
Панкреатит своими симптомами может быть похож на гастродуоденит.
Врачи выделяют множество форм и классификаций острого панкреатита, опираясь на характер и распространение патологического процесса. Можно выделить четыре основные формы заболевания:
- Отечный панкреатит – вид острого панкреатита, связанный с накоплением жидкости в тканях органа. Наиболее распространенная форма, высокий процент выздоровления среди детей.
- Жировой панкреонекроз – опасная форма, при которой поджелудочная железа подвергается значительному разрушению, наблюдаются участки кровоизлияний.
- Геморрагический панкреонекроз – тип острого панкреатита с высокой смертностью среди пациентов. Характерны как мелкие, так и крупные очаги кровоизлияния.
- Инфицированный панкреонекроз, связанный с развитием бактериальной или грибковой инфекции.
Почему болезнь возникает?

Неправильное детское питание может привести к возникновению данного заболевания.
Этиология детского острого панкреатита сложна и до конца не изучена. Желудочно-кишечный тракт ребенка находится на стадии становления, и любые факторы могут спровоцировать появление патологии. К наиболее частым причинам острого панкреатита у детей врачи относят:
- Заболевания желчевыводящих протоков – холецистит, образование камней, воздействие гепатита.
- Побочные эффекты вальпроевой кислоты, аспарагиназы, преднизона и некоторых других медикаментов.
- Наличие идиопатического хронического панкреатита в анамнезе.
- Полиорганные заболевания – сепсис, шок, гемолитико-уремический синдром.
- Воздействия травмы.
- Паразитарные заболевания органов желудочно-кишечного тракта.
- Язву желудка, гастродуоденит и прочие болезни желудка и кишечника.
- Инфекционные заболевания – гепатит А и Е, ротавирусную инфекцию, микоплазму и аденовирус.
- Диабетический кетоацидоз и другие метаболические нарушения.
- Наследственность.
- Злокачественную опухоль поджелудочной железы.
- Неправильное детское питание, приводящее к усиленной секреции ферментов поджелудочной железы.
Несмотря на длинный список возможных причин, в 20% случаев острый панкреатит у детей возникает при невыясненных обстоятельствах.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах. Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу – более безопасным в плане риска лекарственных взаимодействий
Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др)
Лечение острого панкреатита
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При при более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу.
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач
Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «MEDICA24» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.