Когда «сухой» кашель переходит в «мокрый», ребенок выздоравливает?
В целом да, это довольно стандартная динамика: несколько дней сухого кашля, затем усиление интенсивности, несколько дней влажного интенсивного, затем день ото дня кашель все влажнее и легче (мокрота отходит уже с небольшого количества кашлевых толчков подряд), и постепенно ребенок поправляется. Но мне важнее видеть саму динамику. Главное, что ребенок не застыл на пике надсадного кашля слишком долго (более недели) и положительная динамика уже началась. В противном случае это будет одним из критериев назначения анализов крови (общего анализа крови и С-реактивного белка), а также рентгенограммы легких. При этом кашель с начала и до конца может быть как мокрым, так и сухим, это менее важный критерий.
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
воздействие на причину заболевания. Сюда включают купирование аллергической реакции, ликвидацию инфекции, удаление инородного тела, избегание действия провоцирующих факторов;
облегчение откашливания, перевод сухого кашля во влажный;
уменьшение выраженности воспаления;
устранение фоновых и отягчающих течение трахеита состояний: недостатка витаминов, истощения, ослабленного иммунитета;
уменьшение выраженности интоксикации и (при необходимости) снижение температуры тела
Важно помнить, что лихорадка является естественным механизмом борьбы с инфекцией. Поэтому не стоит злоупотреблять жаропонижающими средствами
Они могут улучшить самочувствие, но не влияют на течение болезни.
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации
Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию.Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств
Медикаментозное лечение трахеита
Схема медикаментозного лечения острого трахеита составляется с учетом природы заболевания и выраженности имеющихся у пациента симптомов.
Воздействие на причину
Если возбудителем стал тот или иной вирус, обычно применяются противовирусные средства, а также иммуностимуляторы (например, препараты на основе эхинацеи). При тяжело протекающем и затяжном трахеите бактериальной природы врач может ввести в схему лечения антибиотики. Если же болезнь протекает без осложнений, с ней обычно удается справиться и без этих средств. Но решение о рациональности и продолжительности антибиотикотерапии должен принимать только врач.В некоторых случаях при трахеите до начала лечения противомикробными средствами проводится бактериологическое исследование мокроты. Ее высевают на питательные среды для определения вида возбудителя и его чувствительности к основным группам препаратов. Это поможет подобрать наиболее подходящий антибиотик.
Лечение кашля и очищение дыхательных путей
Большое внимание при лечении острого трахеита нужно уделить, разумеется, кашлю – основному симптому болезни. При сухом, изнуряющем непродуктивном кашле применяют препараты, подавляющие кашлевый рефлекс
Такая мера бывает необходима в первые дни трахеита.На следующей стадии заболевания основной задачей лечения является очищение дыхательных путей от образующейся мокроты. Для этого необходимо облегчить ее отхождение с помощью муколитических и отхаркивающих средств. Но одновременно с противокашлевыми препаратами их применять нельзя. Также недопустимо подавлять влажный кашель. Это чревато застоем мокроты и переходом воспаления на нижележащие отделы дыхательной системы, вплоть до развития бронхопневмонии.
Поддерживающая терапия
Для облегчения симптомов трахеита могут быть полезны лекарственные травы. При трахеите их можно использовать в виде отваров и настоев. Но более удобный и надежный способ лечения – применение готовых средств растительного происхождения с тщательно подобранным и сбалансированным составом. Например, в схему комплексной терапии трахеита можно включать сироп от кашля Доктор МОМ, который содержит экстракты солодки голой, девясила кистецветного, адатоды васики, паслена индийского и других лекарственных растений – всего 10 лекарственных растений. Он подходит как взрослым, так и детям старше 3 лет. Это средство способствует разжижению мокроты и помогает выводить ее из респираторного тракта, а также снимает воспаление.Для взрослых есть еще и растительные пастилки от кашля Доктор МОМ на основе экстрактов солодки голой, имбиря и эмблики лекарственной. Они тоже смягчают кашель, оказывают противовоспалительное и отхаркивающее действие. Такие пастилки можно использовать как вспомогательное средство при лечении трахеита. Они помогают справиться с приступами кашля и облегчают течение заболевания.
Как отличить аллергический кашель от «нервного» или вирусного?
Обычному человеку относительно просто отличить от остальных только психогенный кашель. Он появляется исключительно во время бодрствования и полностью пропадает ночью, может не беспокоить почти весь день, а потом резко усиливаться (обычно во время негативных эмоций). Этот кашель имеет характерный «почерк»: 1–3 кашлевых толчка подряд, не более. Отличить вирусный кашель от аллергического тоже можно, в основном по анамнезу и «почерку». Вирусный кашель имеет очевидное начало либо усиление, возникающее параллельно с другими катаральными симптомами: насморком, болью в горле, недомоганием и повышением температуры. Начало вирусного кашля относится к периоду, когда ребенок был полностью здоров до этого, а усиление — к тому времени, когда он еще не успел поправиться от прошлой ОРВИ или параллельно имел другой вид кашля. У вирусного кашля обычно быстрая положительная динамика: он появляется в начале болезни, может сразу быть тяжелым, а может усиливаться к середине или концу болезни, но на пике тяжести держится совсем недолго, 2–7 дней.
Напомню, что и вирусный, и аллергический кашель обязательно присутствуют ночью, а нередко и усиливаются в ночные часы.
Затем вирусный кашель начинает быстро уменьшаться день ото дня, и крайне редко держится более 2–3 недель. Аллергический кашель начинается без катаральных симптомов, его начало либо не связано ни с чем очевидным, либо связано с аллергенами (ходили в гости к людям, у которых дома кошка, или ребенок потерся носом о кошку, которая живет дома, либо начался период пыления деревьев, произошел контакт с другим ингаляционным аллергеном). Параллельно аллергическому кашлю часто усиливаются и другие проявления аллергии: ринит с выраженным зудом в носу и частыми чиханиями «сериями», возникают конъюнктивит, крапивница и так далее.
Аллергический кашель часто длится неделями и месяцами, монотонно, без особых волн усиления и облегчения.В сомнительных случаях, когда кашель имеет затяжное течение (более трех недель без очевидных нескольких ОРВИ подряд, которые могли бы объяснить такую длительность), врач начинает подозревать аллергический характер кашля (кашлевую астму) и может провести пробную терапию ингаляционными стероидами на один месяц, и если ответ (улучшение симптомов) на стероиды будет очевидным, они станут не только способом лечения, но и дополнительным аргументом за астму. Этот метод (подтверждение диагноза лечением) в медицине называется ex juvantibus.
Какими бывают основные причины кашля у ребенка?
По моим субъективным оценкам, самая частая причина — это, безусловно, вирусные инфекции: задний носовой затек, простой бронхит, трахеит, ларингит с крупом и без, ковид и так далее.
На втором месте по частоте у детей с полутора до семи лет — обструктивный бронхит, или вирус-индуцированная бронхообструкция.
На третьем месте — психогенный кашель, он же кашлевой невроз (разновидность невроза навязчивых движений).
На четвертом — пневмония (воспаление легких).
На пятом — бронхиальная астма.
В практике педиатра встречаются и редкие причины кашля вроде коклюша, туберкулеза, инородного тела бронхов, гастроэзофагеальной рефлюксной болезни (ГЭРБ) и других.
Как понять, что кашель не «остаточный»?
Здесь я смотрю на два критерия: продолжительность кашля и снижение качества жизни ребенка.
Стандартные ОРВИ дают быструю положительную динамику кашля: в первые дни интенсивность кашля нарастает, достигает пика (особенно ночью), держится на пике 2–5 дней и постепенно начинает уменьшаться. После прохождения пика кашель исчезает полностью за 1–2 недели. Если кашель длится заметно дольше, нужно искать этому объяснение.
Если говорить о качестве жизни, то почти всегда от кашля страдает больше родитель, чем ребенок. Ребенок кашляет, но нормально спит, нормально ест, и в целом бодрый и веселый, зато родители сходят с ума от тревоги.
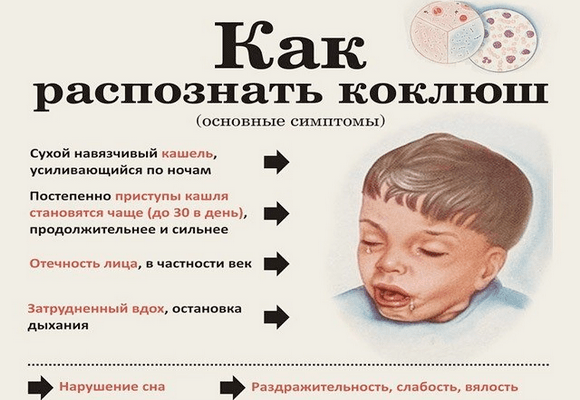
Но иногда качество жизни ребенка все же падает из-за кашля, и очень заметно. При коклюше он может кашлять так сильно, что ломаются ребра, возникают кровоизлияния под конъюнктиву глаза и десятки раз за день повторяется рвота. Кашель может ухудшать сон. Все это должно быть только на пике кашля, то есть в эти пресловутые 3–7 дней, если дольше, то речь точно не об остаточном кашле. Происходит что-то серьезное, такой кашель точно нельзя игнорировать.
Как избавиться от першения в горле?
Немедикаментозные методы. Перед тем, как избавиться от першения в горле, необходимо выяснить точные причины, вызвавшие его появление. В ситуациях, когда диагноз простудного заболевания не вызывает сомнений (есть другие типичные симптомы), а сама инфекция протекает относительно легко, можно ограничиться немедикаментозной терапией и применением безопасных лекарственных, предпочтительнее натуральных средств.
- теплое питье. Рекомендуется прием именно теплой (не горячей и не холодной!) жидкости, температурой около 40°C. При неаллергическом воспалении раздражение слизистой гортани могут назначить отвары трав, чай с медом, молоко с небольшим количеством сливочного масла и содой (на кончике ножа). При склонности к аллергии предпочтительнее использовать подогретую минеральную воду, чай, простую кипяченую воду. Жидкость следует пить мелкими глотками, удерживая некоторое время во рту, как можно чаще;
- полоскания теплыми щелочными растворами, отварами противовоспалительных трав;
- согревающие, отвлекающие и физиопроцедуры (ножные ванны, ингаляции, КУФ и др.).
Клиническая картина патологии
При обследовании вирус все чаще выявляется у взрослых собак, имеющих признаки острой респираторной инфекции (ринотрахеит), а так же баланопостита, везикулярного вагинита, инфекционного поражения глаз. При этом в 70-80% случаев герпес у собак не имеет характерных признаков. Иногда владельцы собак пытаются показать ветврачу фото, видео состояния собаки, но так диагноз не ставится, нужно очное присутствие питомца в ветеринарной клинике.
Типичные симптомы патологии:
- Расстройство работы ЖКТ (понос, рвота).
- Обильная саливация (слюни).
- Поражение ЦНС (судороги).
- Язвочки, «болячки» на слизистой половых органов.
У кобелей в виде баланопостита и при открытии крайней плоти видны поражения
слизистой. У сук язвочки видны на внутренней стороне петли.
При сильном поражении ЖКТ, профузном поносе, обильной рвоте
происходит быстрая потеря воды, собака худеет, появляются симптомы
обезвоживания.
У беременных самок происходит рассасывание плодов на ранней
стадии, выкидыши, мертворождение. Щенки от герпеса погибают очень быстро, через
12-36 часов от начала первых симптомов недомогания. Особенно опасен герпесвирус
для молодняка 1-3 недель. После 6 мес. и при своевременном обращении владельца
собаки к ветеринарному врачу, гибель щенков наступает редко.
Не исключено
лихорадочное состояние, повышение температуры тела до 40С и выше.
Поражение вирусом верхних дыхательных путей выражается
симптомами ринита, бронхита, а при осложнениях – признаками воспаления легких
(катаральная бронхопневмония).
Если герпесвирус затрагивает слизистую пасти, развивается
стоматит, при переходе на конъюнктиву – конъюнктивит. Кожные поражения
выглядят как опоясывающий лишай, скопление пузырьков с признаками сильного
зуда. А при повреждении, лопании высыпаний, присоединяется вторичная инфекция,
развивается дерматит с гнойным отделимым, алопециями, мокнутиями.
В этом случае герпес у собак на фото схож со многими кожными патологиями иного генеза, в том числе аллергическими реакциями, системными заболеваниями. Поэтому собаку нужно обязательно показать ветеринарному врачу, чтобы выявить истинную причину болезни.
Важно! После
переболевания собака остается вирусоносителем с латентным течением патологии.
Видимых симптомов нет, но питомец является носителем вируса, способным
передавать герпесвирус другим особям
Когда стоит использовать небулайзер?
Небулайзер нужен тогда, когда необходимо доставить лекарство непосредственно в гортань или бронхи. Чаще всего это требуется при вирус-индуцированной бронхиальной обструкции (обструктивном бронхите), стенозирующем ларингите (ложном крупе) и бронхиальной астме. Реже — при пневмониях и других заболеваниях. Стандартные вирусные кашли, не осложненные бронхообструкцией или стенозом гортани, обычно не требуют ингаляций.
Однако поскольку небулайзеры стали избыточно популярны и есть почти в каждой семье, где растет ребенок, многие педиатры начали рекомендовать ингаляции с пустым физраствором (без лекарств) 2–3 раза в день при любом кашле. Я не вижу вреда от такой процедуры и нередко соглашаюсь, когда родители спрашивают, нужно ли это делать. Доказательств эффективности (сокращения длительности, интенсивности кашля или снижения частоты осложнений) мне не попадалось, но и свидетельств о вреде тоже. Говоря о небулайзере, нельзя не упомянуть спейсер. Это более удобная и эффективная альтернатива небулайзеру при астме и других видах бронхиальной обструкции. Через спейсер в бронхи доставляются бронхолитики и ингаляционные стероиды. Он не требует электричества, помещается в любую дамскую сумочку и незаменим в путешествиях. Однако он менее популярен, чем небулайзер, видимо, потому что простой физраствор в него не нальешь, и показания к спейсеру не такие широкие и размытые, как к небулайзеру.