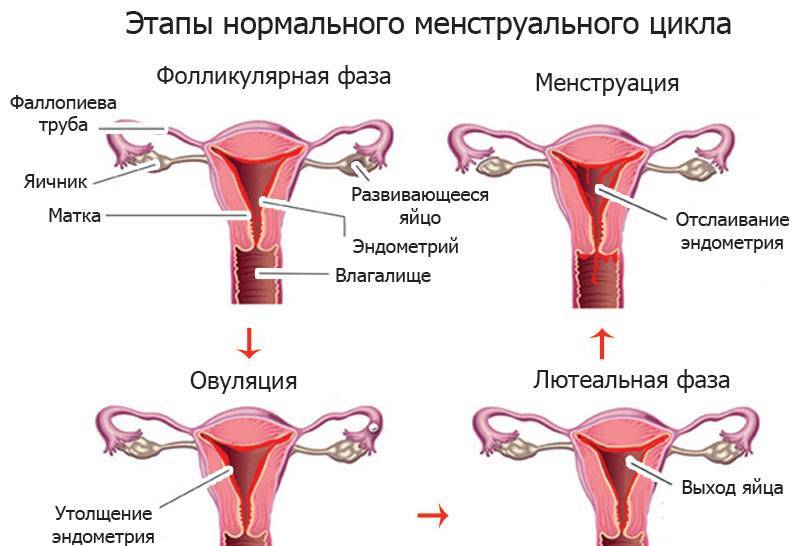
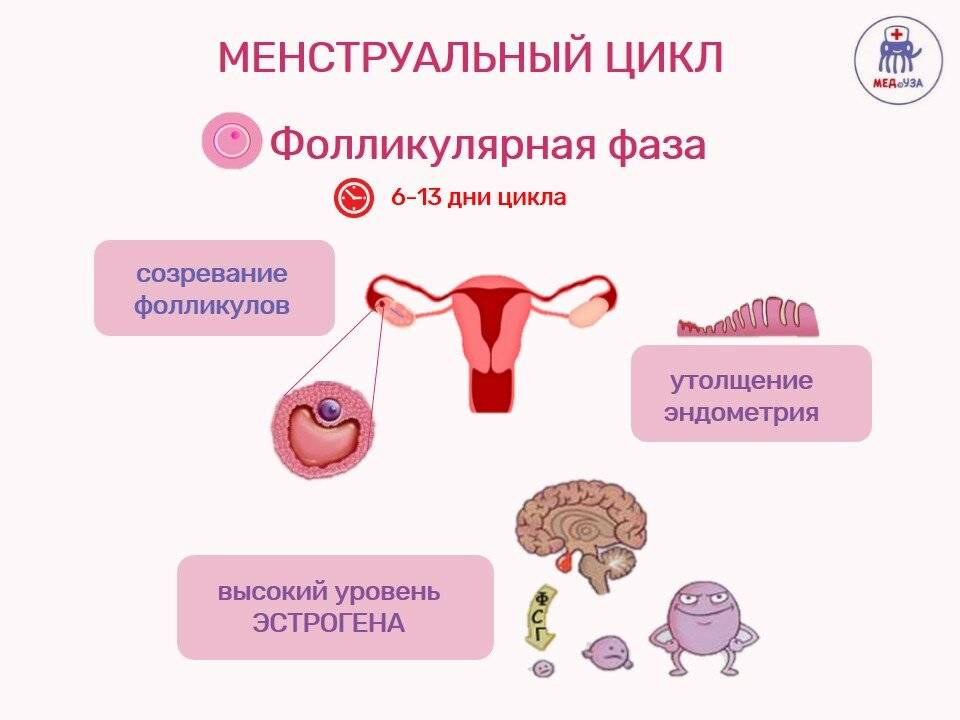
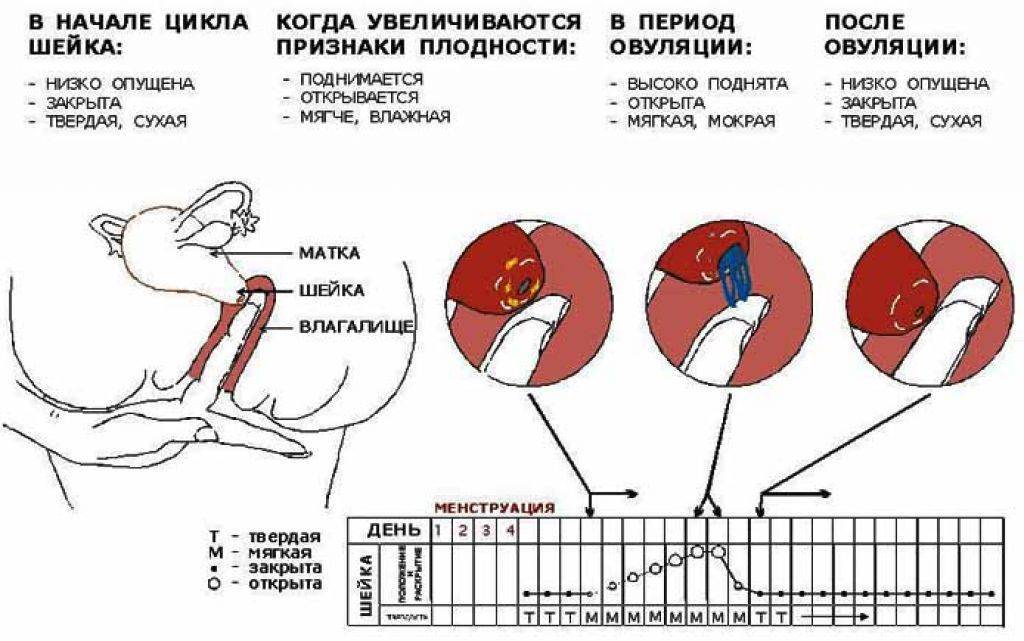
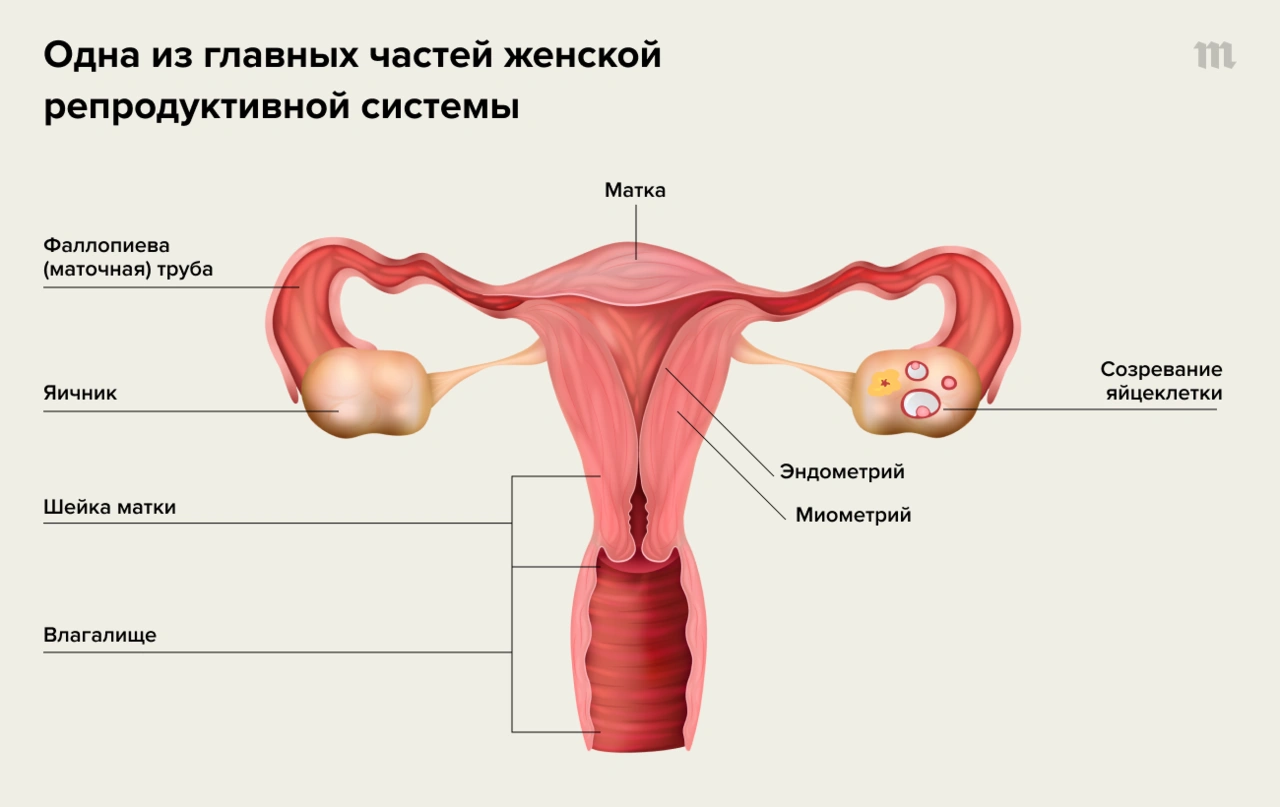
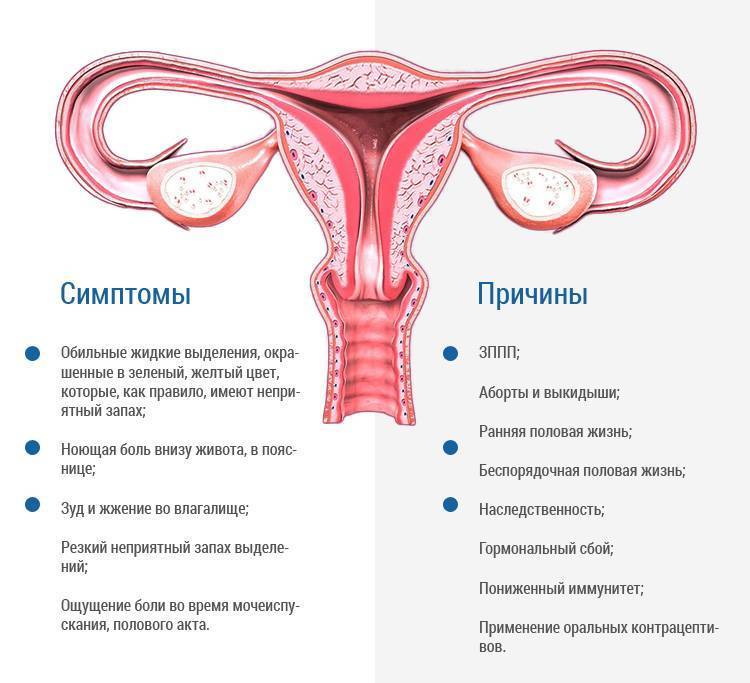
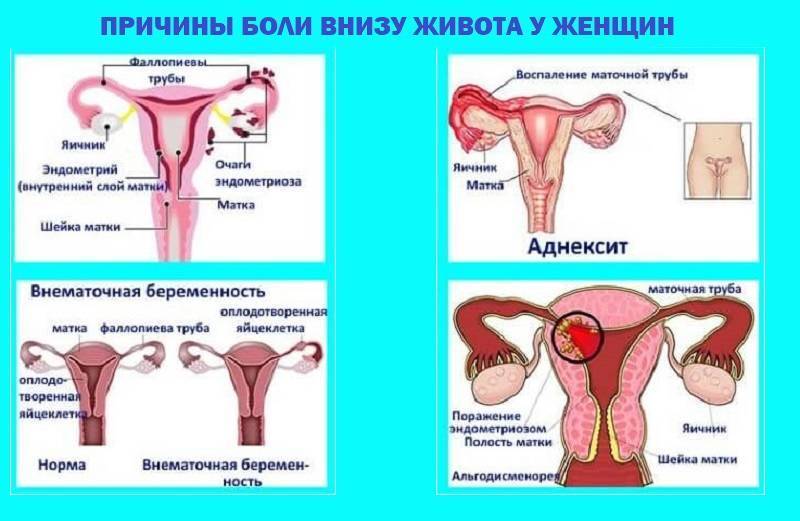
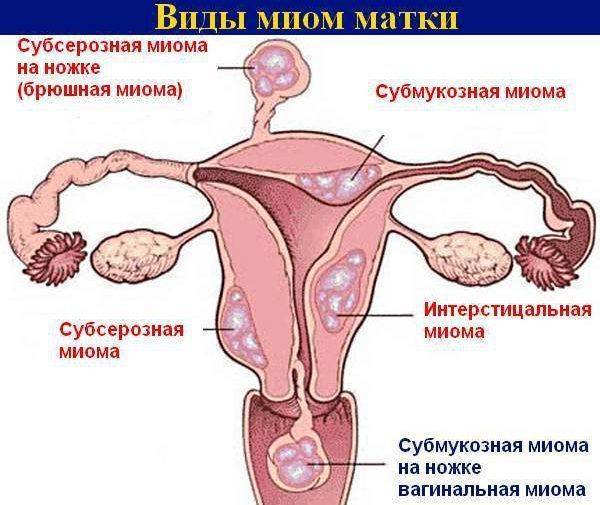
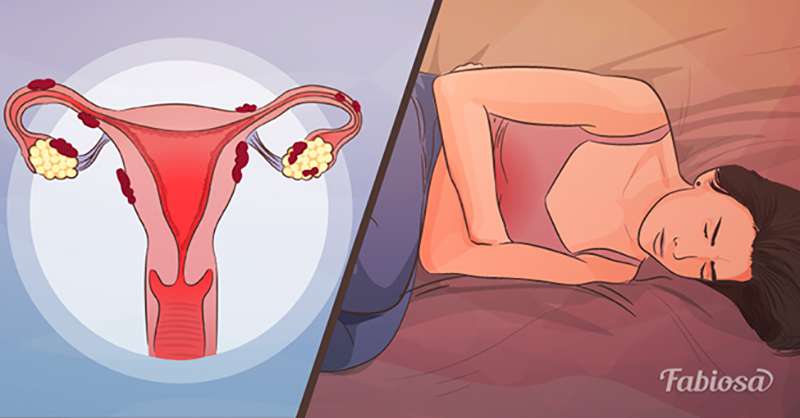
Виды болей нижней части живота
Характер болезненных ощущений может быть разным:
- тянущий;
- колющий;
- ноющий;
- схваткообразный;
- распирающий;
- тупой;
- режущий;
- опоясывающий;
- жгучий, словно обжигающий изнутри.
Неприятные ощущения могут начаться резко и интенсивно, нарастать постепенно, беспокоить справа, слева или посередине, иррадиировать в поясницу и другие области. Она может продолжаться в течение нескольких минут или дней, периодически прекращаться или тревожить постоянно.
Причины возникновения болей внизу живота у женщин можно разделить на несколько основных категорий:
физиологические, вызванные изменениями в организме;
гинекологические болезни;
проблемы в работе мочевыделительной системы;
расстройства функционирования кишечника и заболевания пищеварительной системы;
прочие патологии и состояния.
В выборе конкретных методов исследования, постановке верного диагноза большое значение имеет уточнение характера, продолжительности, интенсивности болей. Изучая симптоматику, врачи могут предположить определенное заболевание и наметить необходимое направление в обследовании пациентки.
Лечение менструальной мигрени
Любая головная боль – это повод для обращения к специалисту. Для установки первичного диагноза таким врачом является невролог, который сможет назначить препараты для снятия уже возникшего приступа и подобрать методику предотвращения новых проявлений.
Причиной многолетних мигреней могут быть различные заболевания. Например, после операции на яичниках наблюдается нестабильный менструальный цикл, угревые высыпания, то женщине необходима консультация гинеколога и эндокринолога.
Различные гинекологические заболевания также способны спровоцировать менструальную мигрень или схожие с нею приступы. Например, для доброкачественной опухоли матки часто головная боль является единственным внешним симптомом. Эндометриоз вызывает болезненные ощущения не только в пораженных органах, но провоцирует сильную мигрень. Аденомиоз, синдром поликистозных яичников, различные воспалительные процессы тоже влияют на выработку половых гормонов и сопровождаются головными болями.
Необходимые обследования
Для постановки точного диагноза пациенткам с подозрением на менструальную мигрень рекомендуется пройти следующие исследования:
общий анализ крови (особенно важно выяснить уровень гемоглобина) и мочи;
анализы крови на гормоны (яичников, надпочечников, щитовидной железы, гипофиза);
ультразвуковое исследование органов малого таза для выявления опухоли, кисты, воспалительных процессов и т.д.
Кроме этого, возможно назначение других исследований на усмотрение врача (ультразвуковое исследование кровеносных сосудов, МРТ головного мозга и так далее).
Медикаментозное лечение
Все лечение можно разделить на два варианта:
- предотвращение наступления мигрени;
- купирование возникшего приступа.
Для купирования приступов наиболее эффективными считаются специфические противомигренозные препараты – триптаны. Также часто назначают нестероидные противовоспалительные средства и спазмолитики. Но использование этих препаратов (даже в больших дозах) может не дать ожидаемого эффекта из-за специфичности менструальной мигрени.
В этом случае наиболее эффективно действовать на опережение, чтобы предупредить наступление и развитие мигрени. В профилактических целях эти же средства назначаются за пару дней до предполагаемого начала приступа. В рамках профилактики также используются препараты магния. Наиболее эффективно комплексное лечение, которое начинается до начала приступа и длится не менее 5-7 дней.
Гормональная терапия
Выравнивание гормонального фона с помощью препаратов и использование оральных контрацептивов, внутриматочных приспособлений иногда приводит к исчезновению или уменьшению интенсивности менструальных мигреней. Использование гелей и пластырей с содержанием эстрогенов также оказывает положительный эффект в качестве профилактики.
Лечение болезненных менструаций
Для лечения первичного типа функционального нарушения применяют нестероидные противовоспалительные средства, комбинированные оральные контрацептивы, гестагены.
Прием комбинированных оральных контрацептивов оправдан, если девушка или женщина предохраняются от беременности. Они позволяют отключить овуляцию, которая является основным виновником сильной боли при менструации, обеспечить прекращение накопления простагландинов. Оральные контрацептивы снижают сократительную активность гладкомышечных клеток, порог возбудимости, способствуют снижению частоты сокращений матки и внутриматочного давления, убирают симптомы болезненных менструаций или снижают их выраженность.
Нестероидные противовоспалительные препараты при лечении дисменореи устраняют такие симптомы, как диарея, рвота, тошнота, снижают негативное воздействие простагландинов. Нестероидные противовоспалительные препараты выпускаются в виде свечей, таблеток. Хороший и очень быстрый эффект наступает при применении ректальных свечей, которые действуют быстрее, чем препараты в таблетках. Препараты этой группы обладают анальгезирующим действием, рекомендуется начинать прием препаратов за один-два дня до появления боли, продолжать лечение во время менструации. Пациенткам, которым противопоказаны гормональные контрацептивы и гестагены, назначают нестероидные противовоспалительные препараты.
Лечение вторичной дисменореи начинается с обследования и лечения заболеваний, которые ее вызвали. Дисменорея этого типа часто сопровождается нарушением менструального цикла, сильной головной болью, нарушением сна, обильными выделениями со сгустками крови.
Осложнения менструальной боли
У большинства женщин наблюдается значительное улучшение при самостоятельной помощи. Но вы должны обязательно записаться к гинекологу в таких ситуациях
- Менструальные спазмы остаются болезненными дольше, чем обычно.
- Боль внезапно усилилась или изменилась.
- Кровотечение сильное, требуется более одной прокладки или тампона в час.
- Есть признаки инфекции, такие как лихорадка, озноб и ломота в теле.
- Вы думаете, что беременны, и у вас возникли какие—либо из этих симптомов.
 Озноб
Озноб
Гинеколог поможет справиться с большинством симптомов. Но вам следует обратиться в отделение неотложной помощи больницы, если возникнут какие—либо из следующих проблем
- вы падаете в обморок;
- когда встаете, очень кружится голова;
- внезапная сильная боль в области таза заставляет сгибаться;
- в менструальной кровиприсутствуют комочки, например, серые, грязно—бурые;
- вы беременны и вдруг испытываете сильную менструальную боль.
Профилактика появления болей
Чтобы избежать появления дискомфорта во время месячных в первую очередь следует обратить внимание на интимную гигиену. Многие женщины и девушки отмечали, что влагалище болит ощутимее, если длительное время не очищать половые органы
Для соблюдения гигиены во время менструации необходимо подмываться минимум 2 раза в день, а лучше – после каждого посещения туалета. Также раз в сутки следует принимать душ со специальными средствами, созданными для интимной гигиены и имеющими нейтральный уровень кислотности.

Прокладки следует менять 3–4 раза в день, а тампон не должен находиться внутри более 4 часов. Иначе можно спровоцировать повышенное размножение бактерий, ведь прокладки и тампоны, которые долго не менялись, создают оптимальную среду для такого размножения. От спринцевания в этот период следует отказаться, так как можно нарушить баланс микрофлоры.
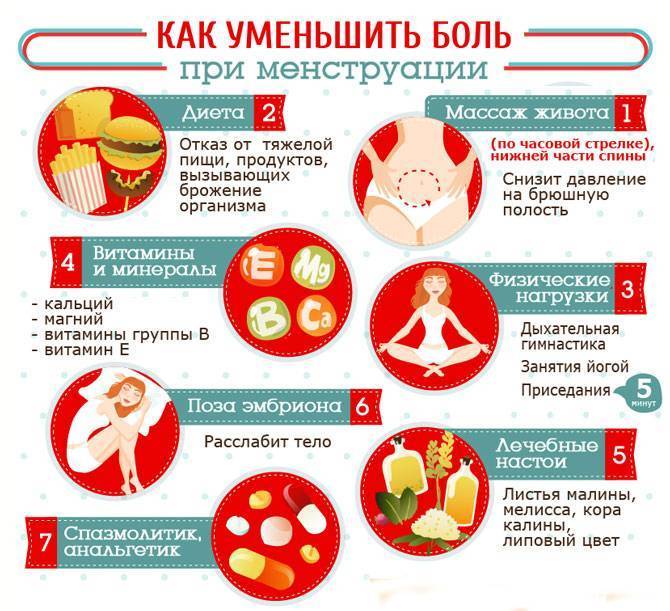
Для уменьшения болей в предменструальный период можно заменить душ расслабляющей теплой ванной. Если вы любите жесткую мочалку, то во время месячных лучше отложить ее в сторону и пользоваться более мягким вариантом.
Также следует исключить или уменьшить все виды деятельности, которые могут спровоцировать усиление болевых ощущений. Это могут быть:
- катание на велосипеде,
- длительное сидение на стуле,
- очень узкие брюки, которые при ходьбе могут вызывать натирание влагалища.
Для облегчения своего состояния необходимо больше отдыхать. Просто поваляйтесь в кровати в свой выходной день, почитайте книгу и расслабьтесь. Также снизить боль поможет соблюдение специальной диеты. Употребляемая пища должна быть легкой и не нагружать желудок. От алкоголя, сладких и соленых блюд лучше отказаться на это время.
Гинекологи говорят о том, что если влагалище перед началом и во время менструации болит не сильно и не долго, то это может быть одним из вариантов нормы. Ведь разные организмы по-разному переносят этот период. Но если длительность таких болевых ощущений превышает неделю или они чрезвычайно сильные, то следует посетить гинеколога, чтобы обнаружить причину. Не стоит сбивать боль медикаментами и откладывать посещение гинеколога, ведь появление боли, скорее всего, сигнализирует о наличии какой-либо патологии.
Почему болит живот при месячных
Причины боли при месячных можно разделить на две группы:
- Первичные (наиболее частые)
- Вторичные (развивающиеся на фоне нарушений в малом тазу)
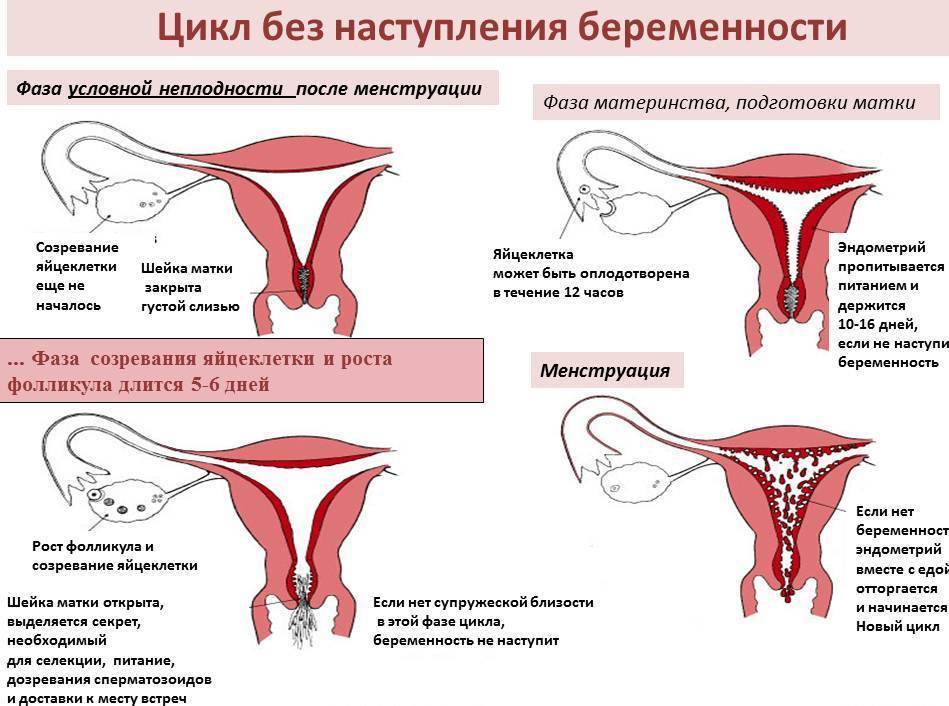
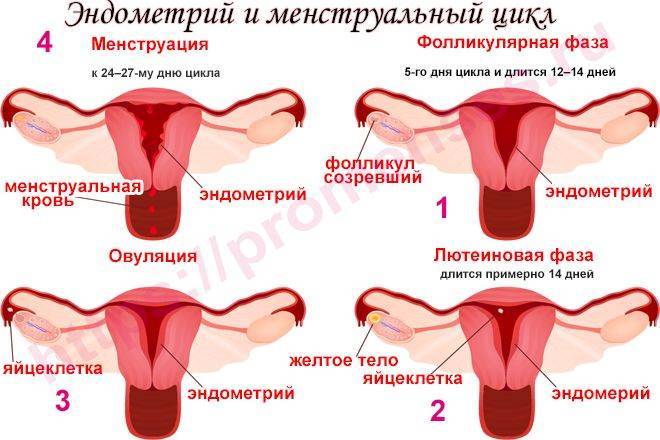
Первичная дисменорея возникает без связи с какими бы то ни было структурными изменениями органов малого таза. Считается, что интенсивные сокращения матки, которые происходят во время месячных, запускаются простагландинами. Простагландины вырабатываются отторгающимся слоем матки – функциональным эндометрием. Воздействие простагландинов и других веществ ведет к сильному сокращению мускулатуры матки, пережиманию кровеносных артерий, проходящих в толще мышечного слоя. Пережимание артерий матки ведет к ухудшению кровоснабжения тканей и развитию ишемии. Ишемия –это недостаток кровотока в ткани. В результате этих процессов стимулируются болевые рецепторы и развиваются боли при месячных. Усугублению симптомов способствует волнение и страх перед месячными. Иногда боль может быть из-за неправильного положения матки или слишком узкого канала шейки матки, через который выходят отторгнутые ткани во время месячных. К факторам риска первичной дисменореи относят наличие подобной проблемы у кровных родственников, раннее начало месячных, курени. Как правило боли при месячных возникают с началом полового созревания и утихают при достижении зрелого возраста. Также часто боли перед месячными исчезают у рожавших женщин.
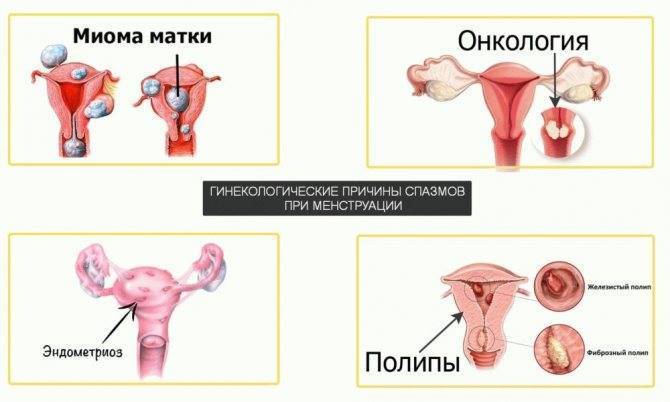
Вторичная дисменорея характеризуется таким состоянием, когда при месячных болит живот из-за нарушений в малом тазу. К основным причинам такой дисменореи относится:
- Эндометриоз
- Аденомиоз
- Миома
В менее распространенных случаях причиной боли при месячных являются нарушения структуры органов малого таза, кисты и опухоли яичников, воспалительные заболевания малого таза (в том числе ЗППП), застойные явления в венах малого таза и применения внутриматочных спиралей. Иногда боль во время месячных возникает при изгнании отторгнутых участков эндометрия через суженный канал шейки матки. Сужение канала шейки матки может возникнуть из-за рубцовой деформации после процедур лечения эрозии шейки матки и дисплазии шейки матки (при использовании электрокоагуляции, лазера и криодеструкции). Вторичная дисменорея всегда появляется в зрелом возрасте.
Болезненные месячные: лечение

Причину боли при первичной альгодисменорее выявить довольно сложно. При первичной дисменорее назначают успокоительные, витаминные препараты, рекомендован покой. Показано применение грелок на живот и согревающих компрессов. Сейчас широко применяют спазмолитики, но-шпу, атропин, лидокаин, лидол, транквилизаторы, триоксазин, андаксин. Особое место в лечении занимает гормонотерапия. Лечение вторичной дисменореи заключается в устранении причин заболевания, что приведёт и к исчезновению болезненных месячных.
Самолечение, а также глушение болевых симптомов обезболивающими таблетками — худший выход из возможных. Гинекологи группы клиник Альтермед приглашают на приём девочек, девушек и женщин с симптомами альгодисменореи для диагностики и лечения болезненных месячных. Мы можем Вам помочь!
Другие статьи автора
Полип эндометрия
Бактериальный вагиноз
Аденомиоз матки
Болезненные месячные
Вирус папилломы человека и рак шейки матки
Вульвит
Вульвовагинит
Гормональные нарушения
Цитомегаловирус
Эндометрит
Эндометриоз
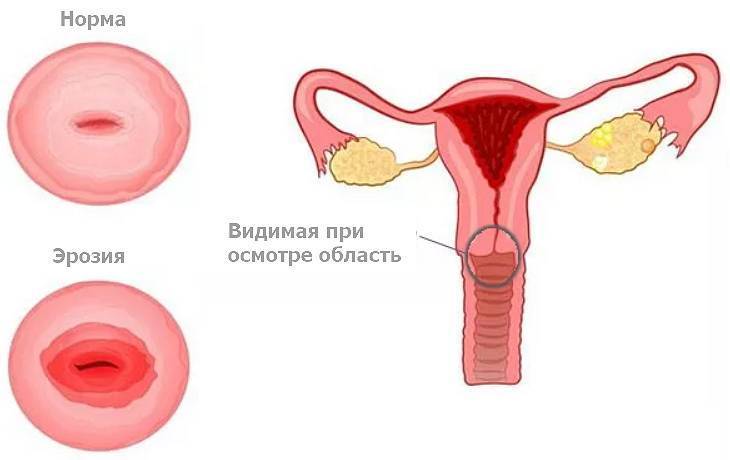
Эрозия шейки матки
Хламидиоз
Трихомониаз у женщин
Скрытые инфекции
Женское бесплодие
Аднексит, воспаление придатков
Недержание мочи у женщин
Киста бартолиновой железы
Врачи
Джашиашвили Мэгги Джемаловна
КМН, врач гинеколог-эндокринолог, репродуктолог, специалист УЗД, зав. отделением гинекологии
Блациос Никос Дмитриос
Врач гинеколог-эндокринолог, специалист УЗД
Гришковец Игорь Александрович
Врач гинеколог-эндокринолог, специалист УЗД
Реут(Аверченко) Наталия Игоревна
Врач гинеколог-эндокринолог, специалист УЗД
Ягунова Ангелика Владиславовна
Врач гинеколог-эндокринолог, специалист УЗД
Петренко Елена Вячеславовна
Врач гинеколог-эндокринолог, специалист УЗД
Диагностика и лечение
Если болит влагалище или живот при месячных довольно сильно, либо присутствуют выделения с резким запахом и ненормальным цветом, то желательно обратиться к гинекологу. Даже визуальный осмотр, проведенный на гинекологическом кресле, позволит предположить причину появления дискомфорта. Если же при осмотре ситуация не прояснилась, врач назначает дополнительные анализы.
Для того чтобы понять влагалище при месячных болит от инфекции или нет, назначаются общий анализ крови, мочи и бактериальный посев. Сочетание таких анализов позволяет не только сделать вывод, что причиной появления болей являются патогенные микроорганизмы, но точно определить их природу.
Это цитологический анализ и колькоскопия. Для проведения первого исследования необходимо взять немного клеток из вагины, а во втором происходит осмотр стенок органа при помощи специального прибора.
Если и этот диагноз не подтвердила, а влагалище по-прежнему болит, то гинеколог назначает УЗИ органов малого таза для того, чтобы исключить аномалии в строении органа, такие как:
- очень близкое расположение к мочевому пузырю,
- сильное искривление самой вагины или шейки матки,
- недостаточная выработка слизи, из-за чего появляется трение между стенками.
Лечение назначается в зависимости от причины появления боли. Если это были физиологические факторы, то врач порекомендует обезболивающие препараты. Например, Аспирин, Мотрин, Алив. Они снижают спазмы и облегчают состояние женщины во время менструации.
Если же причина того, что болит влагалище патологическая, то в первую очередь следует вылечить то заболевание, что и вызывает этот неприятный симптом.
Для облегчения своего состояния можно прикладывать грелку к нижней части живота. Но это только в том случае, если обнаружена причина появления болей и такой метод не спровоцирует ухудшения состояния. Грелку можно заменить пластиковой бутылкой с горячей водой.