Как материнские инфекции влияют на ребенка?
Многочисленные заражения могут повлиять на развивающегося ребенка. Тем не менее, врачам сначала трудно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на малыша одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным к вынашиванию ребенка или требуя использования лекарств, которые могут нанести вред плоду.
- Они могут непосредственно навредить ребенку, вызывая изменения, которые приводят к аномалиям при рождении.
- Они могут вызвать преждевременные роды или выкидыш.
По данным врачей, инфекции, которые, как известно, наносят вред развивающемуся плоду, включают:
- бактериальный вагиноз, который может вызвать преждевременные роды;
- инфекционные заболевания, такие как гепатит, сифилис, герпес и ВИЧ, которые могут заразить плод;
- хламидиоз, который может вызвать глазные инфекции и пневмонию;
- гонорею, которая загрязняет околоплодные воды, вызывает преждевременные роды и приводит к глазным инфекциям и возможной слепоте;
- стрептококк группы В, вызывающий тяжелые осложнения у новорожденных и даже летальный исход;
- токсоплазмоз, вызывающий аномалии рождения и интеллектуальные нарушения;
- цитомегаловирус, который может также вызвать аномалии рождения и интеллектуальные нарушения;
- листерию, которая может вызвать выкидыш, мертворождение и аномалии рождения.
Прогноз и профилактика
Розовый лишай проходит за несколько недель или месяцев, и чаще всего сыпь больше не появляется никогда. У этой болезни очень редко бывают осложнения, и почти всегда они связаны с неправильным уходом за кожей, с попытками лечиться самостоятельно
Чтобы избежать осложнений, важно обратиться к дерматологу и соблюдать его рекомендации
После того как сыпь исчезнет, на коже могут остаться темные пятна. Чаще это бывает у людей со смуглой кожей. Эти пятна проходят без лечения за несколько месяцев.
Специальных мер профилактики розового лишая не существует
Чтобы снизить риск болезни, важно укреплять иммунитет, стараться не бывать в местах скопления людей в период сезонных эпидемий, использовать медицинские маски и другие средства индивидуальной защиты
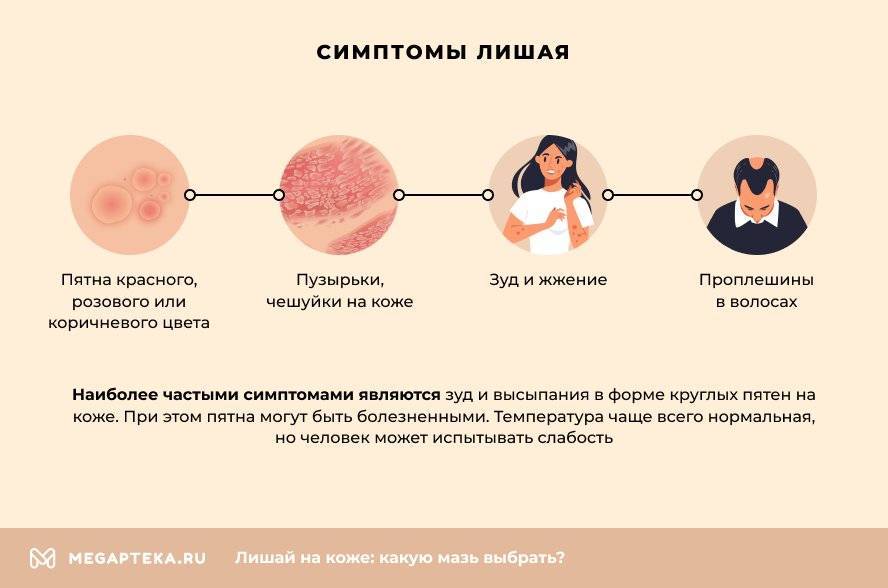
Симптомы лишая у детей
Клинические признаки разных видов лишая у детей различаются. При этом есть ряд общих проявлений патологии:
- зуд;
- сыпь в виде светлых и темных пятен на разных участках тела;
- выпадение волос на пораженном участке;
- шелушение и воспаление кожи.
Общее состояние и самочувствие не ухудшаются.
Как выглядит лишай у детей?
В зависимости от разновидности, лишай имеет характерные клинические проявления. Как правило, те или иные зоны тела поражает характерная сыпь:
- спина – розовые разрастающиеся пятна и небольшие светлые рядом с ними;
- грудь – розовые и белые пятна;
- руки – темные и светлые пятна разных форм;
- ноги – пятна разных форм и оттенков.
Чем опасны кисты яичников
Бывают случаи, когда фолликулярная киста или киста желтого тела лопается, и ее содержимое изливается в брюшную полость. При этом может начаться кровотечение, и, как следствие, — необходимость госпитализации в стационар. Кроме того, возможен перекрут кисты яичника, который сопровождается сильными болями в животе и также требует лечения в стационаре.
При беременности потенциальную опасность представляют кисты яичников больших размеров, поскольку может произойти разрыв кисты или перекрут, в этом случае без хирургического вмешательства не обойтись.
В редких случаях формирование множественных кист яичников становится причиной бесплодия.
Общие симптомы лишая
Все виды лишая имеют свою симптоматику. Но есть и общие признаки заболевания. Микроорганизмы, которые становятся возбудителями лишая, могут жить в человеческом теле длительное время и при этом никак себя не проявлять. Вирус активизируется в основном при снижении иммунитета.
Первые признаки заболевания:
- изменение пигментации кожи;
- выпадение волос;
- шелушение кожи или ее отдельных участков;
- появление пятен нечеткой формы, часто имеющих разные размеры;
- зуд в области высыпаний.
К этим симптомам добавляется ухудшение общего самочувствия. Человек становиться раздражительным, нервным. Это происходит из-за неприятных ощущений и визуального появления заболевания. Симптомы могут иметь разную локализацию, скорость распространения и степень заразности.
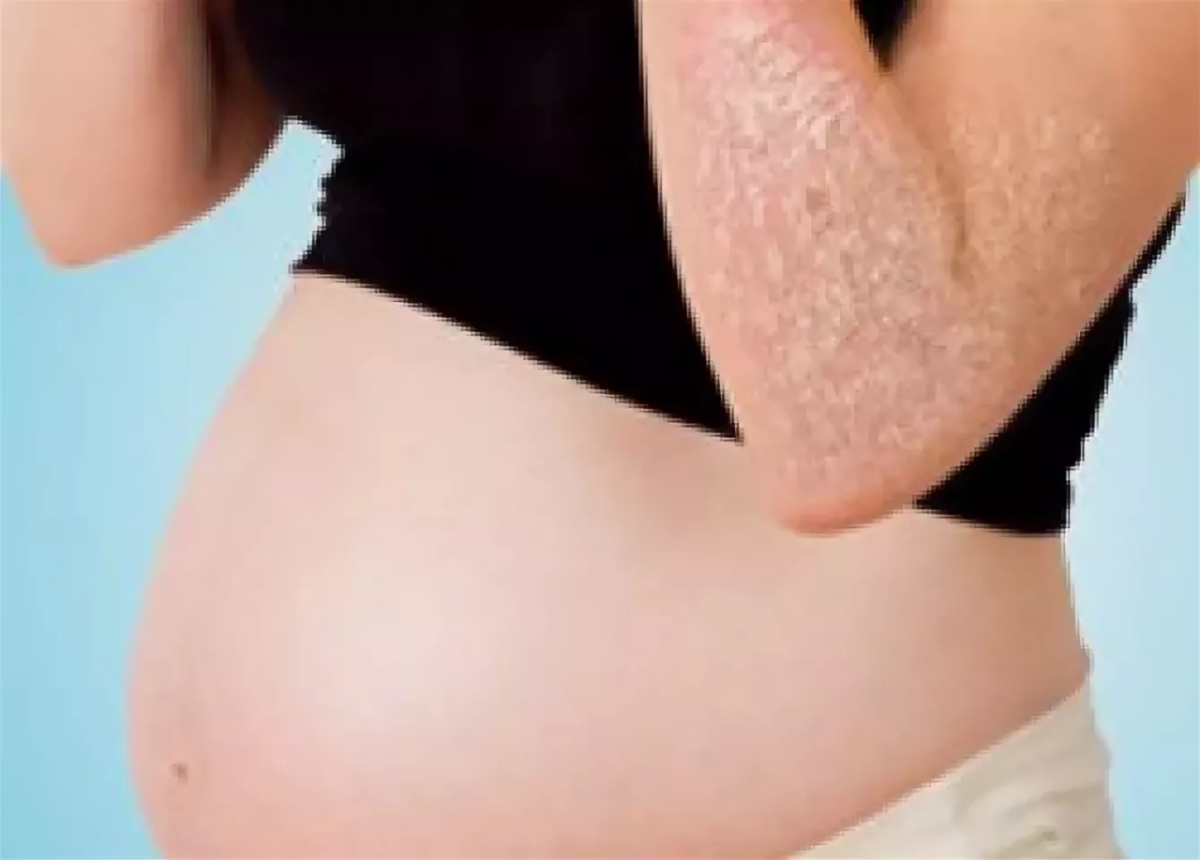
Опасность для будущей мамы и плода
Любое заболевание при беременности оценивается врачом с точки зрения опасности для плода, и выбор методов лечения основывается на препаратах, не способных нанести ему вред. Высыпания во время вынашивания малыша требуют точной диагностики и правильного выбора лекарственной терапии.
Заражение особенно опасно в 1 триместре беременности. Наиболее вреден розовый лишай, при беременности он может стать причиной выкидыша. Во 2 триместре этот риск снижается, однако чем раньше начато лечение, тем оно эффективнее и безопаснее.
О вреде заражения для беременной и плода такими заболеваниями, как гепатиты, медики предупреждают каждую женщину. В этом случае нарушается процесс нормального формирования плода, и ставится под вопрос о необходимости дальнейшего сохранения беременности. Если не лечить лишай, нарушения целостности кожных покровов становятся открытыми воротами для инфекций, и к сыпи может присоединиться бактериальная или грибковая инфекция. Расчесы нередко воспаляются, в запущенных случаях возникает нагноение.
Как передаётся лишай от человека к человеку?
«Не трогай эту собачку, подхватишь лишай» — многие из нас услышали эту фразу от мамы в детстве. Отчасти это правда: заразиться стригущим лишаём можно через прикосновение к шерсти заражённого животного. Однако, дворняжки – это не самая большая угроза для здоровья будущих матерей. Болезнь чаще всего передаётся от человека к человеку. Происходит это следующим образом:
- Через прикосновение – рукопожатие, объятие, поцелуй. Любой тактильный контакт с больным человеком может стать причиной заражения.
- Использование предметов личной гигиены – расчёска, полотенце для умывания, зубная щётка, и т. д.
- В общественных местах в высокой влажностью воздуха – бассейне, бане, аквапарке и т. д.
Обратите внимание! В некоторых случаях лишай может передастся через дверную ручку, поручень или сиденье в общественном транспорте
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
- антигистаминные средства, избавляющие пациента от кожного зуда, отеков и покраснений на теле
- кортикостероидные, десенсибилизирующие и противозудные мази
На пораженные кожные покровы наносят и слегка втирают лечебные составы, содержащие бетаметазон, гидрокортизон и пр. Медикаменты устраняют высыпания, избавляют от шелушения, эффективно восстанавливают кожу. - подсушивающие средства, содержащие цинк, для ускорения заживления кожных покровов
- антибиотики широкого спектра действия показаны в случаях, когда к розовому лишаю присоединяется бактериальная инфекция
Самостоятельно начинать прием антибактериальных препаратов недопустимо, так как они подбираются индивидуально с учетом лабораторных анализов. - противогрибковые лекарства: назначают препараты, содержащие клотримазол и другие активные вещества, местно в виде гелей и мазей
- противовирусные лекарства, содержащие ацикловир и другие активные компоненты
Проведенные дерматологические испытания подтвердили, что если с первых дней назначать противовирусные средства в сочетании с антибиотиками, то пациент быстро восстанавливается. - нейтральные водно-взбалтываемые препараты
Дерматологи назначают пациентам с розовым лишаем аптечные болтушки, содержащие оксид цинка, ментол и анестезин. Данные средства снимают зуд и болезненность поврежденных участков и ускоряют выздоровление. - йод – средство агрессивное, но крайне эффективное
Травмированные кожные покровы обрабатывают йодом утром и вечером. Первоначально кожа начинает активнее шелушиться, но потом на ней не остается лишних чешуек. Не все специалисты рекомендуют своим пациентам прижигать поврежденные участки йодом, так как при неправильном использовании этот препарат может навредить.
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
- Соблюдать гипоаллергенную диету: отказаться от орехов, цитрусовых, шоколадок, меда и пр. Из меню должны быть исключены продукты, в составе которых присутствуют искусственные красители. Стоит ограничить употребление жареных блюд, газированных напитков, фаст-фуда, крепкого алкоголя и кофе.
- В разумных пределах ограничить водные процедуры, отдать предпочтение душу.
- Отказаться от использования агрессивных гигиенических и косметических средств для тела. Гели и другие моющие средства не должны пересушивать кожу.
- Отдать предпочтение нательному белью из натуральных тканей.
- Умеренные солнечные ванны – ультрафиолет помогает кожным покровам быстрее восстановиться.
- Соблюдать рекомендации дерматолога, наносить на кожу только средства, рекомендованные специалистом.
- Народные средства можно использовать только после консультации с лечащим врачом.
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца. У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть
Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни. Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности
Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
- Грибок ногтевых пластинок
- Атопический дерматит
Розовый лишай при беременности
Появления питириаза часты при гормональных изменениях в организме пациентки или при реакции на какие-либо продукты. Патология может быть опасна для здоровья мамы и малыша, однако доставляет дискомфорт, появляется зуд и пятна. Причинами недуга является слабый иммунитет.
В период лактации женщинам гормональные, противовирусные средства не назначают. При появлении зуда, дерматолог прописывает антигистаминные препараты, учитывая состояние женщины. В качестве наружных средств прописывают мази, содержащие цинк.
У беременных на ранних сроках лишай негативно действует на плод, так как болезнь является инфекционной. Ребенок не сможет заразиться, но есть вероятность выкидыша или роды могут быть преждевременными. Инфекции подвергаются пациентки, у которых срок беременности до 15 недель.
При появлении лишая следует обратиться к врачу. Он пропишет антигистаминные лекарства в случае отека, антибиотики, если болезнь дала осложнения. Также назначит витамины С, А, В. Седативные средства потребуется принимать, если имеется риск для плода. Прием препаратов самостоятельно не рекомендуется, так как это может сказаться негативно на ребенке.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
- угнетается клеточный иммунитет, а гуморальный нарастает;
- усиливается циркуляция крови в коже, что способствует появлению зуда и/или отеков;
- повышается сывороточный прогестерон, а также другие гормоны, усиливающие кожную чувствительность;
- нерегулярный стул, запоры провоцируют хроническую эндогенную интоксикацию.
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
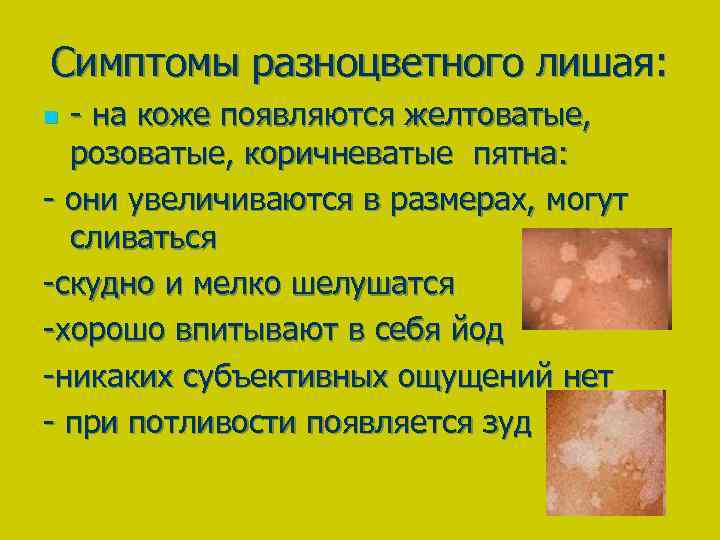
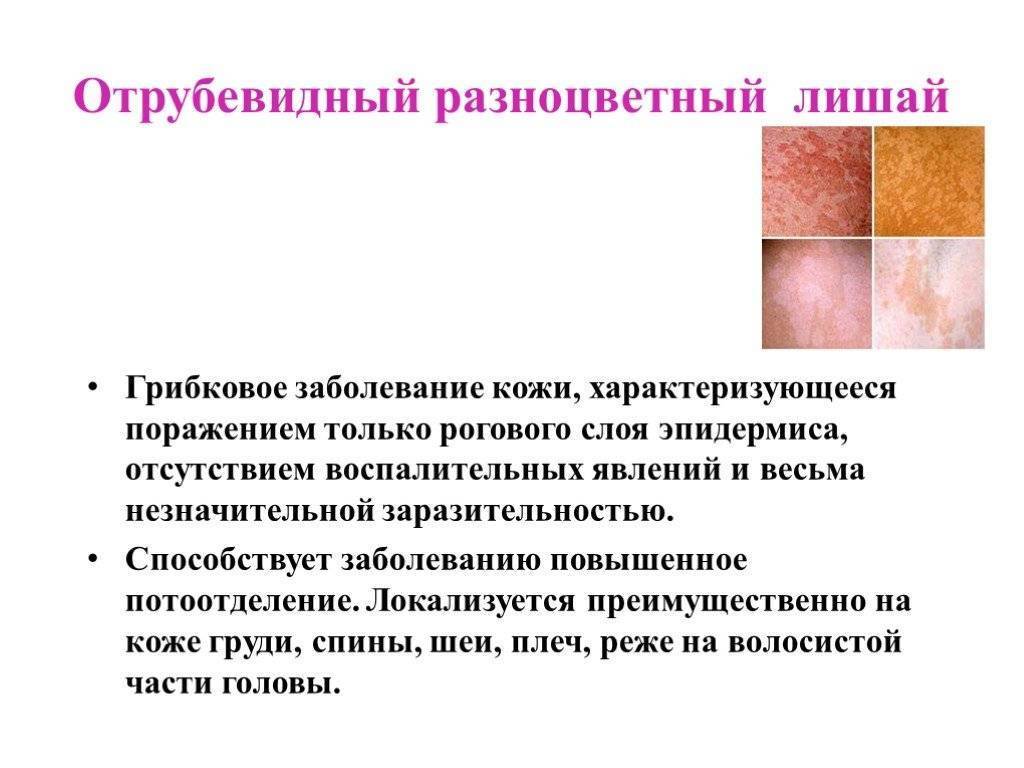
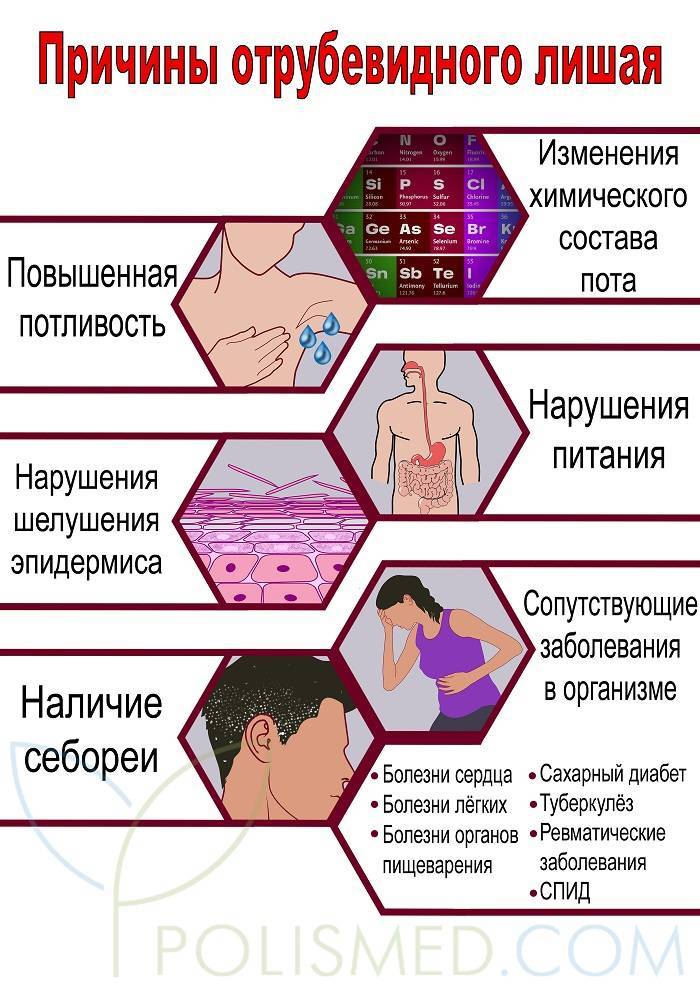
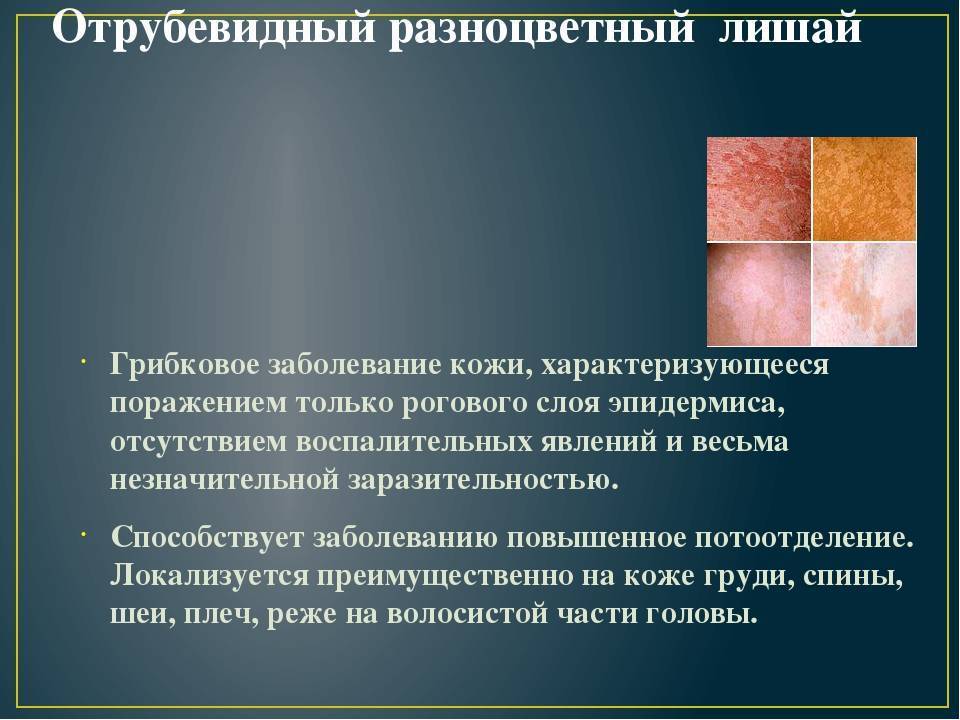
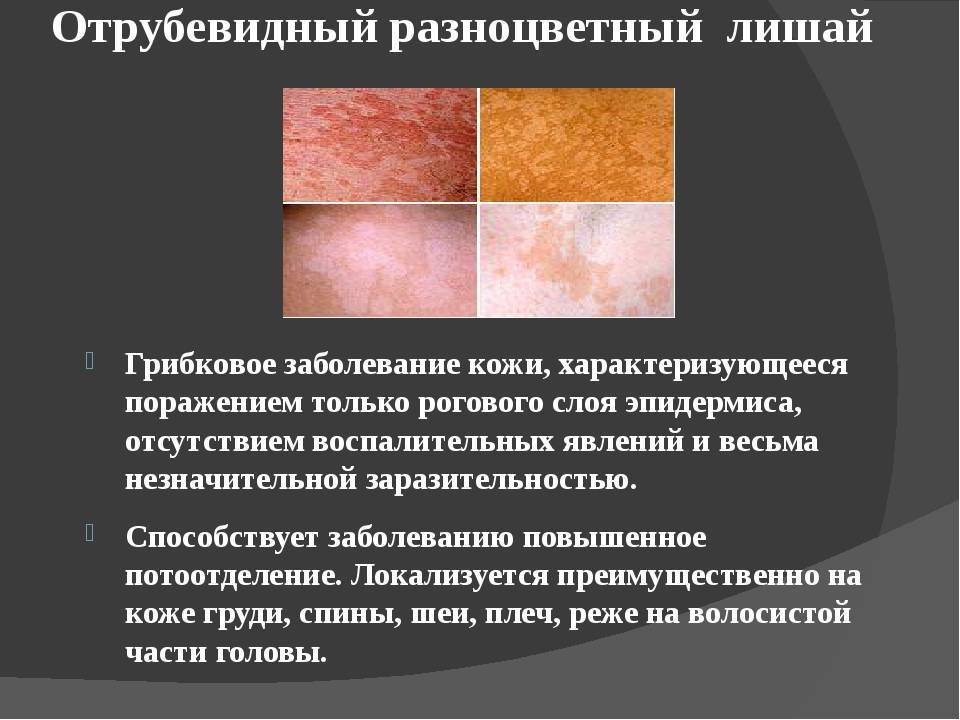
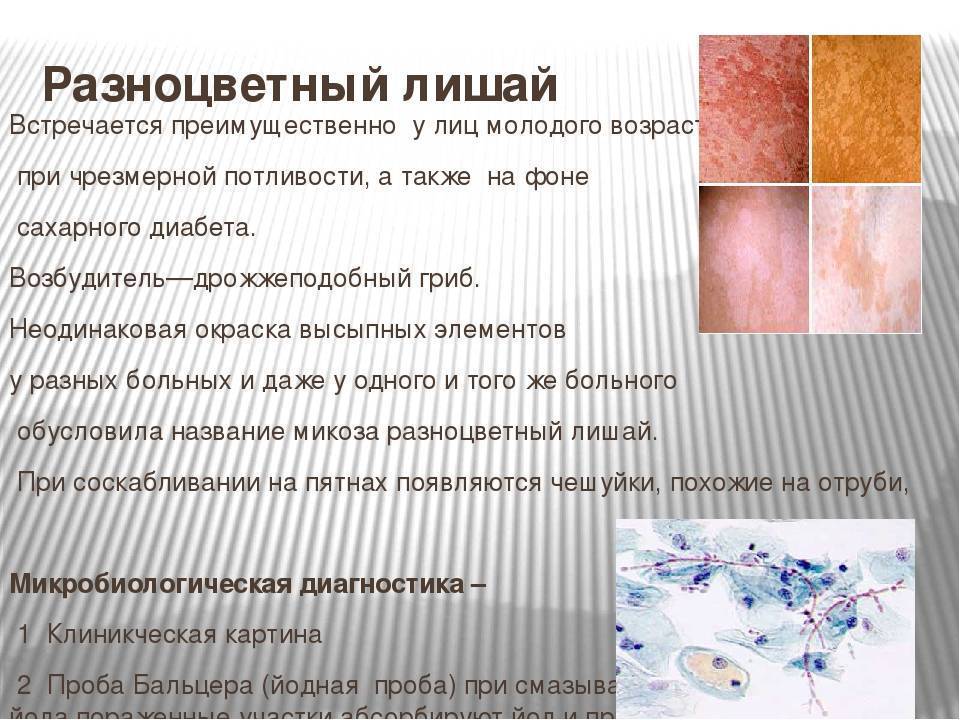
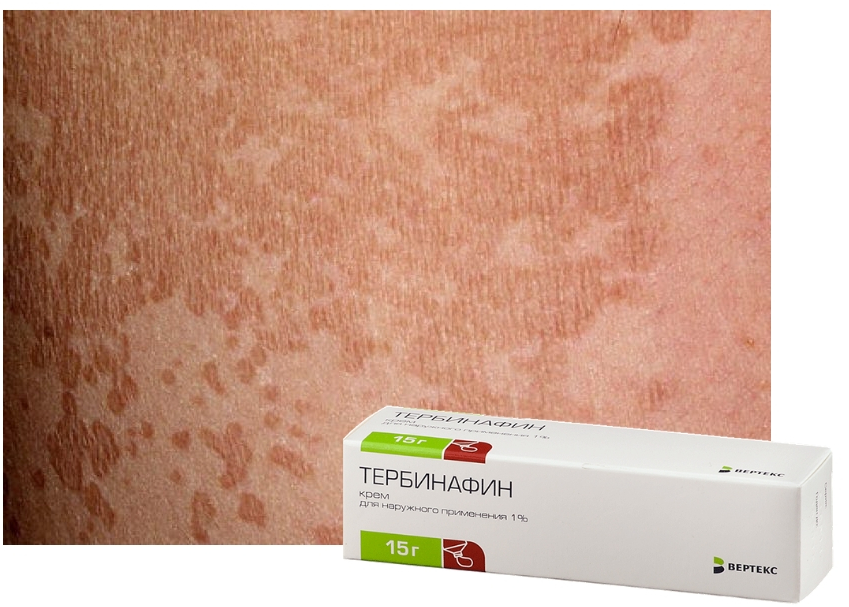
Симптомы отрубевидного лишая:
- Образование пятен розового цвета. Вначале одиночные, затем они увеличиваются и сливаются. Высыпания наблюдаются на животе, шее, под волосами, на груди.
- При распространении заболевания они приобретают темный цвет. Могут иметь красный или коричневый цвет. На пораженных участках цвета различаются, поэтому лишай получил название цветной. В некоторых случаях образования сливаются в одно целое.
- Через определенное время происходит шелушение. Чешуйки напоминают отруби.
- Наблюдается зуд, но не во всех случаях.
- После заживления на коже остаются белые или светлые пятна, на них не действует загар, вызвано это нарушением клеток в результате грибков.
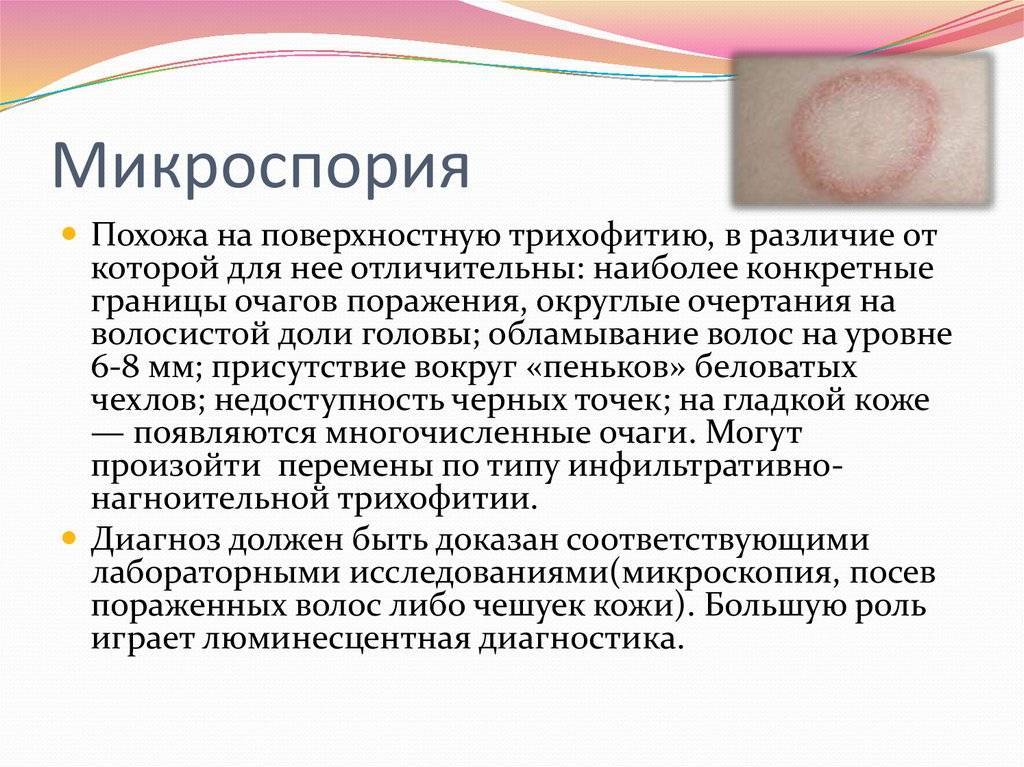
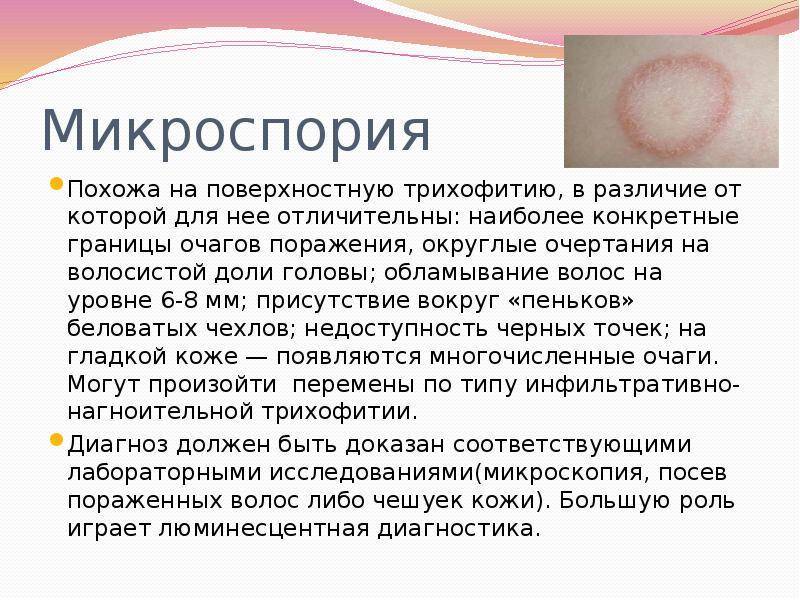
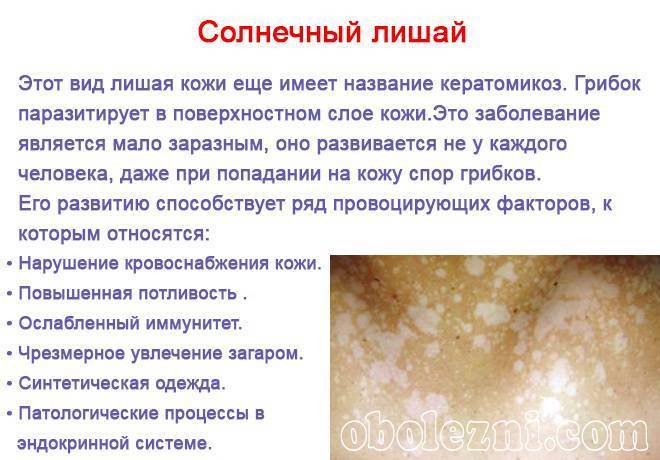
1.Что такое отрубевидный лишай?
Отрубевидный лишай называют ещё «разноцветный лишай» или «солнечный грибок». Этот вид грибкового заболевания в нашем климате не так распространён, как в странах с жарким влажным климатом. Однако, дерматологи России у 5% населения обнаруживают отрубевидный лишай.
Особенно часто грибок заселяется на теле людей, склонных к повышенной потливости и себорейному диатезу, что создаёт благоприятную среду для внедрения и развития этой кожной инфекции. Отрубевидный лишай без лечения длится годы, практически не влияя на общее состояние человека, но создавая психологический дискомфорт из-за косметических дефектов кожи. Проявления болезни редуцируются зимой и обостряются в жаркое время года.
Диагностика кист
Первым этапом диагностики кист является осмотр гинекологом в кресле, врач может обнаружить одностороннее (реже двустороннее) увеличение яичника, при больших размерах кист иногда отмечается болезненность во время осмотра.
Для диагностики кист яичника широко применяется ультразвуковое исследование органов малого таза, позволяющее определить вид кисты, так как все описанные выше образования имеют свои отличительные особенности.
В ряде случаев для правильной постановки диагноза необходимо провести повторные ультразвуковые осмотры в течение одного или нескольких менструальных циклов. При спорных вопросах врач дополнительно может порекомендовать провести МРТ органов малого таза.
Лечение
Терапевтическая тактика определяется видом лишая и тяжестью болезни. Беременность накладывает явные ограничения на применение некоторых медикаментов, особенно в первом триместре, что делает выбор лекарственных средств довольно непростой задачей.
При розовом лишае рекомендуют соблюдать диету с ограничением острых и пряных блюд, ограничить длительный контакт пораженных участков с водой (разрешается лишь кратковременный душ), исключить механическое раздражение (мытье, ношение синтетической одежды), которые способствуют распространению инфекции. Допускается наружное лечение цинк-водной смесью.
Разноцветный лишай и микроспорию лечат серно-салициловой мазью, очаги смазывают раствором йода. Из наружных противогрибковых средств возможно применение тербинафина, клотримазола, но только в случаях, когда потенциальная польза для матери превышает риск для плода. Внутрь антимикотики не назначают.
Очаги опоясывающего герпеса тушируют спиртовыми растворами анилиновых красителей (бриллиантового зеленого). Из противовирусных средств возможно использование мази с ацикловиром, но лишь с разрешения лечащего врача
Системная противогерпетическая терапия проводится с большой осторожностью
Чем лечить на поздних сроках?
В третьем триместре беременности арсенал разрешенных препаратов несколько расширяется. При розовом лишае могут применяться некоторые антигистаминные, десенсибилизирующие средства. При генерализованной герпес-инфекции с риском для плода обязательна внутривенная терапия ацикловиром. Но системные противогрибковые средства противопоказаны и на поздних сроках беременности.
Существует несколько разновидностей лишая, возникающего при беременности, что в значительной степени обусловлено снижением активности иммунитета у женщины в этот период. Обычно заболевания не наносят ощутимого вреда будущей матери и плоду, поэтому лечение ограничивается общими рекомендациями и безопасными наружными средствами. Но бывают и более серьезные ситуации, нуждающиеся в активной системной терапии, чтобы предотвратить внутриутробное поражение ребенка.
В чем опасность вируса на ранних сроках беременности?
Любая инфекция матери, включая герпес, оказывает влияние на внутриутробное развитие ребенка. Чем меньше срок вынашивания, тем выше риски развития различных осложнений (вплоть до самопроизвольного прерывания беременности или замирания плода).
Это не значит, что для женщины, собирающейся в роддом, ВПГ безвреден. Просто на каждом сроке беременности существуют определенные опасности для мамы и малыша.
1 триместр
Возникновение характерных пузырьков в носу и на губах женщины на ранних сроках беременности – тревожный сигнал. В этот период органы малыша только начинают формироваться, и инфицирование плода может стать причиной патологий в его развитии (особенно, если заражение первичное, и в крови матери нет антител к герпесу).
2 триместр
К 12 неделе формирование жизненно важных органов эмбриона завершается, поэтому риск пострадать при рецидивирующем герпесе для плода на этом сроке невысок. В то же время при первичном заражении может произойти инфицирование плаценты, что приведет к нарушению ее функций и голоданию зародыша. В худшем случае такое развитие событий может спровоцировать преждевременные роды. В лучшем – стать причиной слабого иммунитета и дефицита массы тела у малыша.
3 триместр

На поздних сроках беременности организм матери очень ослаблен. Первичное заражение ВПГ в 3 триместре может привести к резкому ухудшению состояния женщины. Для малыша возникает опасность поражения нервной системы. Если же заражение произошло вторично, организм матери легко справится с болезнью, а антитела к герпесу, содержащиеся в ее крови, защитят плод от инфицирования.
Лечение зуда
Хотя зуд во время беременности во многих случаях не представляет опасности, терпеть его тоже не нужно. О неприятных ощущениях нужно сказать гинекологу, который определит методы диагностики и при необходимости даст направление к другим специалистам. Лечение зуда во время беременности осуществляет лечащий врач-гинеколог вместе с дерматологом.
Нельзя заниматься самолечением и пользоваться лекарственными средствами без одобрения врача. Многие из них имеют противопоказания и могут стать причинами тяжелых побочных эффектов. Беременная женщина должна помнить о запрете расчесывания зудящих мест. Это приводит к нарушению целостности кожи, появлению ран и ссадин, которые станут местами проникновения инфекции.
Схема лечения зависит от заболевания, вызывающего зуд. При выборе медикаментозной терапии учитывают риски негативного влияния на плод. Это особенно актуально в случае назначения антибиотиков, гормональных и противогрибковых препаратов. Самолечение недопустимо!
В лечении зуда при беременности могут быть назначены следующие виды препаратов:
- антигистаминные средства – для устранения зуда, вызванного дерматитами, крапивницей;
- глюкокортикоиды – применяют для лечения дерматитов;
- эмоленты – оказывают увлажняющий и регенерирующий эффект при чрезмерной сухости и обезвоживании кожных покровов;
- адсорбенты и гепатопротекторы – для нормализации работы печени;
- желчегонные препараты – для коррекции состояния органов ЖКТ;
- седативные средства – для нормализации состояния нервной системы, если у беременной женщины наблюдаются признаки повышенной тревожности и нарушения сна.
При умеренном зуде беременной женщине показан прием ванн с отваром череды или овсяных хлопьев. Овсяная ванна эффективна при зуде, вызванном растяжками, экземой или псориазом. Для ее приготовления измельченную овсянку смешивают с пищевой содой и добавляют немного молока, смесь выливают в теплую ванну.
К зудящим участкам кожи можно прикладывать примочки на травяных отварах. Ромашку, череду или зверобой заливают кипятком и настаивают. Через несколько часов отвар для примочек готов к употреблению.
Для устранения зуда половых органов назначают лекарственные свечи с местным действием. Большую пользу приносят сидячие ванночки из отваров шалфея или ромашки.
Зуд в области живота, вызванный натяжением кожи, может провоцировать появление растяжек. Для профилактики эстетических недостатков необходимо увлажнять кожу специальными средствами.
Чтобы уменьшить зуд, беременной женщине следует носить одежду только из натуральных тканей, преимущественно хлопка. Натуральные ткани позволяют коже свободно дышать. Будущим мамам полезно принимать прохладный душ без применения мыла или гелей для купания. Коже нужно обеспечить действенную защиту от внешних агрессивных факторов: солнца, мороза и ветра.
При появлении зуда кожи лучше отказаться от применения парфюмерии, очень ответственно отнестись к выбору косметических средств.
Лечение Ветряной оспы и опоясывающего герпеса у беременных:
О применении антивирусной терапии при ветряной оспе у беременных до сих пор нет данных. Поскольку ветряная оспа менее чувствителен к ацикловиру, чем ВПГ, необходимо увеличивать дозу и вводить лекарство парентерально. В тяжелых случаях при пневмонии назначают ацикловир по 10 мг/кг каждые 8 ч внутривенно в течение 10 дней. При тяжелом течении опоясывающего герпеса во время беременности ацикловир можно применять во II и III триместрах, при очень тяжелом течении – уже в I триместре. Введение специфического VVZ-иммуноглобулина во время беременности проводят и с целью пассивной иммунизации, и с целью профилактики таких тяжелых осложнений ветряной оспы, как ветряночная пневмония.
Мероприятия, проводимые в родах. При подозрении на ветряную оспу следует отсрочить роды на 3-4 дня, чтобы материнские IgG-антитела, уровень которых повышается примерно на 5-6-й день после острой ветряной оспы, могли быть переданы плоду и соответственно новорожденному. Если токолиз провести не удалось, то сразу же после рождения ребенку вводят WZ-иммуноглобулин. При массивных высыпаниях ветряночных элементов на половых органах заболевшей менее 5 дней назад женщины может встать вопрос о родоразрешении путем кесарева сечения с целью профилактики интранатального инфицирования.
После родов женщины с ветряной оспой или опоясывающим герпесом изолируются в специальные боксы обсервационного отделения. Новорожденным назначают профилактический курс ацикловира и WZ-иммуноглобулина. Пассивную иммунопрофилактику осуществляют с помощью внутримышечного введения варицеллона в дозе 0,2-0,4 мл/кг или внутривенного введения варитекта в дозе 1-2 мл/кг. Ребенка изолируют от матери до тех пор, пока не минует опасность заражения. Такие новорожденные наблюдаются в течение 14 дней даже при отсутствии симптомов инфекции. При развитии ветряной оспы у новорожденного назначают лечебный курс ацикловира в дозе 5 мг/кг каждые 8 ч внутривенно в течение 5-7 дней. Снимают карантин только после покрытия поражений корочками. Рекомендуется обязательное грудное вскармливание этих новорожденных, так как с материнским молоком передаются защитные ан-TH-VVZ-антитела.
Фетальный ветряночный синдром включает в себя:
- поражение кожи (шрамы, отсутствие кожи);
- аномалии скелета (односторонняя гипоплазия верхних и нижних конечностей, гипоплазия грудной клетки, рудиментарные пальцы, косолапость);
- пороки развития ЦНС (микроцефалия, анофтальмия, анизокория, атрофия зрительного нерва, катаракта и хориоретинит);
- внутриутробную задержку развития плода и мышечную гипоплазию.
При заражении женщины накануне родов у новорожденного после родов может развиться неонатальная ветряная оспа. Это заболевание становится возможным, если серонегативная женщина была в контакте с больным ветряной оспой в последние 3 нед беременности. Неонатальная ветряная оспа проявляется в первые 10- 12 дней жизни новорожденного, так как передается трансплацентарно накануне родов. Если высыпания появились спустя 12 дней после родов, то это скорее свидетельствует о постнатальном заражении. Такая форма болезни имеет более легкое течение, так как у новорожденных в большинстве имеется протективный материнский иммунитет. Наиболее тяжело протекает инфекция у детей, матери которых заболели в последние 5 дней беременности и первые 2 дня после родов. Летальность среди этих детей составляет 20-30 %. Вообще частота развития тяжелых осложнений при неонатальной ветряной оспе составляет 20-50 %.
Для подтверждения диагноза врожденного ветряночного синдрома необходима лабораторная диагностика ветряной оспы методом ПЦР. Для подтверждения связи материнской ветряной оспы и врожденных аномалий плода учитывают следующие критерии:
- заболевание женщины ветряной оспой во время беременности;
- наличие врожденных поражений кожи в нескольких дерматомах и/или неврологических нарушений, поражений глаз и гипоплазии конечностей;
- подтверждение наличия внутриутробной WZ-инфекции путем определения вирусной ДНК у плода, наличия специфичных IgM, персистенции специфичных IgG после 7 мес;
- наличие врожденного неонатального опоясывающего герпеса или появление его в детстве.