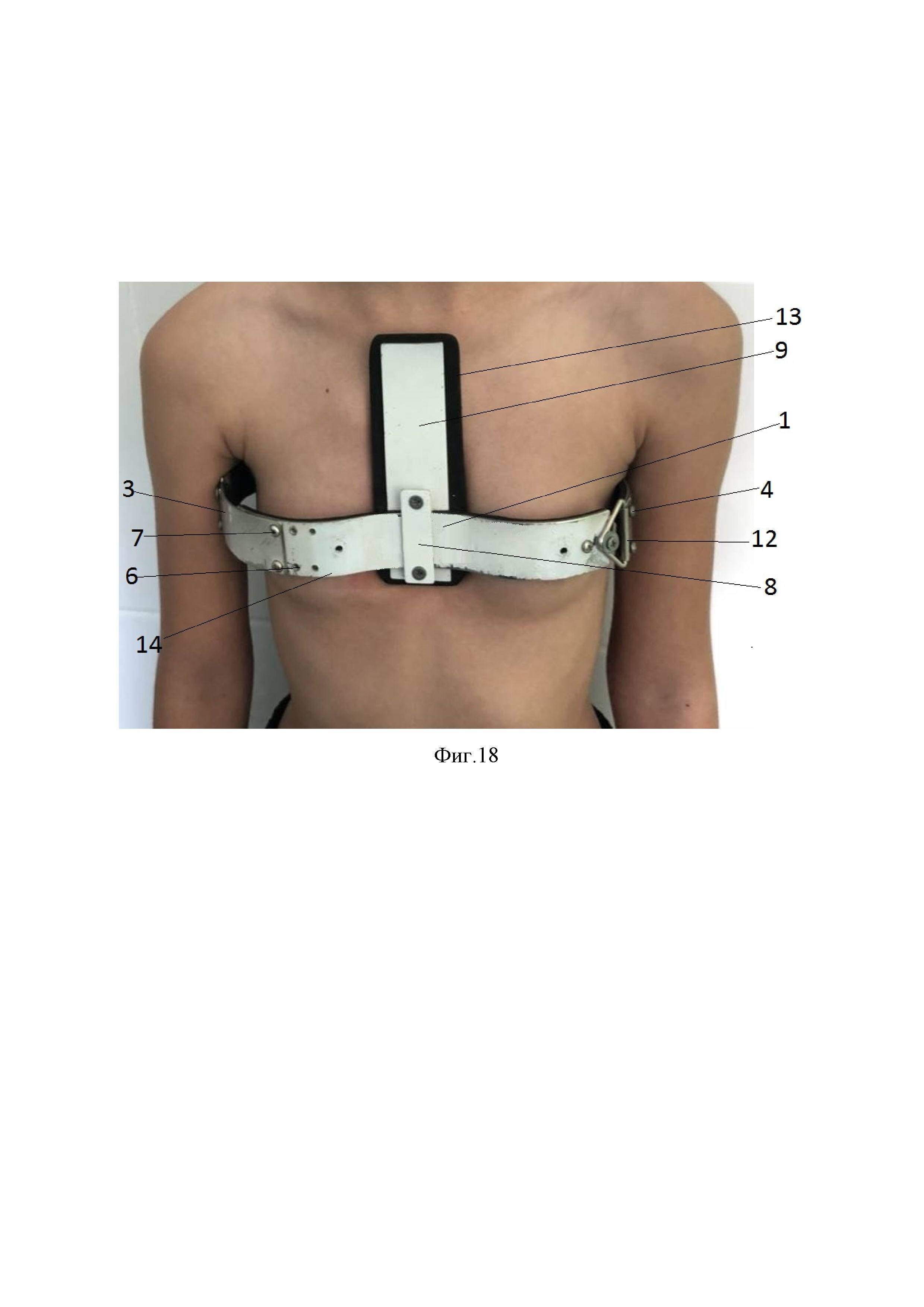
Виды и симптомы
Врожденную деформацию грудной клетки различают по нескольким признакам. Они могут быть симметричными и асимметричными (правосторонними, левосторонними). Согласно существующей классификации, выделяют следующие виды патологий:
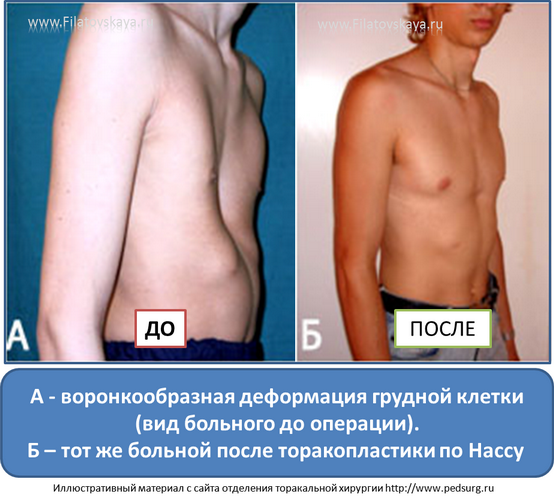
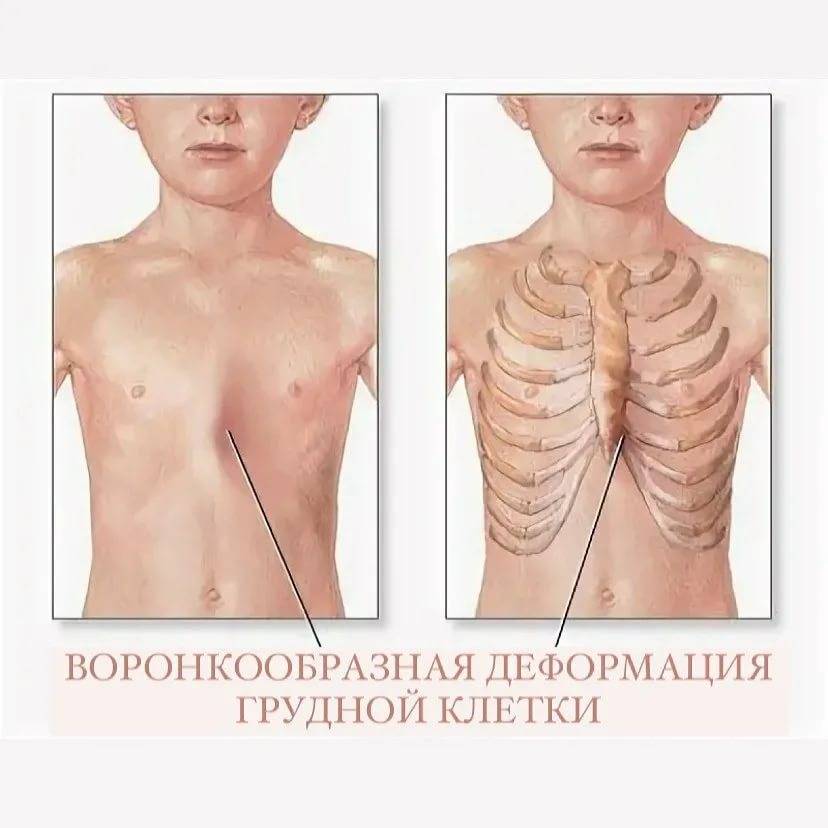
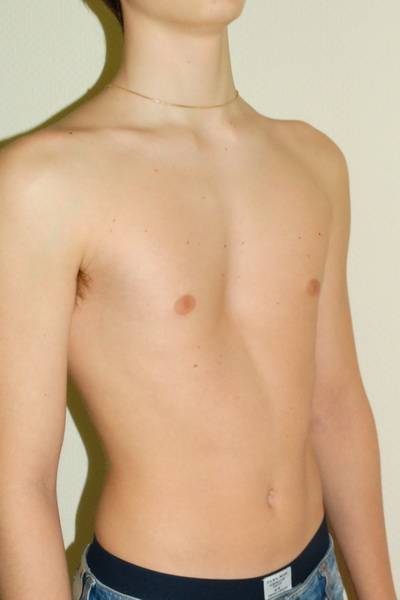
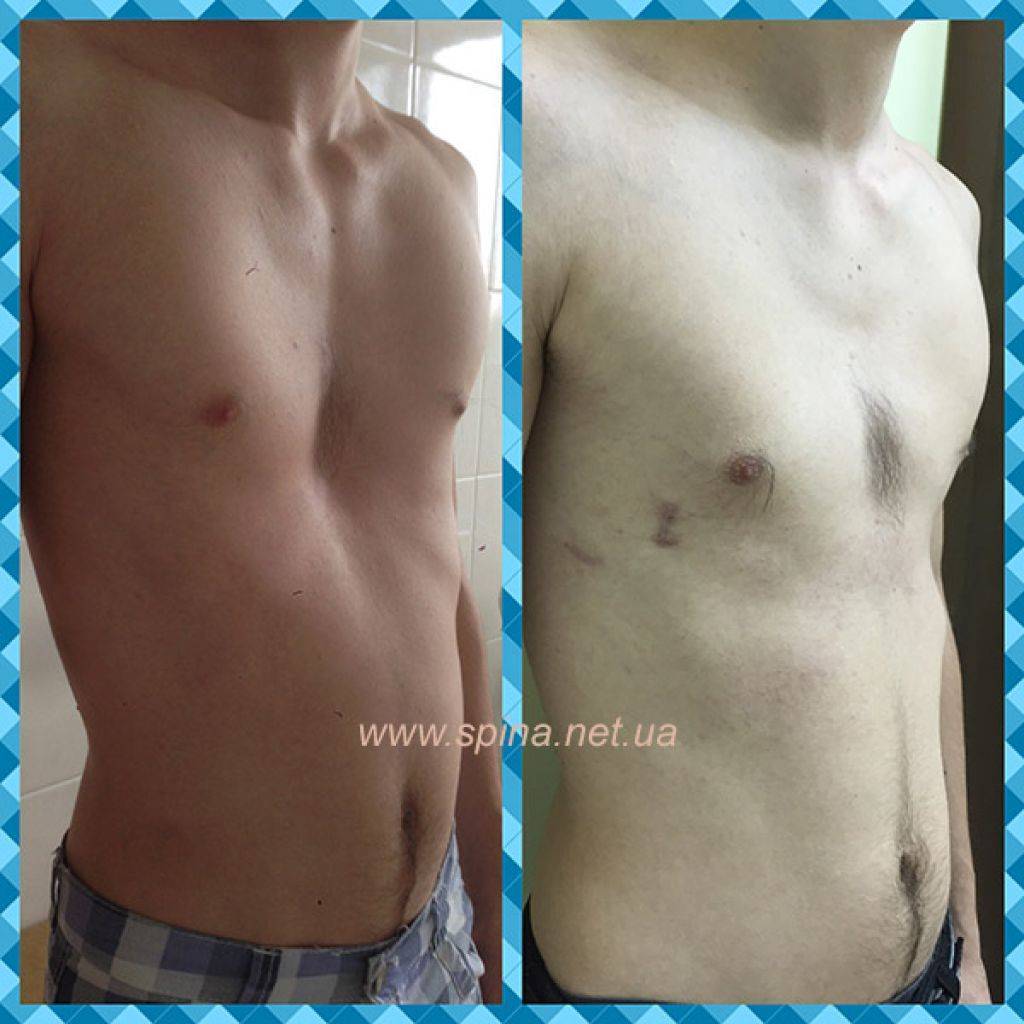
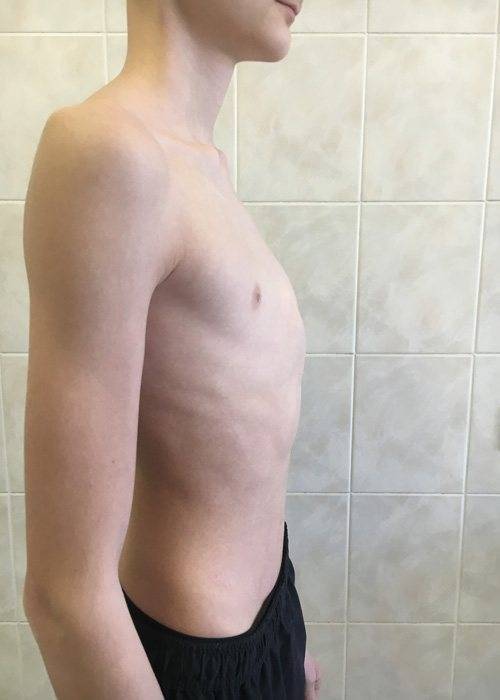
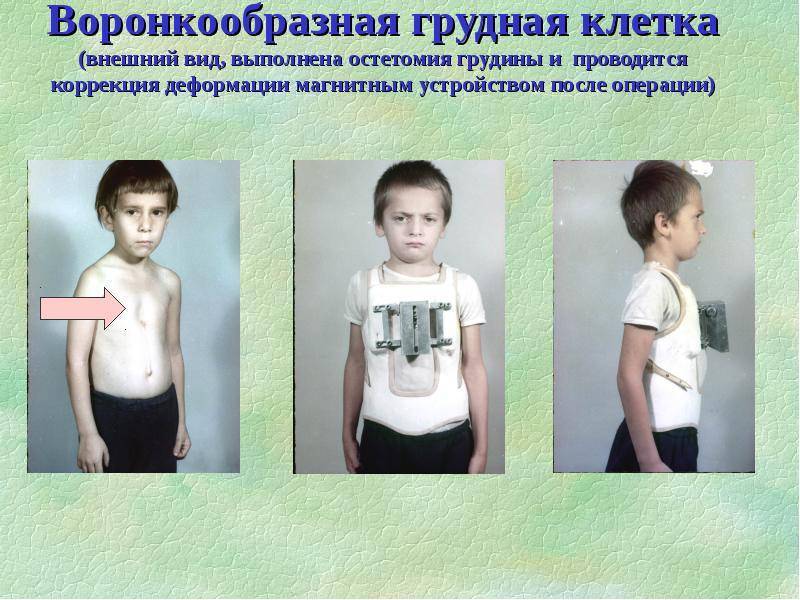
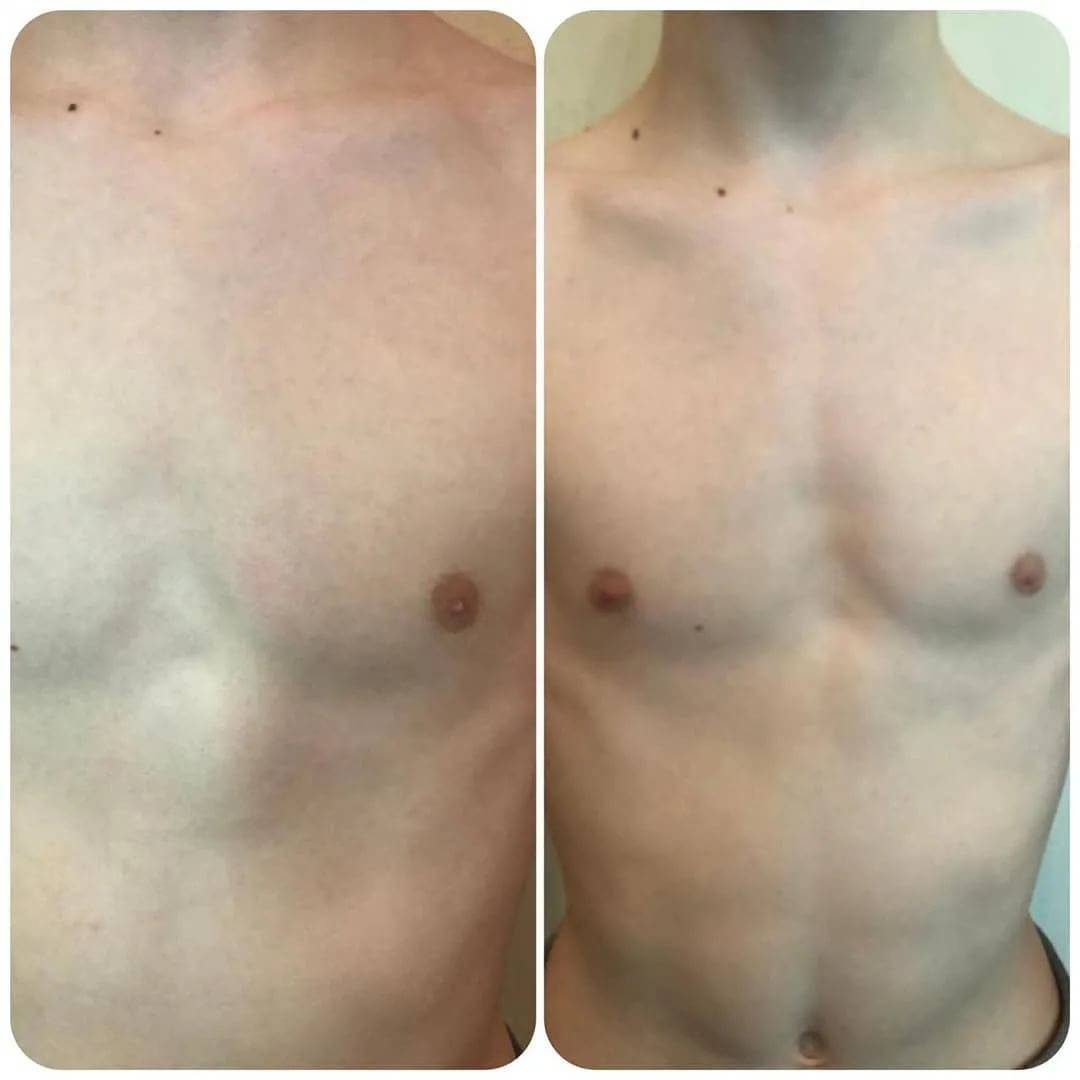
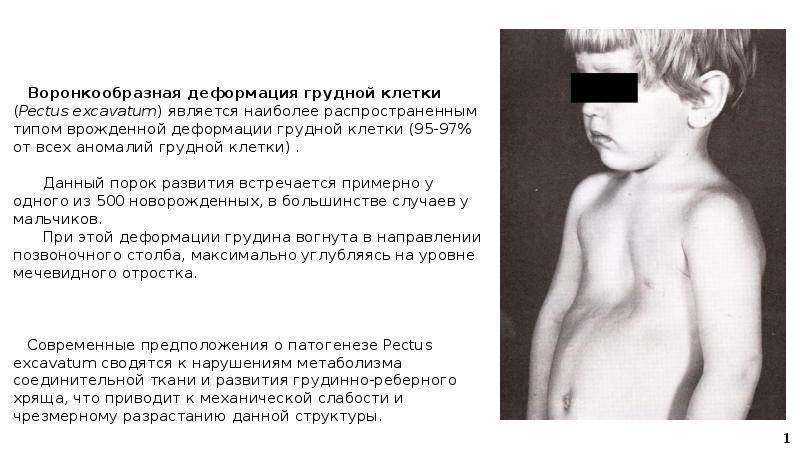
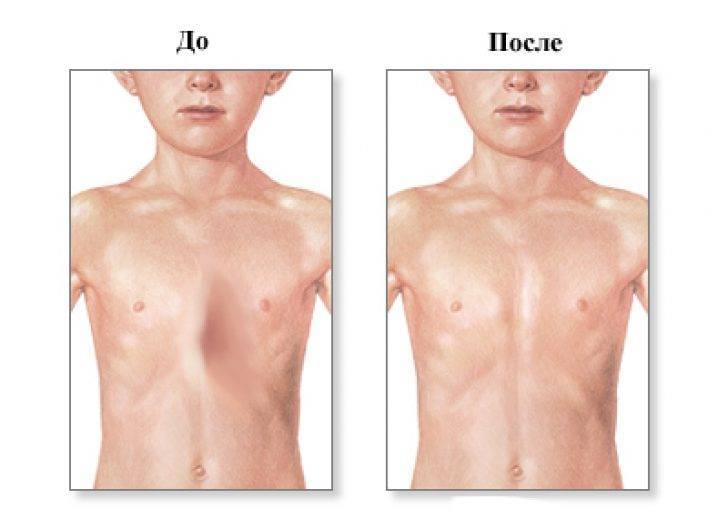
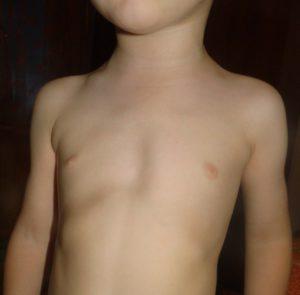
- Воронкообразная. Состояние, при котором происходит западение грудины и передних отделов ребер (смотрите на фото). В зависимости от формы и глубины, деформация может быть 1, 2 или 3 степени. Патология приводит к уменьшению объема легких, изменению естественного положения сердца и искривлению позвоночника. Среди врожденных патологий воронкообразная грудная клетка встречается в 92% всех случаев.
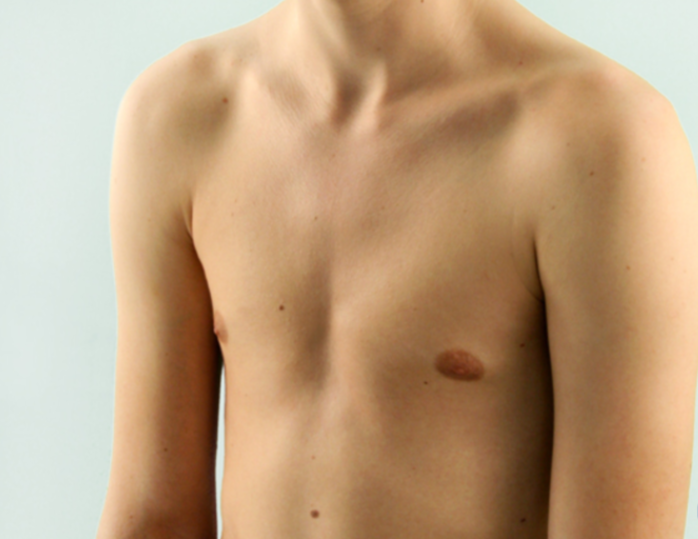
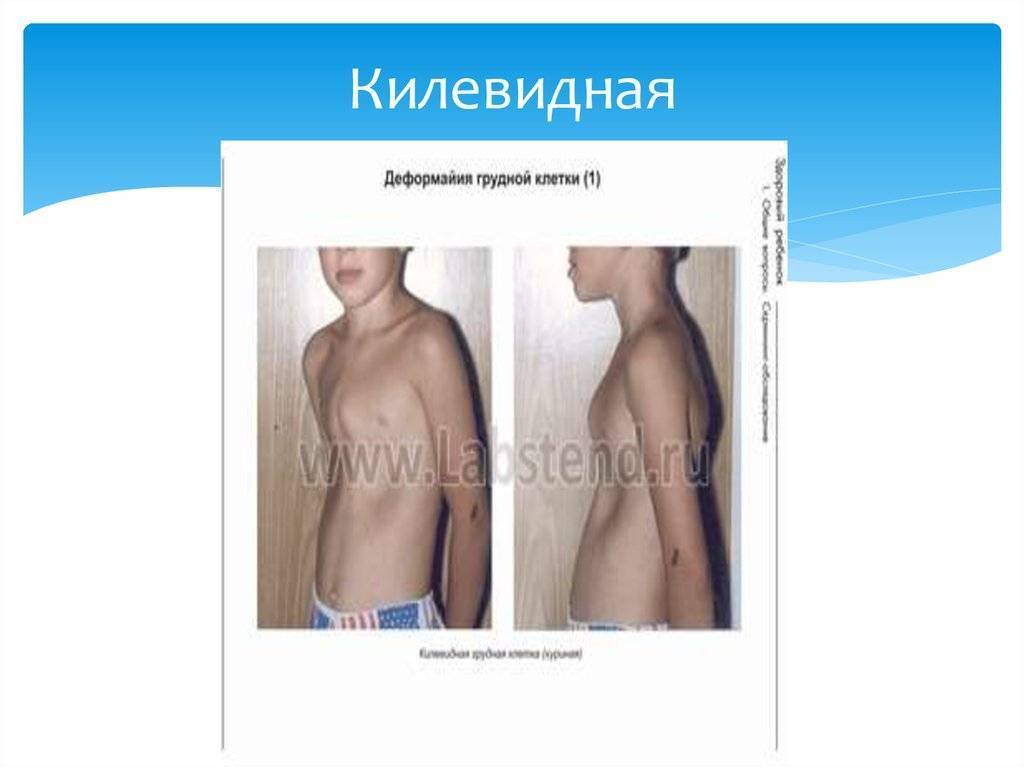
- Килевидная. Для данной формы характерно присоединение ребер к грудине под прямым углом. Грудь выпячивается вперед, по форме напоминает киль корабля.
- Диспластическая. Грудная клетка сплющена. Визуально грудь кажется плоской. Такая патология приводит к снижению объемов легких.
Приобретенные в процессе жизни деформации классифицируются в зависимости от причин, которые спровоцировали их развитие:
- эмфизематозная (бочкообразная грудь);
- паралитическая (асимметричное западение подключичных и надключичных ямок, а также межреберных промежутков);
- ладьевидная грудная клетка (характерное углубление в средней и верхней частях грудной клетки);
- кифосколиотическая (изменение формы позвоночника).
3.Симптомы, стадии и диагностика воронкообразной грудины
Уже в период новорожденности возможна диагностика воронкообразной грудной клетки. Грудь ребёнка имеет вдавление, а в период плача, крика или при глубоком вдохе наблюдается, так называемый, «парадокс вдоха» – западение рёбер и грудины усиливается. Отмечается, что в 50% случаев эта патология бесследно проходит в первые месяцы жизни. У остальных детей признаки нарастают и могут проявляться:
- приподнятыми краями рёбер и увеличением живота;
- стридозным дыханием с затруднённым свистящим вдохом;
- хроническими пневмониями;
- грудным кифозом;
- уплощённой грудной клеткой и опущенными плечами.
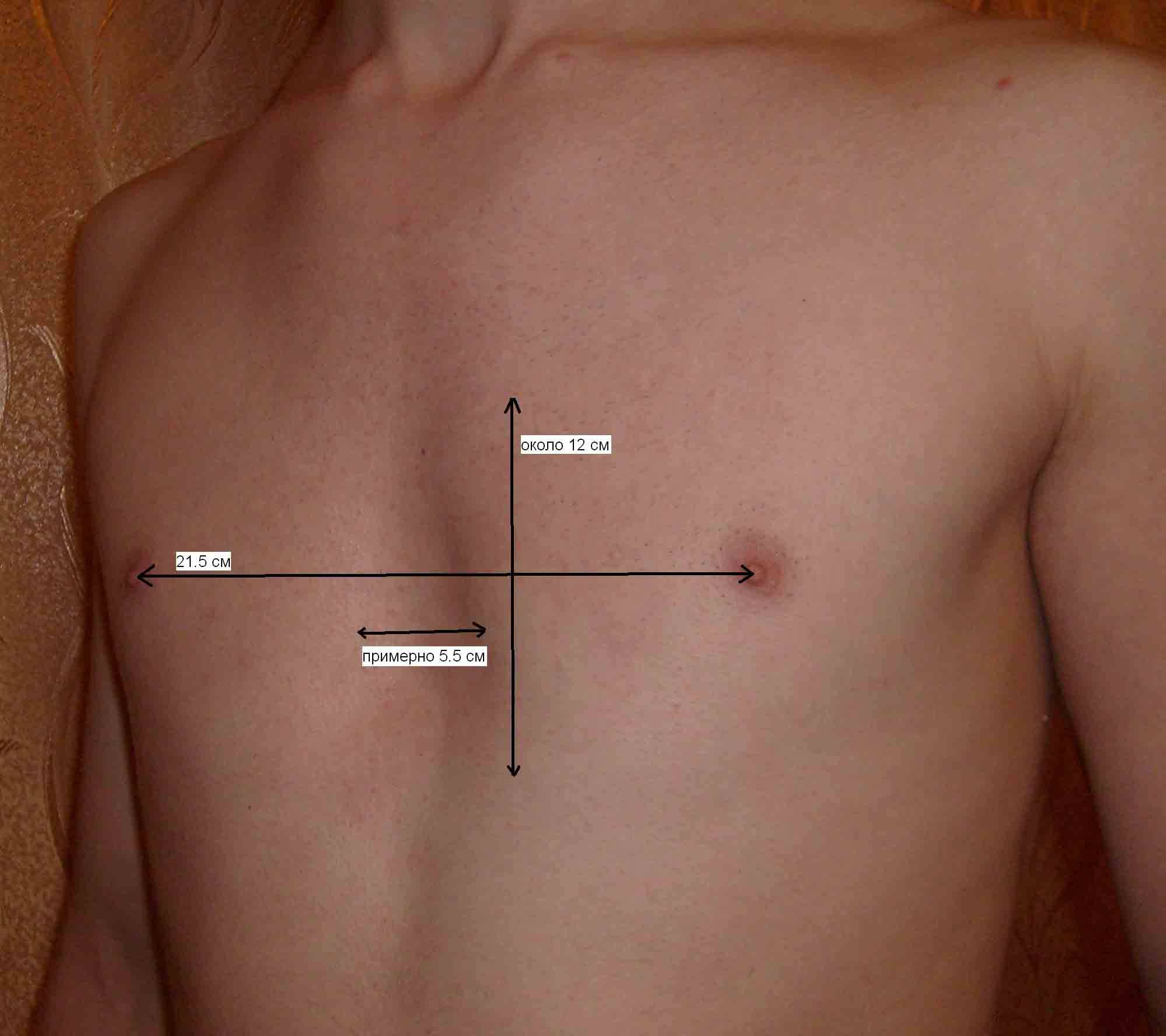
Воронка увеличивается по мере развития и может у взрослых людей достигать объёма 200 см3 . В зависимости от её глубины и сопутствующих нарушений различают три степени деформации:
- I (компенсированная) стадия – грудная клетка углублена на 2 см без смещения сердца;
- II (субкомпенсированная) стадия – глубина воронки до 4 см, сердце смещено на 2-4 см;
- III (декомпенсированная) стадия – более глубокое углубление в грудине, сочетающееся с выраженным смещением сердца относительно нормального положения.
Диагностика воронкообразной грудной клетки проводится путём электромиографического исследования. В ходе изучения анамнеза, визуального осмотра и аппаратных методов обследования выявляются:
- структурные изменения дыхательной мускулатуры;
- снижение экскурсии грудной клетки и диафрагмы, уменьшение жизненной ёмкости лёгких;
- гипертрофия правого желудочка сердца;
- тканевая гипоксия;
- общая астения у детей;
- отставание в физическом развитии;
- вегетососудистая дистония;
- склонность к респираторным заболеваниям, переходящим в бронхиты и пневмонии;
- сердечнососудистая и лёгочная недостаточность.
Виды и симптомы деформации грудной клетки
Выделяют несколько видов деформации грудной клетки (ГК). Основными из них являются килевидная и воронкообразная формы, они встречаются чаще других (>90%). Их мы рассмотрим подробно.
Воронкообразная ГК
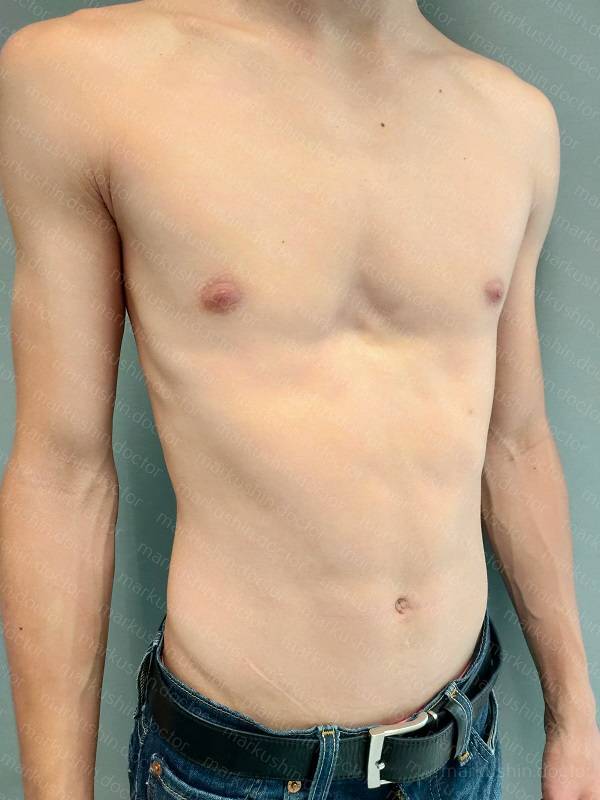
Воронкообразная деформация ГК – самая распространенная, причем у мальчиков патология диагностируется в три раза чаще, чем у девочек. Данный вид характеризуется впалостью грудины, переднего отдела ребер и реберных хрящей (смотрите на фото).
Грудная полость сокращается в объеме. В тяжелых формах искривляется позвоночный столб, нарушается работа внутренних органов (легких, сердца) со смещением в сторону, наблюдаются скачки артериального и венозного давления.
Считается, что причина возникновения аномалии – генетическая предрасположенность, так как прослеживается она у представителей разных поколений из одной семьи. У каждого из них имеются определенные нарушения в структуре хрящей и соединительной ткани. В травматологии воронкообразную деформацию подразделяют на 3 степени выраженности:
| Степень | Глубина воронки | Смещение сердца | Функционирование внутренних органов |
| 1 | до 2 см | нет | В норме. |
| 2 | 2–4 см | 2–3 см | Возможны отклонения в работе легких и сердца. |
| 3 | более 4 см | более 3 см | Поражение органов ГК, функции сердца и легких нарушены. |
У маленьких детей патология практически незаметна, признаки деформации наблюдаются только во время вдоха. По мере взросления симптомы прогрессируют.
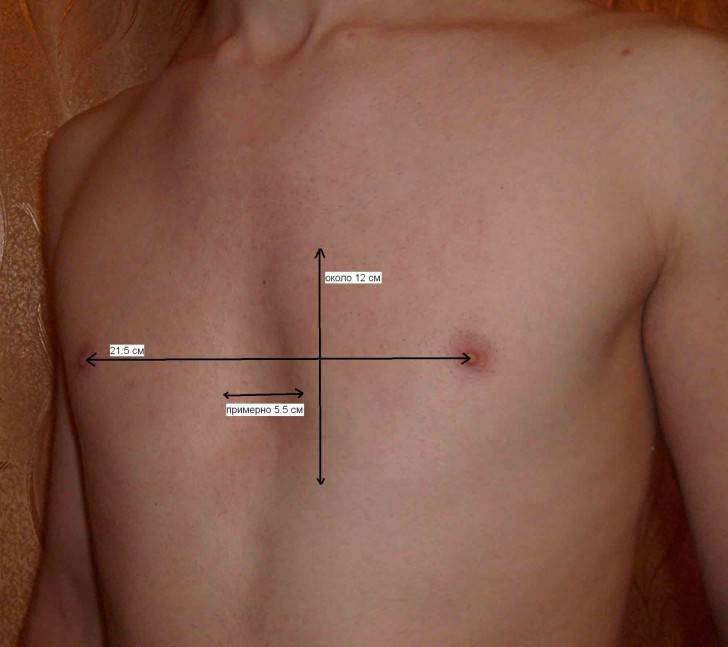
Аномалия определяется уже в возрасте трех лет, когда у ребенка появляются следующие отклонения:
- вегетативные расстройства;
- задержка в физиологическом развитии;
- искривление позвоночника (кифоз, сколиоз);
- скачки артериального давления;
- ослабленный иммунитет (частые простудные заболевания).
В запущенной форме симптомы деформации ярко выражены. Грудь становится вдавленной, глубина воронки сильно возрастает. Аномалия особенно заметна при вдохе. Во время дыхательных движений окружность ГК не соответствует норме (она меньше в 3–4 раза). В данном случае поможет только хирургическая коррекция.
Килевидная ГК
При килевидной деформации происходит активный рост реберных хрящей (с 5-7), поэтому с возрастом у детей с такой патологией грудина начинает выпячиваться вперед в виде клина. Из-за этого в народе дефект называют «куриная грудка».
Основная причина появления недуга – генетическая предрасположенность. Помимо этого, провоцируют развитие деформации некоторые заболевания (костный туберкулез, тяжелые формы рахита). Выделяют три стадии прогрессирования килевидной деформации:
| Стадия | Краткая характеристика | Функционирование внутренних органов |
| 1 | Визуальных изменений не наблюдается, но ребенок может ощущать сжатость в области груди. | В норме. |
| 2 | Стремительное разрастание хрящей начинается с 3–5 лет. Грудная кость выступает вперед, при этом 4, 5, 6, 7 и 8 ребра западают. | Формируются заболевания кардиальных и легочных структур. Сердце видоизменяется (синдром «висячего сердца»). |
| 3 | К подростковому возрасту грудина обрастает костными и хрящевыми тканями, образовывая клин. Больной быстро устает, незначительная физическая активность приводит к тахикардии. | Легкие уменьшаются в объеме, поэтому пациент испытывает затруднения во время дыхания, появляется одышка. Развиваются патологии сердца и позвоночного столба. |
ЧИТАЕМ ТАКЖЕ: когда закроется овальное окно в сердце у детей?
С ростом ребенка происходит окостенение разросшихся хрящей. Если своевременно не предпринять меры по коррекции килевидной деформации, восстановить корректное расположение грудины будет практически невозможно.
Как проводится диагностика?
Опытный специалист визуально заметит отклонения в формировании грудной клетки, оценив симметричность, форму и размеры грудины. При прослушивании сердечного ритма и легких у пациента с деформацией ГК слышны хрипы, шумы в сердце и тахикардия.
ЧИТАЕМ ТАКЖЕ: дырка в сердце у ребенка: что это?
Если педиатр заподозрит аномалию у ребенка, то потребуется дополнительное обследование для подтверждения или опровержения предварительного диагноза и оценки масштаба патологии. Проводит данную диагностику торакальный хирург или травматолог-ортопед.
Исследования в первую очередь направлены на определение выраженности и степени деформации. Затем врачи проверяют состояние легких и сердца. В современной медицине применяют следующие виды диагностических процедур:
- торакометрия – определение параметров ГК (ширина, глубина);
- МРТ/рентгенография/КТ – фиксируются аномалии в костных и хрящевых структурах, степень сжатости легких и смещение сердца;
- эхокардиография;
- мониторинг сердечного ритма по способу Холтера;
- спирометрии;
- дополнительно проводят консультацию кардиолога и пульмонолога.

Что делать если у ребенка выявили деформацию грудной клетки? Нужно ли оперироваться? Оптимальный возраст для операции.
В первую очередь необходимо получить как можно более полное представление о степени заболевания и о возможных методах лечения. После консультации с несколькими (для большей уверенности) торакальными хирургами, которые имеют большой опыт в проведении диагностики и коррекций деформаций грудной клетки, Вам будет гораздо проще принять верное решение о том, необходима ли хирургическая коррекция. Если же оперативное вмешательство остается единственно возможным решением, врач также сможет подобрать оптимальное время для проведения коррекции
Определение оптимального для коррекции возраста очень важно, это позволяет избежать осложнений и рецидивов в период основного роста. Рекомендованный возраст для операции по поводу ВДГК для мальчиков – 13-15 лет, для девочек – 12-14, хотя в более раннем возрасте операции также можно проводить, но это лучше решать индивидуально
Хирургическое лечение воронкообразной деформации у детей
В возрасте до 14 лет грудная клетка и все сочленения ребер достаточно мягкие, поэтому хирургическое вмешательство позволяет эффективно и малотравматично произвести коррекцию. В то же время, костный скелет к этому возрасту уже сформирован и значительных изменений в дальнейшем не будет претерпевать, эффект от операции закрепляется на всю жизнь.
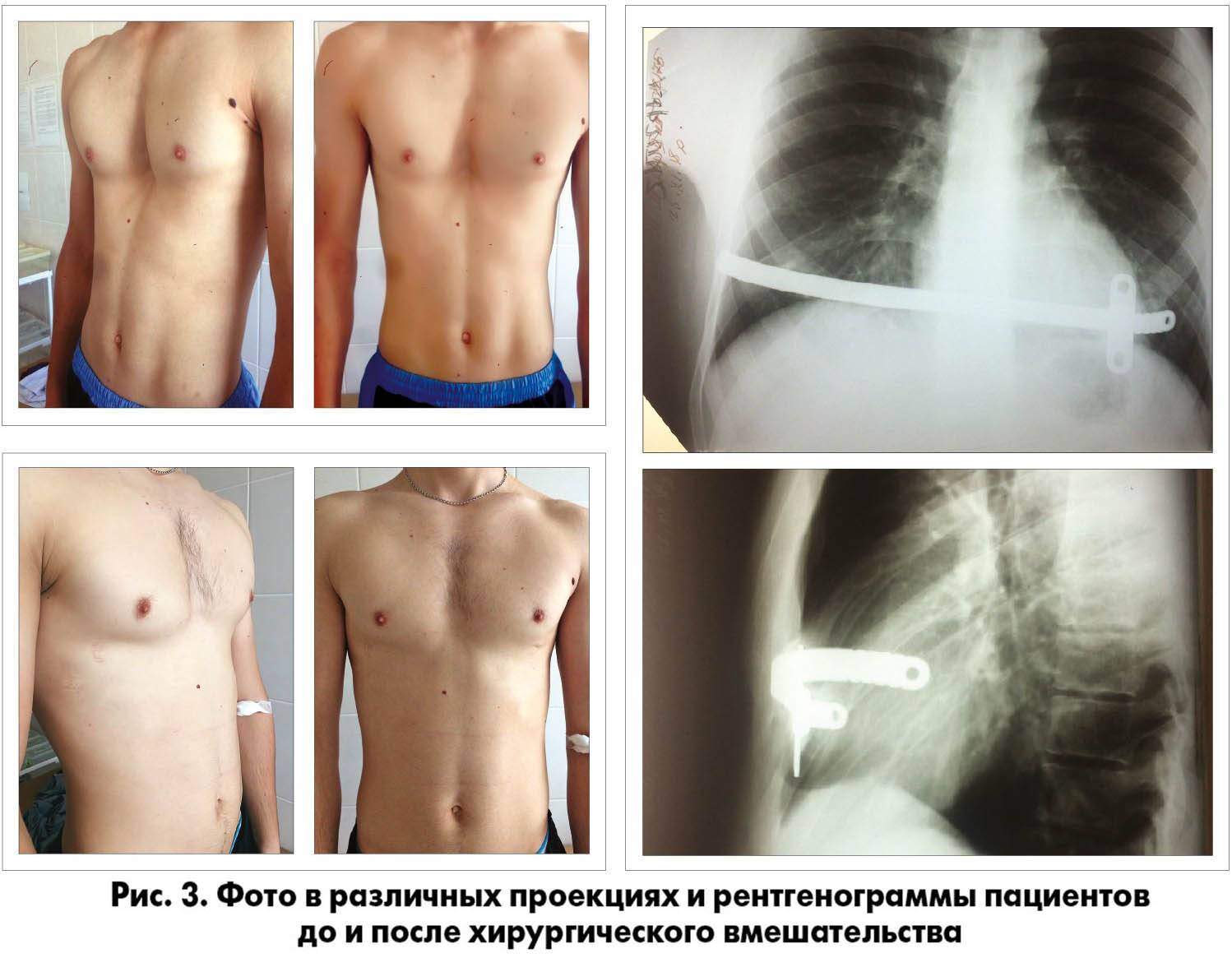
Для коррекции воронкообразной деформации груди разработано несколько типов операций, наиболее безопасный и малотравматичный из которых — операция Насса. Это эндоскопическая, малотравматичная операция, которая не предполагает удаление фрагментов ребер или хрящей, как при устаревшей операции Равича. Через небольшие разрезы с боков на ребра устанавливают специальные пластины, которые постепенно выправляют форму грудины и ребер к нормальному профилю. При этом, как уже отмечалось, нет необходимости производить резекцию и удаление частей ребер и хрящей, поэтому естественный рост грудной клетки не нарушается.
Куда обращаться? Квоты на операцию для детей
Операции по коррекции деформаций у детей до 18 лет любого типа мы проводим в Отделении Детской хирургии МОНИКИ имени М.Ф. Владимирского в Москве по квотам. Квоты доступны всем гражданам РФ из любого региона. Операции проводят торакальные хирурги, имеющие специализацию по детской хирургии. Пациентов старшего возраста (после 18 лет) принимаем в Отделении Торакальной МОНИКИ имени М.Ф. Владимирского, на лечение также предоставляются квоты.

Другие методы хирургической коррекции
В прошлые десятилетия, а в некоторых клиниках до сих пор, в качестве коррегирующей операции при воронкообразной деформации используют открытую операцию по методу Равича с резекцией реберных хрящей. Данный метод гораздо более травматичен и рискован, и ранее использовался лишь в случаях необходимости операции по жизненным показаниям, когда деформация груди приводила к нарушению работы легких и сердца, значительно снижала качество жизни. Дополнительно: Отдаленные последствия операции Равича у детей.
В настоящее время малоинвазивная операция по Нассу проводится не только при функциональных нарушениях, но и по эстетическим соображениям.
При килевидной деформации («куриная грудь») в случаях, когда лечение с помощью ортезов малоэффективно, проводится операция Абрамсона (аналог операции Насса). Через боковые разрезы с помощью эндоскопического оборудования в грудную клетку пациента вводят металлическую пластину, которая втягивает грудь внутрь, приводя ее к нормальной геометрии. Через 3-4 года грудная клетка окончательно фиксируется и пластину удаляют через те же разрезы.
Назад в раздел
3.Диагностика и классификация килевидной груди
«Куриная грудь» выявляется хирургом в ходе физикального осмотра. Дополнительно назначается рентгенография, данные которой позволяют судить о характере и степени деформации. На рентгеновском снимке обычно видны следующие нарушения:
- увеличение загрудинного пространства;
- каплевидная форма сердца, его разворот по собственной оси и смещение;
отграничение друг от друга сегментов грудины в боковой проекции./li>
При наличии жалоб больного на трудности с дыханием и сердечной деятельность дополнительно проводятся исследования, направленные на оценку влияния костного дефекта на работу сердечнососудистой системы и дыхательной функции:
- электрокардиография;
- сонография;
- диагностика функции внешнего дыхания.
При классификации дефекта «куриная грудь» исходят из степени влияния этой патологии на положение сердца:
- 1 степень – сердце не смещено;
- 2 степень – имеется смещение сердца не более чем на 3 см;
- 3 степень – положение сердца отклонено от нормы на 3 и более см.
Кроме этого определяется конкретный тип аномального строения груди:
- корпокостальный (выпуклой является нижняя часть груди);
- манубриокостальный (выступает верхняя часть грудной клетки);
- костальный (дефект локализован в области рёберных хрящей).
Причины возникновения
Во многих семьях патология передается от родителей детям с частотой 20-65%. Научному сообществу известно о многих синдромах, которые вызваны пороками грудино-реберного комплекса. Чаще всего подобные аномалии развития связаны с ферментативными нарушениями, дисплазией хрящевых и соединительных тканей.
ЧИТАЕМ ТАКЖЕ: симптомы и лечение дисплазии мышечной ткани у детей
Точная причина развития спорадических форм деформации грудины неизвестна. Большинство специалистов склоняются к версии о том, что подобные патологии возникают вследствие тератогенных факторов, влияющих на развитие плода. Чаще всего врожденные деформации грудины вызваны неравномерным ростом ребер и хрящей. Также к этому состоянию может приводить патология диафрагмы, когда мышцы втягивают грудную клетку внутрь.
Среди наиболее частых причин развития приобретенных деформаций грудины выделяют следующие заболевания:
- рахит (рекомендуем прочитать: как по фото в домашних условиях распознать рахит у грудничков?);
- туберкулез;
- сколиоз (рекомендуем прочитать: проведение профилактики сколиоза у детей дошкольного возраста);
- системные заболевания;
- опухолевые образования (хондрома, остеома, экзостоз и пр.);
- остеомиелит ребер.
Нередко грудная клетка у детей приобретает неестественную форму из-за гнойно-воспалительных заболеваний: флегмоны, хронической эмпиемы, опухоли средостения, эмфиземы легких, ожога, травмы и пр. Иногда патология развивается после хирургических операций (торакопластики, срединной стернотомии).
Постановка диагноза «воронкообразная грудная клетка» и лечение данной патологии
В большинстве случаев для постановки этого диагноза бывает достаточно осмотра пациента квалифицированным специалистом. А вот для того, чтобы оценить, насколько далеко зашла болезнь, используются измерения параметров грудной клетки с применением специальных приборов, а также ее рентген-исследование. Выявить, повлияло ли наличие этой деформации на состояние внутренних органов, можно с помощью УЗИ, ЭКГ, спирометрии и некоторых других исследований.
В зависимости от того, насколько выражена деформация, лечить ее могут врачи-ортопеды или торакальные хирурги. Медикаментозное лечение, ЛФК и другие «полумеры» не способны обеспечить должного эффекта для лечения воронкообразной деформации, поэтому прогрессирование заболевания является показанием для проведения операции.
Специалисты настоятельно рекомендуют проведение хирургического вмешательства в сравнительно раннем – 2-7 лет – возрасте. Это позволяет создать все условия для правильного развития грудной клетки в период стремительного роста костей в младшем школьном возрасте. Кроме того, хрящевые и костные ткани детей гораздо более эластичны, чем у взрослых пациентов, что позволяет им легче переносить операции и быстрее восстанавливаться после них.
Если деформация не опасна для осанки и внутренних органов пациента, то устранить эстетическое несовершенство можно с помощью паллиативного вмешательства. Оно представляет собой установку специальных протезов из силикона, маскирующих углубление на груди.
Лечение деформации грудной клетки у детей
Килевидную и воронковидную аномалию при отсутствии выраженных нарушений дыхания и функций сердца лечат консервативными методами:
- массаж;
- физиотерапия;
- лечебная физкультура;
- лечебное плаванье;
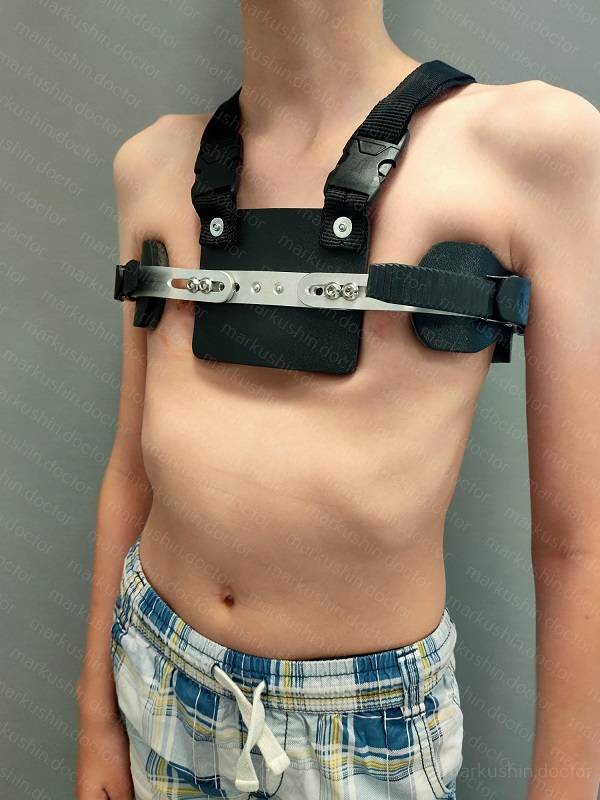
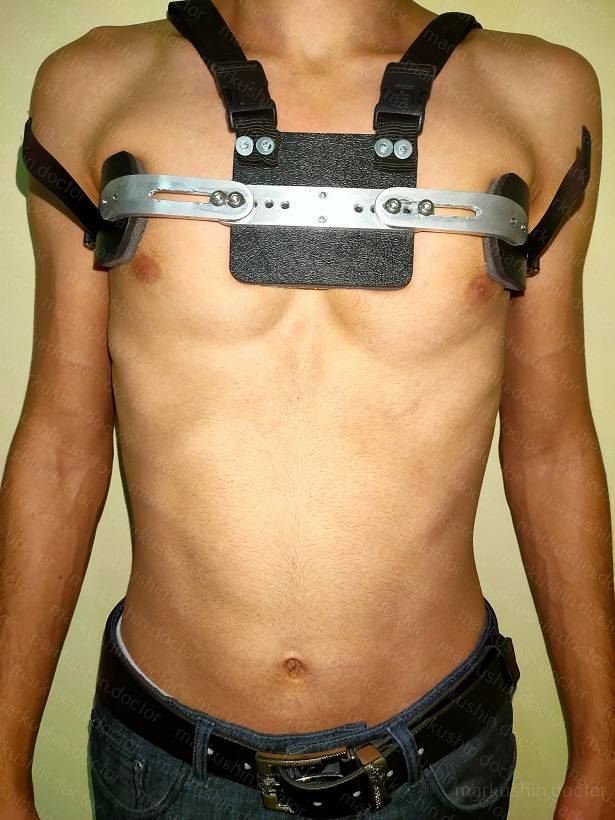
- применение компрессионных систем;
- ношение корсета или ортеза.
Мануальное лечение в Клинике Мануальной Медицины «Galia Ignatieva M.D» позволяет добиться выраженного эффекта у детей до 14 лет. Чем младше ребенок, тем пластичнее его костная организация. Остеопаты и вертебрологи разрабатывают индивидуальную программу коррекции. Результат терапии деформации стабилизирует дыхательная гимнастика и комплекс упражнений ЛФК, укрепляющий мышечный корсет.

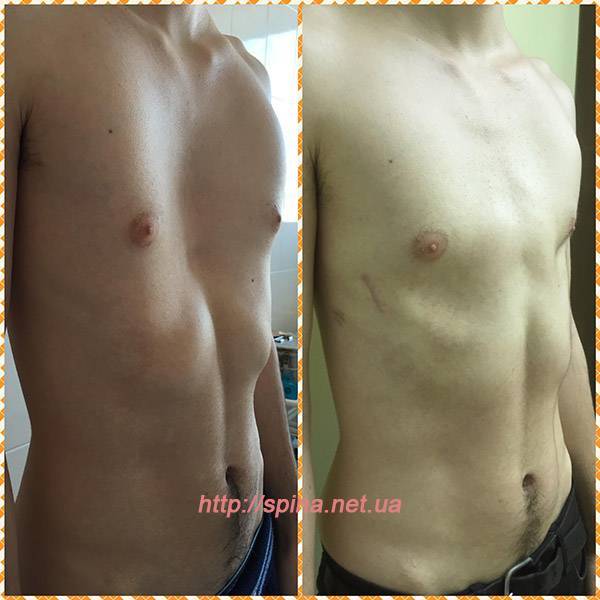
Рис 3. Лечение килевидной анормальности с помощью компрессионной системы
Если деформация грудной клетки у детей, лечение которой проводится консервативными методами, продолжает прогрессировать, то показано оперативное вмешательство. Современная торакопластика проводится малоинвазивным методом. В разрезы в подмышечной области вводят титановую пластину, смоделированную с учетом индивидуальных особенностей архитектоники грудины. Ее фиксируют к ребрам в таком положении, что изгиб «выдавливает» впадину изнутри. Описано более 100 способов при коррекции недуга. Процент рецидивов и неудовлетворительных результатов даже при применении высокотехнологичных методах торакопластики составляет 3,5-32%.
На каком этапе можно приступать к ЛФК?
Родители должны внимательно следить за здоровьем и состоянием своих детей. Если ребенок жалуется на частое сердцебиение или вы замечаете, что ему тяжело дышать, то это первые симптомы какой-либо патологии. Дети, у которых развивается деформация костно-мышечного каркаса, обычно часто испытывают вегетативные расстройства, ослабление иммунитета, отставание в физическом развитии.
Более серьезными симптомами являются появление нарушений работы сердечно-сосудистой системы, сколиоз, кифоз.
Даже при первой симптоматике можно начинать заниматься лечебной физкультурой, которая, при своевременном и правильном выполнении, может пресечь патологию на корню. ЛФК, как консервативный метод, достаточно эффективна в лечении начинающейся деформации.

Если у ребенка уже запущенная стадия, то не спишите отказываться от лечебной физической культуры. Как самостоятельный метод она будет малоэффективна. Однако, как вспомогательный, очень нужна. Существуют разные упражнения, некоторые из них подходят для применения до операционного вмешательства, другие нужно выполнять после операции. Т. е. ЛФК для грудной клетки для детей можно начинать на любом этапе, главное – подобрать правильные упражнения и убедиться в отсутствии противопоказаний.
Диагностика патологии
Диагностика заболеваний, связанных с костным корсетом грудины, обычно не представляет сложностей и может быть проведена при изучении внешних проявлений. На начальном этапе специалист назначает рентгенографическое исследование в двух проекциях, дающее полную картину искривления и степени тяжести болезни. Далее может быть назначена компьютерная томография, по результатам которой будет ясна не только степень деформации костей и хрящей, но и характер смещения средостения, сердечной мышцы, насколько сдавленно легкое. Магнитно-резонансная томография дает полное представление о состоянии костных, хрящевых и мягких тканей.
Какой специалист проводит занятия ЛФК?
Занятия лечебной физкультурой проводит врач ЛФК – специалист, который имеет медицинское образование. Он помогает восстановить ребенку физическую форму. Доктор обязан знать физиологию и патофизиологию, уметь делать лечебный массаж.

В обязанности врача также входит проведение специальных обследований пациентов, определение методики, формы и дозировки физ. нагрузки, подбор индивидуального двигательного режима и специальных физических упражнений.
Что касается самих упражнений, то специалист ЛФК устанавливает их количество и интенсивность, оценивает эффективность проводимых процедур. Весь процесс лечения с помощью физкультуры и гимнастики доктор отражает в карте пациента.
Способы лечения
Терапевтическая тактика при патологии грудной клетки определяется на основании степени деформации и имеющихся нарушений работы жизненно важных органов. Некоторые патологические состояния поддаются коррекции при помощи консервативных методов лечения. ЛФК, массаж, специальная гимнастика и физиотерапевтические процедуры помогают при небольших воронкообразных и килевидных деформациях грудной клетки. Консервативная терапия поддерживает правильное функционирование внутренних органов и приостанавливает прогрессирование патологии, но не устраняет причину заболевания.
ЧИТАЕМ ТАКЖЕ: как выполнять гимнастику для ребенка 6 месяцев в домашних условиях?
При средних и тяжелых степенях деформации грудины ребенок нуждается в хирургическом лечении. После операции восстанавливается нормальная функция органов грудной клетки.
Консервативная терапия
Гипотоничная мышца при килевидной, воронкообразной и других видах деформации грудной клетки плохо реагирует на динамическую нагрузку движений антагониста, что приводит к компенсаторной гиперактивности других мышц. С помощью специальных гимнастических упражнений (подробнее об этом смотрите на видео), массажа и физиопроцедур удается решить эту проблему и предотвратить дальнейшую деформацию костей. Гимнастика приводит в норму дыхание и способствует восстановлению естественных функций внутренних органов.
Малышам массаж проводят курсами. Для достижения видимого эффекта потребуется не менее 12 курсов. Грудничкам показан общий массаж.
ЧИТАЕМ ТАКЖЕ: как сделать массаж 3-месячному ребенку в домашних условиях и видео-уроки
Также врач может назначить маленькому пациенту гормональные препараты, витаминно-минеральные комплексы и специальную диету с высоким содержанием кальция и витамина Д. Это позволит укрепить опорно-двигательный аппарат ребенка при деформациях, вызванных нарушением обмена веществ.
В некоторых случаях для устранения патологии применяют специальные корсеты. Ортезы фиксируют грудную клетку в правильном положении. Подобные приспособления необходимо носить в течение длительного времени. К их помощи прибегают в случае небольшого искривления грудины.
Хирургическая коррекция
Если деформация грудной клетки приводит к усугублению нарушений в функционировании жизненно важных органов, это является прямым показанием к проведению операции. Иногда хирургическая коррекция проводится с целью устранения выраженного косметического дефекта.
У детей грудная клетка эластичнее, чем у взрослых, поэтому операция для них менее травматична. Всего насчитывается более 100 методов хирургического вмешательства при патологиях грудной клетки. Из них выделяют операции:
- с внедрением имплантов;
- с использованием фиксаторов;
- с переворотом грудины на 180 градусов;
- без фиксации.
Если операция несложная, то уже через несколько дней пациент приступает к гимнастике. В других случаях постельный режим необходимо соблюдать в течение 3-4 недель.
Причины развития патологии
Все причины возможной асимметрии грудной клетки можно подразделить на врожденные и приобретенные. У детей заболевание обычно носит генетический характер и связано с неправильным развитие хрящевой ткани. В таких ситуациях нарушение наблюдается в передней части грудной клетки, оно сопровождается неполным развитием ребер, мышц и грудины. Врожденные аномалии могут стать причиной ассиметричного развития костной ткани. К основным причинам, вызывающим искривление грудной клетки, относят:
- различные виды искривления позвоночника: сколиоз, кифоз;
- хронические обструкции в легочной системе;
- рахит;
- синдром Марфана;
- синдром Дауна;
- эмфизема;
- бронхиальная астма;
- расщепление грудины;
- отсутствие грудной мышцы, обусловленное генетическими причинами;
- остеомаляция;
- воспалительный артрит.
К причинам приобретенной деформации относятся перенесенные заболевания легких, инфекционные болезни костей, механические травмы, сильные ожоги.
Клинические примеры из нашей практики
Пример №1
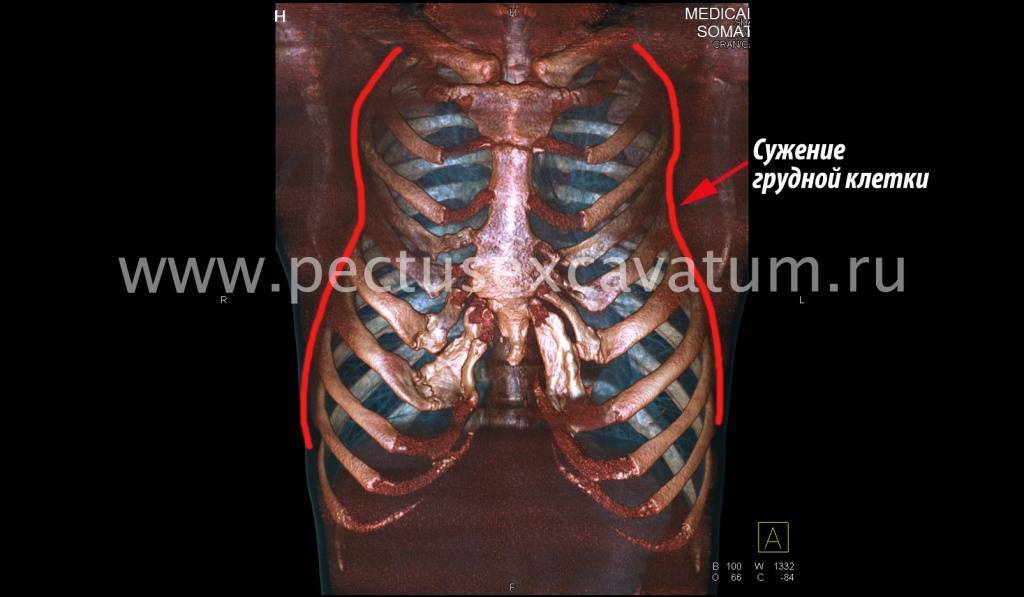
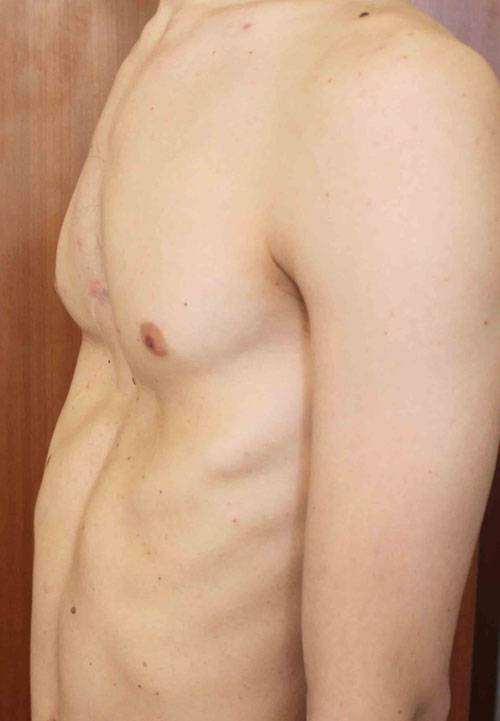

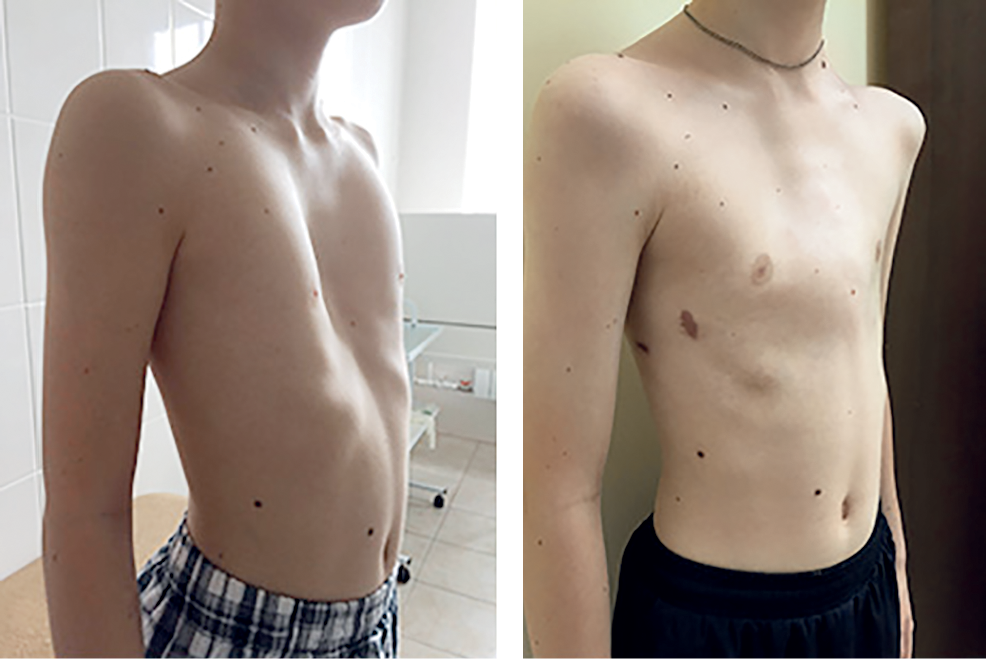
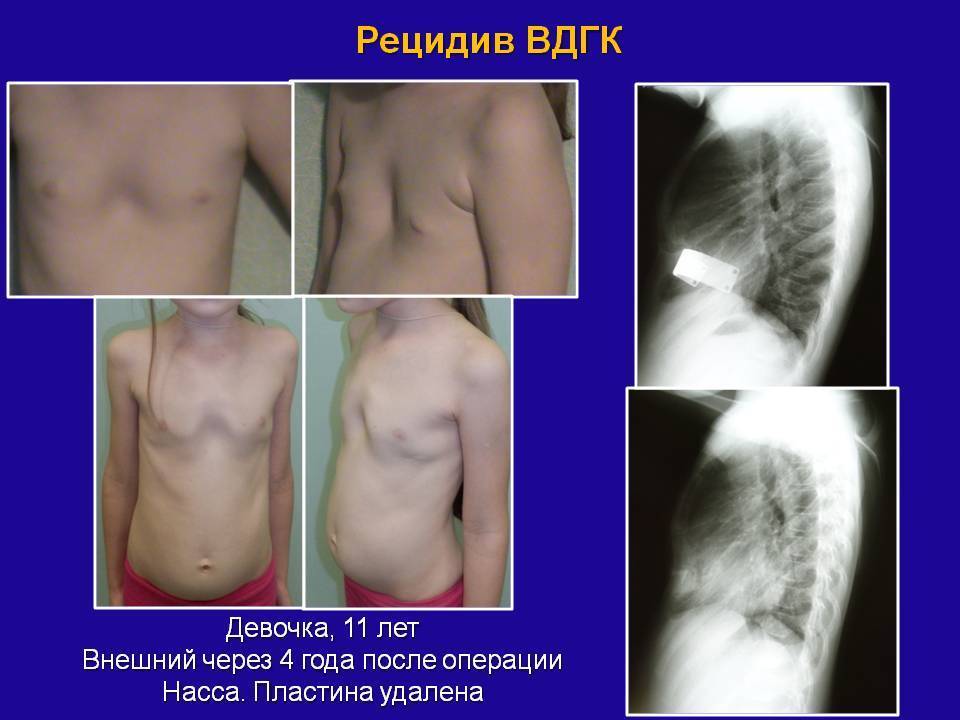
Пациент А., 25 лет. Был прооперирован по поводу ВДГК открытым способом в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
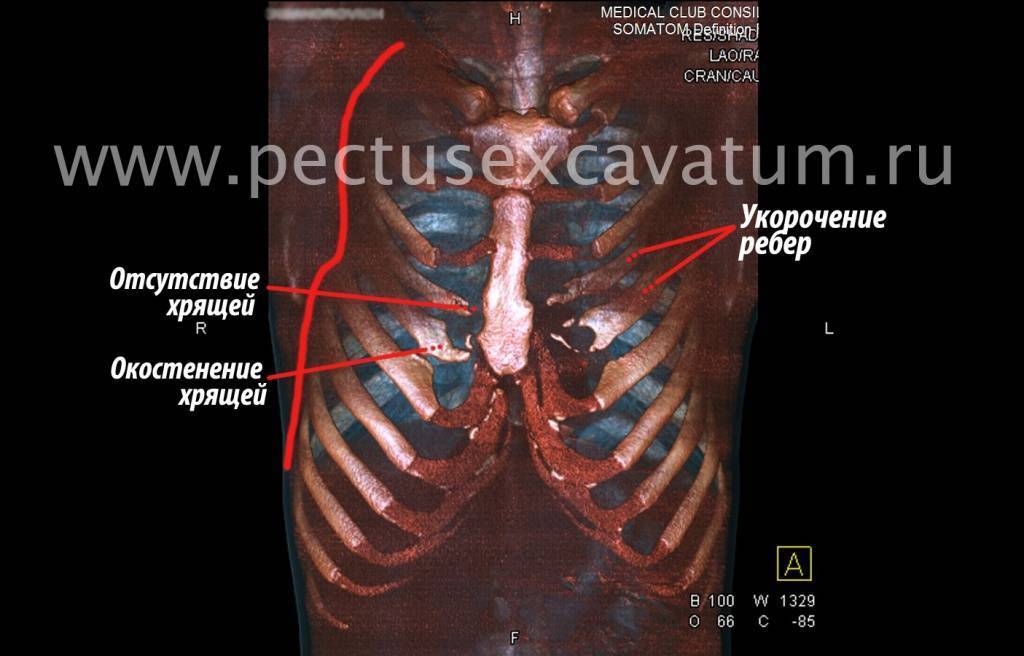
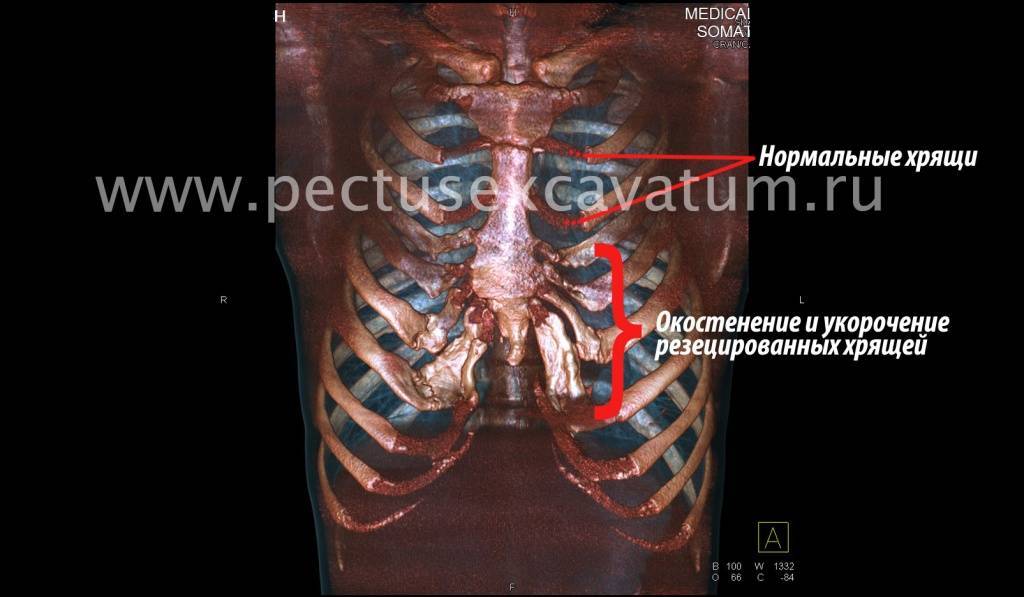
Как можно видеть на снимках РКТ (рентгеновская компьютерная томография), с возрастом деформация к пациенту вернулась, только в другом виде. По мере роста образовалась еще одна особенность – пациенту стало тяжело дышать. Развилась так называемая рестрикция (ограничение во время движения) грудной клетки вследствие гипоплазии ребер (недоразвитие грудинных концов ребер).
Картина РКТ показала, что 4-ое, 5-ое, и частично 6-ое ребра недоразвиты, они суживают грудную клетку, как бы охватывая ее жестким обручем, препятствуя естественному дыханию. Более того, на месте полноценных хрящей развилась костная ткань, которая придала грудной клетке панцироподобные свойства.
Помимо неровной грудной клетки и шрама через всю грудь у пациента оказалась абсолютно непригодная функционально грудная клетка. Помочь в этом случае крайне сложно.
Данному пациенту была проведена повторная коррекция: приподняли грудину, разъединили костные фрагменты. Однако, на данный момент прошло еще мало времени, чтобы судить, насколько повторная коррекция оказалась эффективной. И, конечно же, если бы данный пациент был оперирован миниинвазивно (без резекции хрящей) данное состояние бы не развилось.
Пример №2

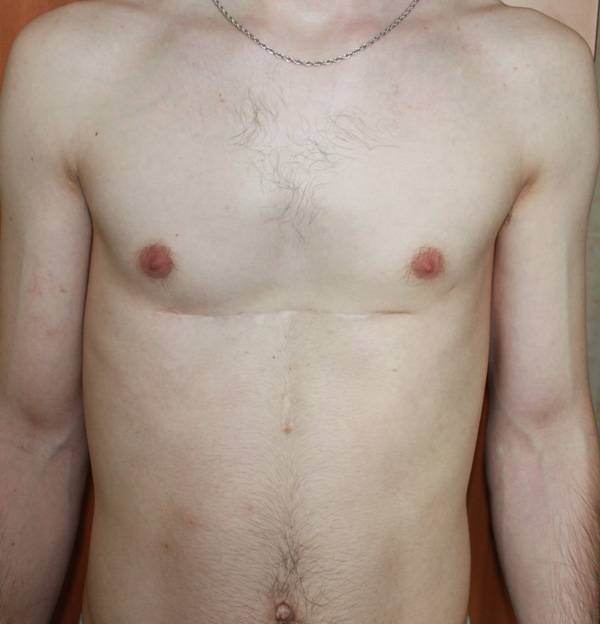

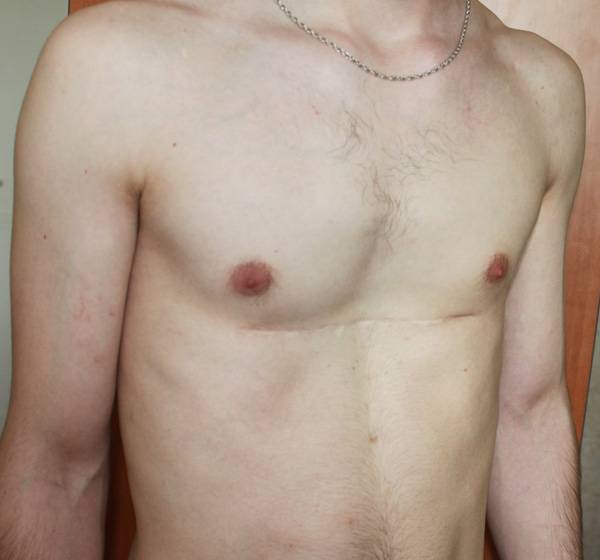

Пациент Б., 24 лет. Также был прооперирован по поводу ВДГК открытым способом в детстве, в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
Внешне деформация Пациента Б. выглядит несколько лучше. Исходный (начальный) результат после открытой операции казался прекрасным. Однако, по мере роста организма деформация вернулась.
Так же, как и у первого пациента (Пациента А.) развилась рестрикция грудной клетки за счет гипоплазии ребер. Пациент не может глубоко вдохнуть, ему не хватает дыхания при активной физической нагрузке. В данном случае сложно сказать, нужна ли повторная коррекция, т.к. внешние проявления значительно менее выражены. Однако, на лицо явное несоответствие того, что хотели получить хирурги и что в результате получилось. И снова, если бы пациент был прооперирован миниинвазивно, то подобной ситуации бы не развилось.
Пример №3
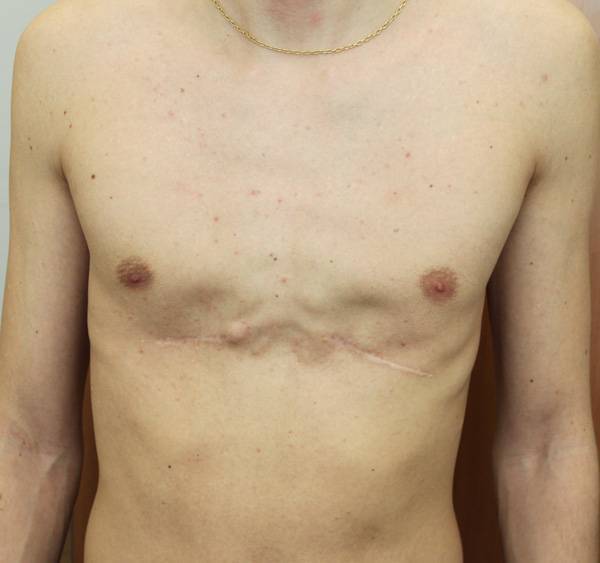
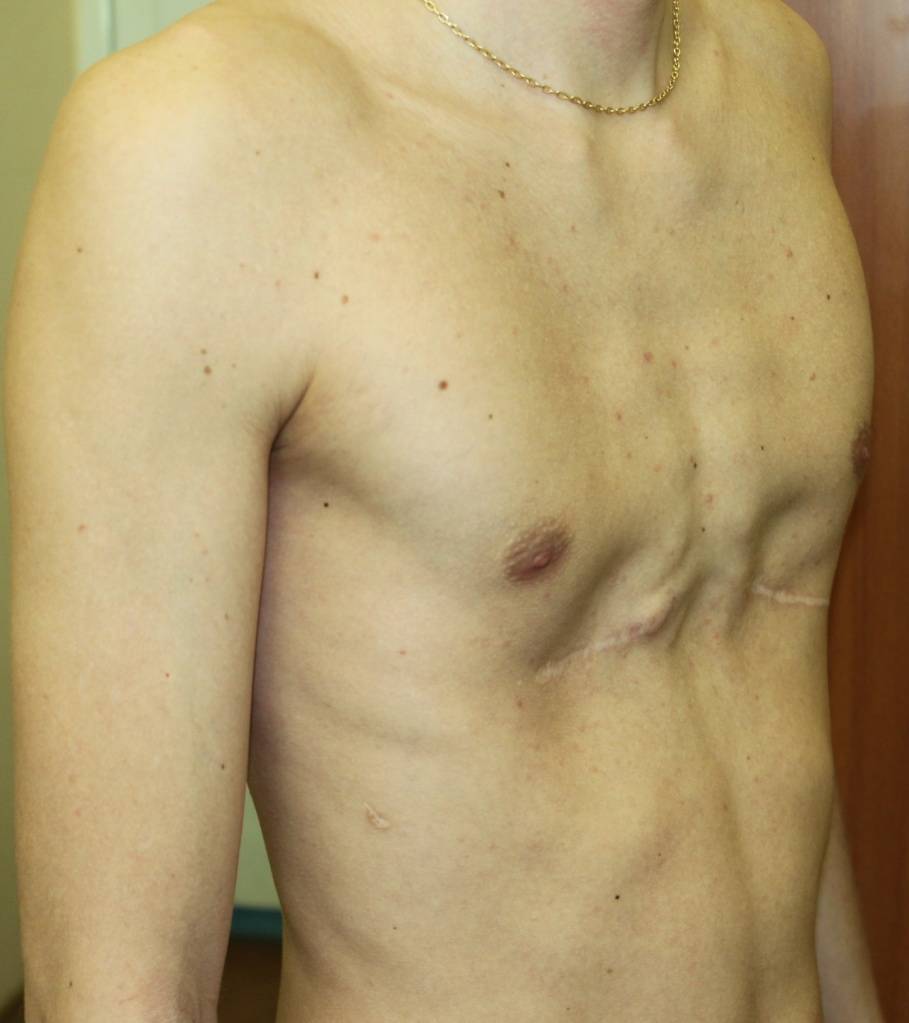
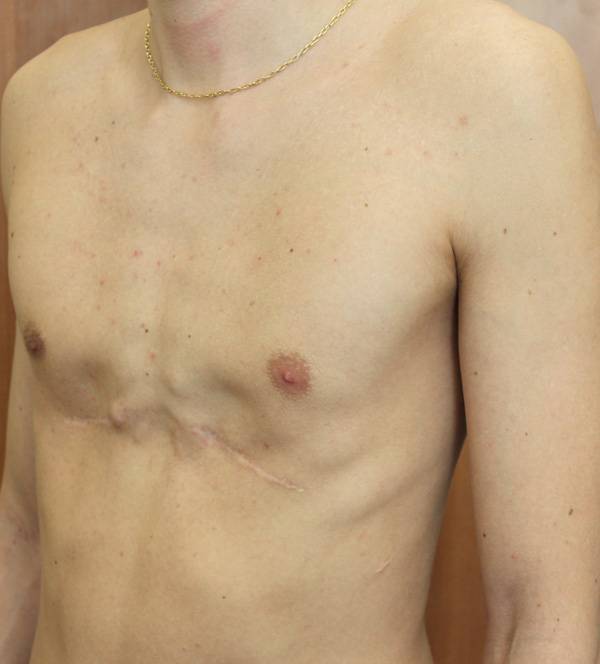
Пациент В., 22 лет. Был прооперирован по поводу ВДГК открытым способом с помощью пластины с памятью формы в возрасте 12 лет. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
У данного пациента произошел частичный рецидив деформации. При обследовании мы выявили, что на месте удаленных хрящей не сформировалось никакой ткани. По существу, грудная клетка у него удерживается только имплантированной пластиной. Такой результат однозначно нельзя считать полноценным.
Описанные выше осложнения не столь часты после открытых операций, но вполне вероятны. И главное – они очень серьезны: исправить грудную клетку в таких случаях крайне сложно.
Назад в раздел